Наследственных болезней
Пренатальная диагностика связана с решением ряда биологических и этических проблем до рождения ребенка, когда на первое место выдвигается задача предупреждения рождения ребенка с патологией, не поддающейся лечению (обычно путем прерывания беременности с согласия женщины). Современный уровень развития методов пренатальной диагностики позволяет диагностировать все хромосомные болезни, большинство врожденных пороков развития, энзимопатий, при которых известен биохимический дефект. Часть из них можно установить практически на любом сроке беременности (хромосомные болезни), часть — после 12-й недели (редукционные пороки конечностей, атрезии, анэнцефалию), часть — только во второй половине беременности (пороки сердца, почек). Показания для пренатальной диагностики:
▪ наличие в семье точно установленного наследственного заболевания;
▪ возраст матери старше 37 лет;
▪ носительство матерью гена Х-сцепленного рецессивного заболевания;
▪ наличие в анамнезе у беременных спонтанных абортов в ранние сроки беременности, мертворождений неясного генеза, детей с множественными пороками развития и с хромосомной патологией;
▪ наличие структурных перестроек хромосом (особенно транслокаций и инверсий) у одного из родителей;
▪ гетерозиготность обоих родителей по одной паре аллелей при патологии с аутосомно-рецессивным типом наследования;
▪ беременные из зоны повышенного радиационного фона.
В настоящее время применяют непрямые и прямые методы пренатальной диагностики. При непрямых методах обследуют беременную женщину (акушерско-гинекологические методы, анализ сыворотки крови на альфа-фетопротеин). При прямых методах обследуют плод. К прямым неинвазивным (без хирургического вмешательства) методам относится ультрасонография, к прямым инвазивным (с нарушением целостности тканей) — хорионбиопсия, амниоцентез и фетоскопия.
Определение альфа-фетопротеина (АФП) в амниотической жидкости и сыворотке крови беременной женщины помогает диагностировать некоторые серьезные пороки развития плода (открытые дефекты нервной трубки, анэнцефалия, врожденные дефекты кожи и др.), при которых его содержание значительно повышается. В случаях хромосомных болезней, напротив, концентрация АФП снижается. Концентрацию АФП определяют радиоиммунными методами. АФП обнаруживается в норме в амниотической жидкости уже на 6-й неделе беременности (1,5 мкг/мл); наиболее высокая его концентрация наблюдается на 12-14-й неделе беременности (около 30. мкг/мл), затем она резко снижается и на 20-й неделе составляет лишь 10 мкг/мл. Хорошие результаты дает определение уровня АФП в сыворотке крови матери. Его повышение обусловлено поступлением этого белка из сыворотки крови плода через плаценту при названных выше пороках развития. Ультрасонография (эхография) — это использование ультразвука для получения изображения плода и его оболочек. По общему мнению, метод безопасен, поэтому продолжительность исследования не ограничена и в случае необходимости его можно применять повторно. Эхография основана на том, что высокочастотные звуковые волны проникают через ткани организма и отражаются от границ сред с различными акустическими свойствами. Ультразвук не проникает через костную ткань и полые органы, заполненные воздухом. Начиная с 5-й недели беременности можно получить изображение оболочек эмбриона, а с 7-й недели — и его самого. К концу 6-й недели беременности можно зарегистрировать сердечную деятельность эмбриона. В первые два месяца беременности ультразвуковое исследование еще не выявляет аномалий развития плода, но может определить его жизнеспособность. Во втором триместре возможности ультразвуковой диагностики значительно возрастают. На 12—20-й неделе беременности уже возможно диагностировать близнецовую беременность, локализацию плаценты, анэнцефалию, дефекты костной системы и закрытия нервной трубки, атрезию желудочно-кишечного тракта.
Хорионбиопсия — взятие эпителия ворсинок хориона для исследования — проводится трансцервикально (через канал шейки матки) под контролем УЗ И между 8-й и 10-й неделями беременности (рис. 9.11).
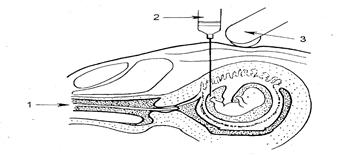
Рис. 9.11. Схема трансвагинальной хорионбиоп-сии и трансабдоминального амниоцентеза:
1- хорионбиопсия; 2- амниоцентез; 3- контроль УЗИ
Полученную ткань используют для цитогенетических и биохимических исследований и анализа ДНК. С помощью этого метода можно выявлять все виды мутаций (генные, хромосомные и геномные).
Амниоцентез — получение амниотической жидкости и клеток плода для последующего анализа. Пункцию проводят в начале второго триместра беременности (15-17 недель) через брюшную стенку, матку и плодные оболочки в амбулаторных условиях под контролем ультразвукового обследования (рис. 9.11). Стерильным одноразовым шприцем набирают 10—20 мл амниотической жидкости. Жидкость используют для биохимических исследований (выявляют генные мутации), а клетки — для анализа ДНК (выявляют генные мутации), цито-генетического анализа и выявления Х- и Y-хроматина (диагностируют геномные и хромосомные мутации). Осложнения при этом методе исследования не превышают 1 %.
Фетоскопия — осмотр плода фиброоптическим эндоскопом, введенным в амниотическую полость через брюшную стенку матки. Метод позволяет осмотреть плод, пуповину, плаценту, произвести биопсию и взятие крови плода. Фетоскопия сопровождается высоким риском прерывания беременности и технически сложна, поэтому имеет ограниченное применение.
Дальнейшее совершенствование методов пренатальной диагностики наследственных заболеваний позволит значительно снизить частоту наследственной патологии новорожденных.
Дата добавления: 2016-11-26; просмотров: 1963;











