НАРУШЕНИЯ ВНУТРИЖЕЛУДОЧКОВОЙ ПРОВОДИМОСТИ
Блокада правой ножки пучка Гиса. Этот вид блокады при свежем инфаркте миокарда встречается вдвое чаще, чем блокада левой ножки. Обусловливается это тем обстоятельством, что структура левой ножки более диффузная, чем правой, так что для развития блокады левой ножки требуется наличие более обширного некроза межжелудочковой перегородки и париетальной стенки левого желудочка. Частота блокады ножек пучка Гиса, развивающейся в острую фазу инфаркта миокарда, точно не установлена. Примерно ^з больных со свежим инфарктом миокарда во время госпитализации уже имеют блокаду ножек пучка Гиса и можно предполагать, что эта стойкая блокада у них существовала до инфаркта. Приблизительно в 70% всех внутрижелудочковых нарушений проводимости при инфаркте миокарда наблюдается участие в процессе правой ножки пуча Гиса. Когда блокада правой ножки развивается во время лечения в стационаре (50—60% случаев), она наступает рано, еще в первые часы и обычно бывает скоропреходящей. Нередко наблюдается зависимость ее возникновения от частоты сердечной деятельности — блокада ножек возникает при тахикардии и исчезает при нормализации частоты сердечных сокращений. Согласно некоторым данным, почти у 1/3 больных с передним инфарктом и блокадой правой ножки пучка Гиса развивается полная атриовентрикулярная блокада. В случаях со свежим инфарктом миокарда в сочетании с блокадой правой ножки отмечается высокая смертность (50—60%). Блокада правой ножки является результатом окклюзии передней нисходящей коронарной артерии и в большинстве случаев обнаруживается обширный некроз миокарда. По-видимому, смертность в таких случаях является результатом левожелудочковой слабости и не показывает наличия определенной зависимости от самой блокады правой ножки.
Сочетание блокады правой ножки с гемиблокадой левой ножки. Блокада правой ножки в большинстве случаев сопровождается передней левой гемиблокадой. Такая двусторонняя блокада наблюдается у 4—8% больных со свежим инфарктом миокарда. Передняя левая гемиблокада без сочетания с блокадой правой ножки встречается почти в два раза чаще, чем сочетание блокады правой ножки с левой передней гемиблокадой. Некоторые наблюдения показывают, что такая двусторонняя блокада часто переходит в полную атриовентрикулярную блокаду, тогда как изолированная передняя левая гемиблокада не имеет такой тенденции. Смертность при сочетании блокады правой ножки с передней левой гемиблокадой—высокая (50—60%), но в большинстве случаев смертельный исход бывает результатом прежде всего наступившей слабости левого желудочка и кардиогенного шока, а не самого нарушения проводимости. Сочетание блокады правой ножки пучка Гиса с задней левой гемиблокадой встречается очень редко — менее 1% при свежем инфаркте миокарда. Почти у всех больных такой двусторонней блокадой развиваются полная атриовентрикулярная блокада и асистолия желудочков.
Блокада левой ножки пучка Гиса. Еще не уточнена частота случаев развития блокады левой ножки во время свежего инфаркта миокарда. В большинстве случаев имеет место блокада левой ножки, предшествующая появлению инфаркта миокарда, как выражение старых атеросклеротических повреждений проводниковой системы. Блокада левой ножки может предшествовать появлению полной атриовентрикулярной блокады, однако частота такого явления, по данным отдельных авторов, весьма различна (8—50%). Прогноз свежего инфаркта миокарда, осложненного блокадой левой ножки, тяжелый. Это выражение обширного повреждения сердца и пожилого возраста больных. Смертность при инфаркте в сочетании с блокадой левой ножки в среднем составляет 55%, т.е. она одинакова со смертностью при инфаркте в сочетании с блокадой правой ножки.
Появление блокады ножек при свежем инфаркте миокарда не вызывает необходимости в проведении специального лечения. Только некоторые авторы рекомендуют для профилактика проводить электрокардиостимуляцию путем введения трансвенозно электрода-зонда в правый желудочек при переднем инфаркте, осложненном блокадой левой или правой ножки пучка Гиса, блокадой ножек — левой или правой, в сочетании с атриовентрикулярной блокадой первой или второй степени, и особенно при сочетании с атриовентрикулярной блокадой второй степени Мобитц — тип 2, при сочетании блокады правой ножки с гемиблокадой передней ветви левой ножки и особенно при сочетании блокады правой ножки с гемиблокадой задней ветви левой ножки. Такой искусственный водитель ритма оставляют только на одну — первую неделю, когда опасность возникновения полной атриовентрикулярной блокады наибольшая.
ЖЕЛУДОЧКОВЫЕ АРИТМИИ
Желудочковые экстрасистолы. Это самое частое нарушение ритма сердца при инфаркте миокарда. Согласно некоторым наблюдениям, экстрасистолы желудочков выявляют в 100% случаев свежего инфаркта миокарда во время лечения в стационаре. Они появляются чаще всего (в 80% случаев и более) в первые несколько дней заболевания. Немало больных получают экстрасистолы позднее — на второй и третьей неделе лечения в стационаре. Некоторые наблюдения показывают, что у 72% больных обнаруживаются экстрасистолы желудочков после трех недель от начала заболевания. Желудочковые экстрасистолы являются признаком повышенной возбудимости и электрической возбудимости и электрической неустойчивости миокарда желудочков, обусловленной инфарктом. Приводятся серьезные доказательства того, что при свежем инфаркте миокарда экстрасистолы желудочков предрасполагают к возникновению тахикардии и фибрилляции желудочков. Опыт отделений для интенсивного лечения показывает, что наиболее частой причиной внезапной смерти при инфаркте миокарда является фибрилляция желудочков. Желудочковые экстрасистолы и тахикардия желудочков представляют собой состояния, которые угрожают возникновением фатальной фибрилляции желудочков. Некоторые наблюдения показывают, что вероятность появления фибрилляции особенно велика при наличии желудочковых экстрасистол, которым свойственны следующие особенности:
Частые желудочковые экстрасистолы — 6 или больше в минуту Политопные (полиморфные) экстрасистолы из двух или большего числа очагов Появление в виде бигеминии или групп из двух или большего числа экстрасистол Ранние желудочковые экстрасистолы с феноменом „R-на-Т"
Частые желудочковые экстрасистолы встречаются приблизительно в 40% случаев, а сочетание нескольких из перечисленных выше особенностей выявляются приблизительно у 30% больных с инфарктом. Экстрасистолы, наступающие рано и наслаивающиеся на волну Т, т.е. уязвимую фазу предшествующего нормального сокращения, известны как феномен „R-на-Т". Уязвимая фаза может быть выражена как отношение между интервалами сердечного цикла: Q—R'/Q—Т, где Q—R' представляет собой интервал между зубцом Q нормального предшествующего сокращения и зубцом R экстрасистолы. Когда отношение Q—R'/Q—Т равно 0,60—0,85, риск возникновения фибрилляции желудочков особенно большой. Желудочковые экстрасистолы этого типа с феноменом „R-на-Т" встречаются у 7—9% больных со свежим инфарктом миокарда. Наиболее неблагоприятна в прогностическом отношении комбинация частых политопных и группированных экстрасистол. Некоторыми наблюдениями доказано, что только левожелудочковые экстрасистолы потенциально опасны, а правожелудочковые почти никогда не вызывают фибрилляции желудочков. Локализация инфаркта не влияет на частоту желудочковых экстрасистол. Также и трансмуральные и нетрансмуральные инфаркты миокарда почти одинаково часто вызывают возникновение экстрасистол желудочков.
Согласно современным мнениям, все желудочковые экстрасистолы, независимо от их частоты, формы и времени возникновения следует лечить внутривенным введением лидокаина.
Такое лечение проводится с целью предупреждения возникновения фибрилляции желудочков и наступления внезапной смерти. Применение лидокаина в максимальной дозе абсолютно необходимо, когда налицо экстрасистолы желудочков в сочетании с одной или несколькими перечисленными выше особенностями. В настоящее время преобладает воззрение, что лидокаин необходимо назначать в целях профилактики и в тех случаях, когда при обычном мониторном контроле электрокардиограммы не обнаруживаются экстрасистолы желудочков. Практически почти все больные со свежим инфарктом миокарда должны получать лидокаин в первые и вторые сутки от начала заболевания. Контрольными исследованиями доказана эффективность лидокаина. Его применяют в начальной дозе 25—50 мг, струйно внутривенно. Если экстрасистолы не прекращаются, спустя 10—15 минут вводят струйно внутривенно еще 50 мг лидокаина. Некоторые авторы вводят таким же путем 100 мг лидокаина. По наступлении эффекта — урежении или исчезновении желудочковых экстрасистол — необходимо продолжить медленно внутривенно вводить лидокаин. В 500 мл физиологического раствора растворяют 500 мг лидокаина. Скорость инфузии 20—40 капель (1—2мг) в минуту. Всего в сутки производят 3—5 инфузий. Общая суточная доза лидокаина 1,5—3 г. При наличии застойной слабости сердца, чтобы избежать опасного вливания больших количеств жидкости, приготовляют более высокую концентрацию раствора лидокаина, например, 500 мг лидокаина в 250 мл физиологического раствора, а скорость вливания уменьшают вдвое — 10—20 капель в минуту. Лидокаин вызывает эффект в 80—90% случаев желудочковых экстрасистол и, по-видимому, уменьшает частоту случаев внезапной смерти от фибрилляции желудочков. При отсутствии желудочковых экстрасистол или когда они бывают редкими и монотонными, можно с целью профилактики ввести внутримышечно лидокаин в дозе 300 мг (3 мл 10%). Внутримышечно лидокаин вводят 3—4 раза в сутки в дельтовидную мышцу. Эффективная терапевтическая концентрация лидокаина в сыворотке крови при его внутримышечном введении в указанной выше дозе сохраняется около 1—2 часов. Незадолго до прекращения лечения лидокаином следует начинать пероральную профилактику прокаинамидом в дозе 2 таблетки (0,5 г) 4—6 раз в день, в течение длительного времени. Вместо прокаинамида, особенно когда он оказывается неэффективным, можно применить хинидин в дозе 0,2 г 8—4 раза в день или дифенилгидантоин — по 100 мг 3—4 раза в день.
В тех случаях, когда на желудочковые экстрасистолы внутривенное введение лидокаина не оказывает эффекта, можно под контролем электрокардиограммы попытаться вводить медленно внутривенно прокаинамид в дозе, указанной при лечении желудочковой тахикардии. Если и он окажется неэффективным, можно применить дифенилгидантоин, тосилат бретилиума и некоторые бета-блокаторы, обладающие более слабым кардиодепрессивным действием алпренолола. Прокаинамид, хинидин и бета-блокаторы противопоказаны при желудочковых экстрасистолах, сочетающихся с атриовентрикулярной блокадой второй или третьей степени.
Желудочковая тахикардия. Частота желудочковой тахикардии варьирует в широких пределах (10—40%), по данным различных отделений интенсивного лечения. Это зависит прежде всего от различий в дефиниции этого вида тахикардии. Если желудочковая тахикардия определяется как 6 или большее число последовательных эктопических желудочковых сокращений с частотой свыше 120 в минуту, частота составляет около 10%. С другой стороны, если только 3 или большее число последовательных желудочковых экстрасистол считаются желудочковой тахикардией и если сюда включить и медленную тахикардию желудочков с частотой сокращений 60—100 в минуту, тогда частота такого нарушения ритма достигает 40% и больше. Тахикардия желудочков редко развивается без наличия предшествующих желудочковых экстрасистол — частых, в виде бигеминии или ранних с феноменом „R-на-Т". Она может быть скоропреходящей, длящейся менее 5 секунд, но приблизительно в 40% случаев тахикардия желудочков продолжается часами, незначительно чаще при обширном трансмуральном инфаркте, независимо от его локализации, чем при нетрансмуральном. Она приводит к тяжелым нарушениям гемодинамики и нередко предшествует появлению фибрилляции желудочков. Когда тахикардия желудочков задерживается более 30 секунд, наступает значительное уменьшение минутного объема, коронарного, мозгового и почечного кровообращения. Смертность от инфаркта миокарда, сочетающегося с тахикардией желудочков, несмотря на лечение и купирование приступа тахикардии, высокая —40—50%. Это отражает большую обширность инфаркта миокарда у таких больных. С прогностической точки зрения различаются три формы желудочковой тахикардии: непродолжительные, часто повторяющиеся группы по 6—10 или больше экстрасистол; персистирующая желудочковая тахикардия, классическая форма, с частотой более 150 в минуту и приступами, длящимися часами и днями, и идиовентрикулярная форма. Последняя характеризируется частотой желудочковых сокращений от 40 до 100 в минуту и известна под названием быстрого идиовентрикуляр ного ритма или медленной желудочковой тахикардии. Эта форма выявляется почти у 36% больных с инфарктом миокарда и наступает почти всегда в первые сутки после свежего инфаркта миокарда.
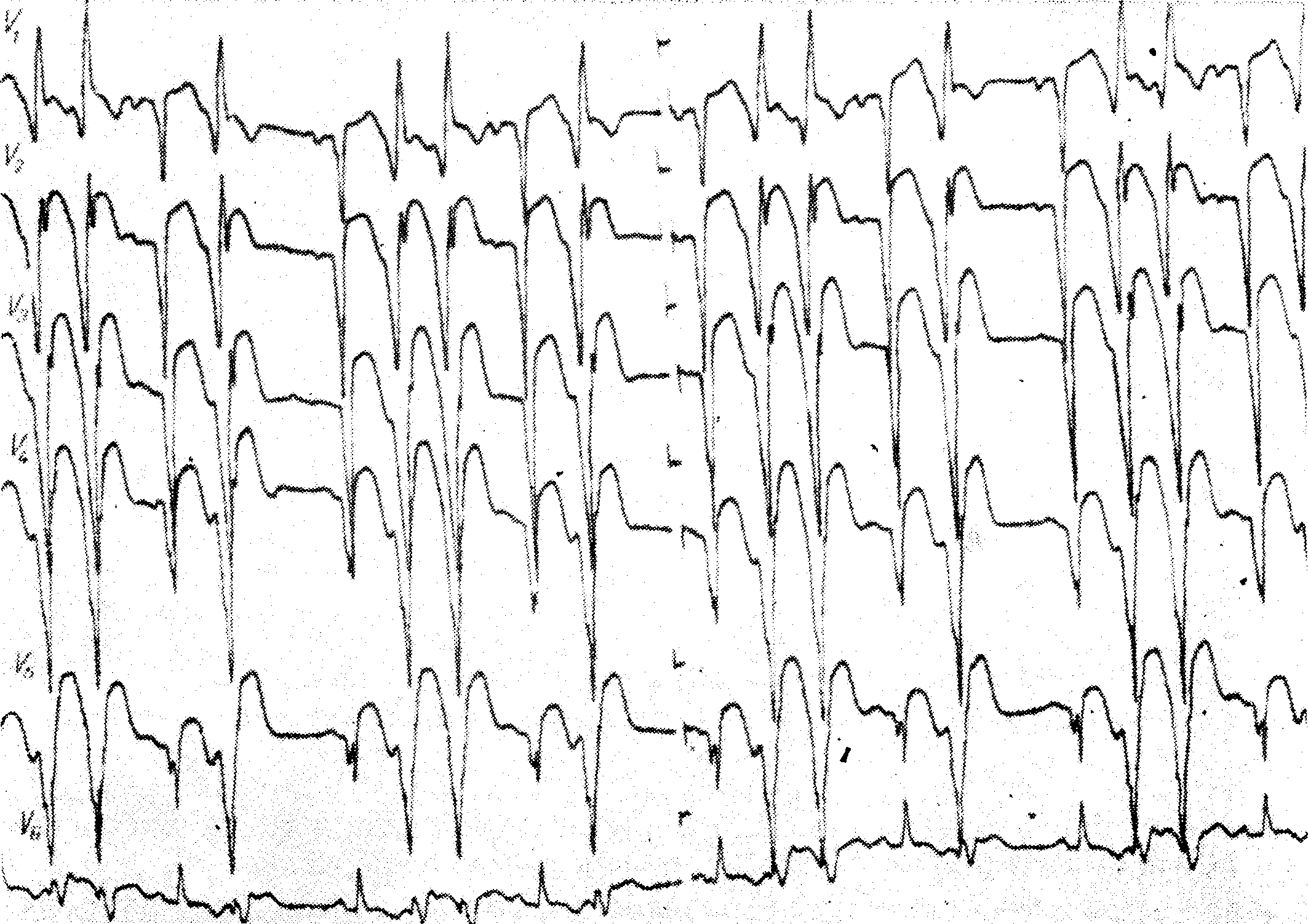
Свежий обширный инфаркт передней стенки миокарда спустя примерно 12 часов от начала заболевания. Налицо частые и сгруппированные по две монотонные экстрасистолы из левого желудочка. Это состояние угрожает возникновением фибрилляции и требует энергичного лечения лидокаином, прокаинамидом или, при отсутствии эффекта, применения бета-блокаторов, дифенилгидантоина или тосилата бретилиума
Идиовентрикулярная форма желудочковой тахикардии, по-видимому, имеет более хороший прогноз, чем классическая высокочастотная форма тахикардии желудочков, реже вызывает значительные нарушения гемодинамики и развитие фибрилляции желудочков.
Вследствие желудочковой тахикардии смертность при сердечном инфаркте значительно повышается, что требует проведения активного лечения. Его начинают быстрым внутривенным введением лидокаина в дозе 50 мг. При отсутствии эффекта, спустя 5 минут, дополнительно вливают струйно внутривенно 100 мг лидокаина. Затем переходят к внутривенному капельному вливанию лидокаина со скоростью 1—2 мг в минуту.
При желудочковой тахикардии, на которую не оказал воздействие лидокаин, следует использовать электроимиульсную терапию
После восстановления синусового ритма начинают внутривенное капельное вливание лидокаина в течение 1—2 дней, после чего переходят к пероральному лечению прокаинамидом.
При медленной желудочковой тахикардии — менее 100 в минуту — обычно не проводят электроимпульсное лечение. При часто повторяющихся приступах тахикардии желудочков, когда лидокаин оказывается неэффективным, необходимо попытаться воздействовать прокаинамидом, дифенилгидантоином, хинидином, бета-блокаторами и аймалином. В последнее время появились сообщения о хорошем эффекте лечения желудочковых аритмий тосилатом бретилиума.
При рецидивирующих желудочковых тахикардиях, когда медикаментозное лечение оказывается безуспешным, проводится подавляющая электрокардиостимуляция, угнетающая эктопическую активность желудочков. В таких случаях импульсы, генерируемые электрокардиостимулятором, должны быть более частыми и более интенсивными, чем при лечении полной атриовентрикулярной блокады.
Фибрилляция желудочков. С точки зрения прогноза можно выделить четыре типа фибрилляции: первичная, наступающая при отсутствии сердечной слабости и шока; вторичная, которой предшествует и которая наступает в связи с развившейся сердечной недостаточностью и шоком; агональная, наступающая в течение конечной фазы жизнедеятельности организма; и последний тип —вызванная медикаментами или электрокардиостимулятором. При свежем инфаркте миокарда частота первичной фибрилляции желудочков составляет около 2%, а вторичной фибрилляции — 4%. Согласно некоторым новым сообщениям, частота первичной фибрилляции желудочков составляет от 8 до 10%. По мнению Stock, при эффективной профилактике и лечении желудочковых экстрасистол и тахикардии частота фибрилляции желудочков при инфаркте миокарда отмечается приблизительно в 2% случаев. Первичная фибрилляция желудочков достигает максимальной частоты в первые несколько часов свежего инфаркта.Приблизительно 60% случаев фибрилляции наступают в первые 4 часа и в 80% —в первые 12 часов от начала заболевания. Риск возникновения фибрилляции желудочков в первые 4 часа в 15 раз больше, чем в следующие 8 часов и в 25 раз больше в первые 12 часов, чем в следующие 24 часа. Приблизительно у 10% больных со свежим инфарктом миокарда развивается фибрилляция желудочков в течение первого часа от начала заболевания, несмотря на проводимое антиаритмическое лечение.
С другой стороны, 30% всех фибрилляции желудочков наступают поздно, во время лечения в стационаре. Нередко (в 25% случаев) фибрилляция желудочков наступает внезапно без предшествующих экстрасистол или тахикардии желудочков.
Наиболее эффективно лечение фибрилляции желудочков электроимпульсом в 400 дж. Каждая потерянная секунда от начала наступления фибрилляции уменьшает шансы на успешное восстановление синусового ритма. Необратимые изменения в жизненно важных органах наступают через 3 минуты после начала фибрилляции желудочков, ввиду чего необходимо немедленно начать проведение наружного сердечного массажа и искусственного дыхания. Быстрая дефибрилляция решает судьбу этих больных. При оптимальных условиях в отделениях интенсивного лечения больных с инфарктом можно начать электроимпульсное лечение через 30—60 секунд от начала фибрилляции желудочков. Необходимо немедленно начинать борьбу с ацидозом путем внутривенного вливания 80 мэкв бикарбоната натрия. Затем каждые 10 минут следует вливать по 40 мэкв бикарбоната натрия в вену. Удобнее вводить бикарбонат натрия капельным путем, контролируя рН артериальной крови. Применение других медикаментозных средств описывается в главе о фибрилляции желудочков. После успешной дефибрилляции начинают проводить внутривенную капельную инфузию лидокаина в течение 1—2 дней, за которой следует пероральное лечение прокаинамидом.
При быстрой дефибрилляции можно снизить смертность при первичной фибрилляции желудочков приблизительно до 20%.
Наступающая при далеко зашедших стадиях сердечно-сосудистой недостаточности асистолия имеет очень тяжелый прогноз. Асистолия, являющаяся результатом атриовентрикулярной или синоаурикулярной блокады, вызванных применением антиаритмических медикаментов, или наступившая после электроимпульсного лечения, может быть преодолена в значительно большем проценте случаев. Лечение ее заключается в спешной наружной грудной или трансторакальной электрокардиостимуляции, наружном сердечном массаже, искусственном дыхании, проводимом при 100% содержании кислорода во вдыхаемом воздухе, внутривенном введении бикарбоната натрия и 0,5—1 мг адреналина внутривенно или интракардиально. Профилактика желудочковой асистолии состоит в применении изопреналина или электрокардиостимуляции при атриовентрикулярной блокаде второй степени и при полной атриовентрикулярной блокаде.
Нарушения ритма и проводимости при инфаркте миокарда в зависимости от ихпатогенеза и лечения можно распределить в 3 большие группы:
· Аритмии вследствие сердечной слабости — недостаточности насосной функции левого желудочка — синусовая тахикардия, предсердные экстрасистолы, пароксизмальная предсердная тахикардия, мерцательная аритмия, трепетание предсердий
· Брадикардии, синоаурикулярная и (или) атриовентрикулярная блокада
· Аритмии вследствие электрической неустойчивости желудочков — желудочковые экстрасистолы, тахикардия желудочков, трепетание (мерцание) желудочков
Аритмии, вызванные сердечной слабостью, чаще всего бывают наджелудочковыми и появляются обычно на 3—10-ый день от начала сердечного инфаркта. Лечение их проводится преимущественно наперстянкой или строфантином.
Аритмии, обусловленные электрической неустойчивостью, как правило, бывают желудочковыми и появляются чаще всего в первые часы и, реже, позднее в первые сутки от заболевания свежим инфарктом миокарда. Их лечат лидокаином, прокаинамидом, дифенилгидантоином, хинидином, бета-блокаторами, тосилатом бретилиума.
Брадикардии, синоаурикулярная и (или) атриовентрикулярная блокада чаще всего являются результатом ишемии или некроза различных участков проводниковой системы. Лечение их проводится атропином, изопреналином, кортикостероидом и электрокардиостимуляцией.
В зависимости отпрогноза и необходимости в активном срочном лечении нарушения ритма и проводимости при остром инфаркте миокарда делятся натри большие группы:
| Малые | Большие | Фатальные |
| Синусовая аритмия | Желудочковые экстрасистолы | Предсердная тахикардия (очень большая частота, с шоком) |
| Предсердные экстрасистолы | Узловая тахикардия Предсердная тахикардия | |
| Слабо выраженная синусовая брадикардия с частотой 50—60 в минуту | Трепетание предсердий с частотой желудочковых сокращений свыше 110 в минуту | Желудочковая тахикардия (очень большая частота с шоком) |
| Синусовая тахикардия | Мерцание предсердий | Фибрилляция желудочков |
| Трепетание предсердий с частотой желудочковых сокращений менее 110 в минуту | с частотой желудочковых сокращений свыше 110 в минуту | |
| Мерцание предсердий с частотой желудочковых сокращений 110 в минуту | Желудочковая тахикардия Полная блокада правой или левой ножки пучка Гиса | Синоаурикулярная блокада III ст. без замещающего узлового или желудочкового ритма |
| Атриовентрикулярная блокада I ст. | Гемиблокада задней ветви левой ножки | Атриовентрикулярная блокада III ст. |
| Отдельные энизодии атриовентрикулярной блокады II ст. cf периодикой Самойлова — -Венкебаха | Двусторонняя блокада ножек пучка Гиса Атриовентрикулярная блокада II ст. типа | с асистолией желудочков |
| Синоаурикулярная блокада | Мобитц | |
| Гемиблокада передней ветви левой ножки | Атриовентрикулярная блокада III ст. |
Малые аритмии обычно не нуждаются в лечении, а большие необходимо активно лечить и по возможности купнровать. Фатальные аритмии необходимо лечить срочно в максимально краткие сроки.
При свежем инфаркте миокарда часто выявляютсятрудно поддающиеся или вообще не подающиеся лечению нарушения ритма. Наиболее частыми причинами этого бывают:
Обширный инфаркт миокарда с или без аневризмы левого желудочка
Гемодинамические нарушения
Брадикардия — предрасполагает к желудочковым аритмиям Застойная слабость сердца
Расширение предсердий предрасполагает к предсердным тахиаритмиям Рефлекторно повышенная активность симпатического нерва предрасполагает к возникновению желудочковых аритмий
Ишемия миокарда
Повышает автоматизм желудочков и вызывает тахиаритмии Создает ток повреждения вследствие выделения ионов калия из зоны некроза
Кардиогенный шок
Вызывает ишемию миокарда н метаболические нарушения, предрасполагающие к появлению аритмий н мерцания желудочков
Нарушенная вентиляция
Важный фактор при инфаркте миокарда с шоком, эмболией легких, бронхопневмонией
Электролитные нарушения
Гипокалиемия -- повышает автоматизм клеток Пуркинье и миокарда и предрасполагает к созданию механизма повторного входа путем замедления проводимости
Гиперкалиемия — угнетает автоматизм клеток проводниковой системы и вызывает возникновение синоаурикулярной и (или) атриовентрикулярной блокады, брадикардий, желудочковой асистолии или фибрилляции желудочков и предрасполагает к созданию механизма повторного входа
Воздействия медикаментов
Интоксикация препаратами наперстянки Салу ре гики — вызывают гнпокалиемию Бета-блокаторы вызывают брадикардию, атриовентрикулярную блокаду;
Интоксикация хинидином— вызывает желудочковые тахиаритмии вследствие угнетения проводимости
Лечение устойчивых к медикаментозной терапии тахикардии состоит в корригироваиии гииоксемии, кислотно-щелочного равновесия и электролитных нарушений, в проведении электроимиульсного лечения, а при рецидиве нарушений ритма — в проведении временной правопредсердой или правожелудочковой подавляющей электрокардиостимуляции, сопровождаемой комбинированным применением различных антиаритмических средств.
Не совсем редкие случаи желудочковых экстрасистол и мерцания желудочков с наступающей внезапной смертью в более поздние периоды инфаркта миокарда обосновывают продолжительное профилактическое лечение антиаритмическими средствами. Для этой цели наиболее подходящими являются прокаинамид и хинидин. Можно так же назначать бета-блокаторы и дифенилгидантоин. Пока еще не определены точно показания и сроки продолжительного (длящегося месяцами) антиаритмического лечения после инфаркта миокарда. К этой группе повышенного риска наступления внезапной смерти относятся случаи с коронарной болезнью, имеющие старый обширный инфаркт миокарда и постинфарктную аневризму; частые желудочковые экстрасистолы — особенно политопные, в виде бигеминии, или групповые, как и такие, которые появляются рано с положительным феноменом „R-на-Т". Эффективную профилактическую дозу прокаинамида составляют 375 мг через каждые 3—4 часа; хинидина по 200 мг каждые 4-6 часов, дифениниа — по 100 мг каждые 6-8 часов и пропранолола по 20 мг каждые 4—6 часов. При продолжительном приеме этих медикаментов и указанных выше дозах наступают значительные побочные явления, нередко заставляющие прекратить лечение.
Дата добавления: 2016-07-11; просмотров: 1868;











