Техника исследования.
Позиции для сканирования печени. Исследование проводится в положении больного вначале на спине, а затем в положении на левом боку. Последний вариант часто улучшает визуализацию правой доли, выводя ее в брюшную полость из-под ребер. Можно выполнять сканирование в положении больного полусидя, а также со спины (особенно у пациентов с асцитом). Заведение правой руки больного за голову расширяет межреберные промежутки и улучшает контакт передатчика. Такое полипозиционное исследование позволяет лучше изучить внутреннее строение печени.
Датчики для визуализации печени.Используются датчики с частотой 3-5 МГц. В зависимости от размеров тела пациента следует использовать датчик максимальной частоты, которая обеспечит проникновение на необходимую глубину. При исследовании левой доли можно использовать более высокие частоты, так как эта доля меньше. Изогнутые линейные матрицы дают хорошее разрешение при исследовании левой доли (ближнее поле), справа следует использовать субкостальный доступ. Для сканирования межреберных промежутков часто необходим секторный датчик. Временное усиление и суммарное усиление следует подстраивать таким образом, чтобы они обеспечивали адекватное проникновение внутрь правой доли печени и гладкую гомогенную картину паренхимы печени, имеющую одинаковую яркость на всех глубинах.
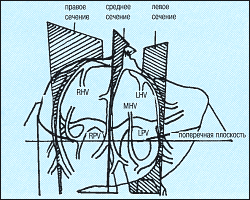
Плоскости для сканирования печени.Целью ультразвукового исследования является изучение всей печени и ее краев, включая купол. Это выполняется при использовании нескольких направлений сканирования, включая сагиттальное, поперечное, венечное (корональное) и косое. Сагиттальный вид по среднеключичной линии дает информацию о длине печени. Сагиттальная плоскость по средней линии или несколько влево должна включать аорту и нижнюю полую вену, при смещении вправо появляется изображение нижней полой вены по длинной оси. Дополнительные изображения в сагиттальной или парасагиттальной плоскостях должны демонстрировать общий желчный проток, главный ствол воротной вены и паренхиму печени, которую сравнивают с правой почкой. Поперечные изображения должны содержать нижнюю полую вену и печеночные вены, левую долю с воротной веной и правую долю справой воротной веной.
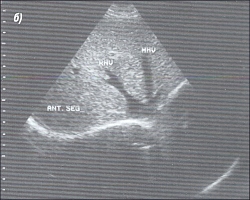
3.Техника получения подреберного среза печени.Помещаем датчик под правый нижний реберный край (рис. 3) и, легко нажимая на кожу, производим веерообразные движения сверху вниз и снаружи кнутри (рис. 4). Когда мы направляем датчик вверх, то видим печеночные вены (рис. 5) и изучаем сегментарное строение печени. Затем, направляя датчик немного вниз, можно увидеть вены воротной системы (рис. 6).
|
|
|
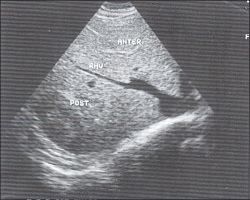
4.Техника получения продольного среза печени.Плотно устанавливаем датчик на кожу под мечевидный отросток и направляем его вверх (рис. 7), затем смещаем в латеральном направлении (параллельно исходной позиции) так, чтобы осмотреть всю печень (рис. 8). Этот срез идеален для исследования левой доли печени.
|
|
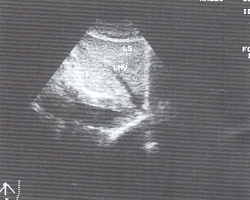
5.Техника получения поперечного среза печени.Поперечный срез печени может быть получен поворотом датчика на 90° от продольного положения и проведением его через печень (рис. 9). Эти срезы значительно помогают при оценке дилатации внутрипеченочных желчных протоков, которая отчетливо видна на поперечных срезах правой доли.
|
Заканчиваем абдоминальную ультрасонографию печени, устанавливая датчик в 7-10 межреберье для исследования свода правой доли печени, который порой не удается ясно визуализировать, особенно у тучных больных. Кроме того, межреберный доступ может помочь при осмотре сосудов и желчного пузыря.
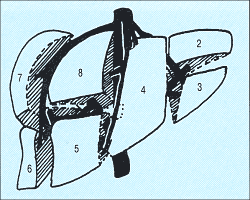
6.Сегментарное строение печени при ультразвуковом исследовании. Сегментарное строение печени - важная часть ультразвукового исследования, поскольку информация о том, в каком сегменте органа располагается поражение имеет большое значение. Печень может быть разделена печеночными венами следующим образом: правая вена делит правую долю на два сегмента - задний и передний (рис. 10) и левая вена разделяет левую долю на латеральный и медиальный сегменты (рис. 11). Теперь, если мы проведем продольные плоскости через левую, среднюю и правую главные воротные вены (рис. 12), то печень будет разделена на восемь сегментов (рис. 13).
|
|
7. Оценка состояния печени в условиях серой шкалы.Оцениваются: передне-задний размер правой и левой долей (норма до 12,5 и 6,0 см, соответственно); состояние капсулы и контуров, структура и эхогенность органа; диаметры вен печени; желчные протоки и холедох. Обращается внимание на состояние круглой связки печени (на предмет выявления просвета параумбиликальной вены).
Измерение диаметра печеночных вен проводится на уровне 2 см от места их впадения в нижнюю полую вену. Основной ствол воротной вены измеряется в положении больного на левом боку, при этом датчик располагается перпендикулярно реберной дуге. Для измерения выбирается участок основного ствола воротной вены в области ворот печени (на уровне края печени). Холедох обычно имеет равномерный диаметр на всем протяжении и измеряется в этой же позиции. При неравномерности его диаметра измерения проводятся в нескольких точках (с минимальным и максимальным диаметром). Отмечается состояние внутрипеченочных желчных протоков. Обращается внимание на наличие или отсутствие свободной жидкости в брюшной полости при исследовании ее отлогих мест.
8.Оценка печеночной гемодинамикивключает исследованиеосновных сосудов печени - печеночных вен, воротной вены и печеночной артерии, а также их крупных ветвей. Предпочтительно использовать режим ЦДК, позволяющий уточнить не только наличие, но и направление кровотока. Помимо сосудов печени в режиме ультразвуковой ангиографии исследуются круглая связка печени и передняя брюшная стенка - вдоль белой линии живота с использованием линейного датчика, что позволяет более точно выявить наличие кровотока в параумбиликальной вене. ЦДК является высокоинформативным методом в определении обратного (гепатофугального) кровотока в воротной вене и наличия кровотока в порто-кавальных коллатералях. Используя ЦДК, можно быстро определить - является ли визуализируемая трубчатая структура сосудом, оценить наличие и направление кровотока в нем. При ЦДК во внутрипеченочной части воротной вены и в ее ветвях отмечается красный сигнал спектра, соответствующий обычному (гепатопетальному) направлению кровотока при стандартных настройках аппарата. В печеночных венах в норме регистрируется синий сигнал спектра, соответствующий кровотоку от печени, к нижней полой вене и правым отделам сердца.
Определение количественных показателей гемодинамики печени. Больной исследуется в положении лежа на левом боку. Сканирование проводится из доступа через межреберные промежутки (интеркостальный доступ) или из правого подреберья (субкостальный доступ) в зависимости от оптимальной видимости исследуемого сосуда и его хода по отношению к углу инсонации. Задержка дыхания производится больным вне фазы глубокого вдоха или выдоха, что снижает влияние фаз дыхания на характер кровотока в исследуемых сосудах. При определении скоростей кровотока сканирование проводится таким образом, чтобы направление распространения ультразвуковых волн максимально совпадало с продольным ходом сосуда и не превышало 60 градусов по отношению к нему. Величина пробного объема, помещаемого в середину просвета сосуда, составляет приблизительно одну его треть. При измерении таких уголнезависимых величин, как индекс резистентности (RI) и пульсационный индекс (PI), коррекция угла инсонации имеет меньшее значение.
В норме диаметр воротной вены, по данным разных авторов, находится в диапазоне от 8 до 13 мм, а среднее значение диаметра воротной вены составляет 11,5 ± 0,6 мм. Так, в работе L. Bolondi et al. установлено, что на уровне мезентерико-портального слияния изменения диаметра воротной вены между глубоким вдохом и полным выдохом у пациентов при отсутствии признаков портальной гипертензии составляют 30-50%.
К. Ohnishi et al. на основании обследования 10 здоровых пациентов приводят данные, согласно которым при переходе пациента из положения лежа в положение сидя наблюдали уменьшение поперечного сечения воротной вены в диапазоне от 0,72 ± 0,19 до 0,58 ± 0,18 см², а при анализе изменений этого же показателя до и немедленно после физической нагрузки отмечено уменьшение поперечного сечения от 0,58 ± 0,18 до 0,48 ± 0,09 см² соответственно.
Качественный анализ спектрограмм кровотока по воротной вене выявляет непрерывный, ламинарный поток с незначительными колебаниями, связанными с актом дыхания. Во время вдоха механическая компрессия печени ведет к увеличению давления в воротной вене и, следовательно, к снижению ЛСК, в то время как при выдохе возникает обратная ситуация, и скорость увеличивается.
Средняя ЛСК в воротной вене, по литературным данным, составляет от 13,9 до 26,0 см/с, максимальная - 27 ± 6 см/с, объемная скорость, рассчитанная по средней линейной скорости, находится в диапазоне от 428 до 1213 мл/мин. По данным Митькова В.В. с соавт. линейная скорость кровотока у здоровых лиц равна 23,0 ± 4,0 см/с, объемная скорость кровотока, рассчитанная по ТАМХ, равна 1017 ± 196 мл/мин. При физической нагрузке расширение сосудов мышечного типа ведет к уменьшению диаметра портальной вены со снижением объемного кровотока до 50%. Прием пищи вызывает расширение сосудов в венах внутренних органов с увеличением объемного кровотока в воротной вене на 30-125%, и линейная скорость кровотока может превышать 40 см/с.
Внутренний диаметр собственной печеночной артерии составляет в среднем 4,4 мм. В норме пиковая систолическая скорость кровотока в собственной печеночной артерии составляет 59 ± 15 см/с, конечная диастолическая - 21 ± 5 см/с, объемная скорость кровотока – 269 ± 115 мл/мин, индекс резистентности (RI) – 0,64 ± 0,02, пульсационный индекс (PI) – 1,25 ± 0,16.
При исследовании сосудов печени большое значение имеет определение не только абсолютных показателей кровотока, но относительных (индексов).
Индекс обкрадывания (ИО) равен разнице объемной скорости кровотока в воротной вене и суммы объемных скоростей кровотока в верхней брыжеечной и селезеночной венах. Показатель нормирован к весу тела больного (W). Единица измерения - мл/мин/кг.
ИО = Vоб.вв - (Vоб.вбв + Vоб.св)/ W.
У здоровых лиц он равен 0,8 ± 2,1 мл/мин/кг, у больных циррозом с портальной гипертензией - -2,2 ± 4,3 мл/мин/кг. Эти результаты показывают, что у пациентов с циррозом и портальной гипертензией наблюдается частичный сброс крови через коллатерали, минуя печень.
Общий печеночный объемный кровоток (ОПОК) определяется как сумма объемной скорости кровотока в воротной вене и печеночной артерии. Единица измерения мл/с или мл/мин.
ОПОК = Vоб.вв + Vоб.печ.арт
В норме он составляет 1261 ± 321 мл/мин и коррелирует с функциональным печеночным объемным кровотоком, определяемым с помощью расчета печеночного клиренса дисорбитола (1287 ±315 мл/мин). При циррозе печени общий печеночный объемный кровоток увеличивается (1511 ± 540 мл/мин), тогда как функциональный печеночный объемный кровоток достоверно снижается (927 ±314 мл/мин). Эти данные подтверждают, что при циррозе печени часть кровотока сбрасывается через внутрипеченочные коллатерали.
Печеночный сосудистый индекс (ПСИ) - это отношение линейной скорости кровотока в воротной вене к пульсационному индексу в печеночной артерии. Измеряется в см/с.
ПСИ = Vвв / ПИпеч.арт
В норме равен 17,7 ± 8,1 см/с. При циррозе достоверно ниже (8,7 ± 2,1 см/с). Наилучшее пороговое значение индекса для диагностики цирроза печени составляет 12 см/с (чувствительность - 97%, специфичность - 93%).
Индекс гиперемии (ИГ) ( congestion index) - это отношение площади поперечного сечения воротной вены к средней линейной скорости кровотока в ней. Единица измерения см с.
ИГ = Sвв/Vср.вв
В норме составляет 0,03 ± 0,01 см с. При циррозе печени и при идиопатической портальной гипертензии индекс гиперемии достоверно увеличивается (0,171 ± 0,075 и 0,180 ± 0,107 см с соответственно). Если индекс гиперемии превышает 0,10 см с, то чувствительность и специфичность диагностики портальной гипертензии составляют 95%. Положительная корреляция была выявлена между индексом гиперемии и давлением в воротной вене, степенью печеночной недостаточности и выраженностью коллатералей.
Спленопортальный индекс (СПИ) является отношением объемной скорости кровотока в селезеночной вене к объемной скорости кровотока в воротной вене. Индекс измеряется в процентах.
СПИ = Vоб.св/Vоб.вв х 100%.
В норме он составляет 33,2 ± 4,2%. При циррозах с пищеводными коллатералями спленопортальный индекс достоверно повышается (43,1 ± 23,7%), а при циррозе без пищеводных коллатералей практически не отличается от нормы (32,4 ± 16,0%).
Допплеровский перфузионный индекс (ДПИ) - это отношение объемной скорости кровотока в печеночной артерии к суммарному объемному кровотоку в печени (печеночная артерия + воротная вена). Индекс безразмерен
ДПИ = Vоб.печ.арт / (Vоб.печ.арт + Vоб.вв)
В норме допплеровский перфузионный индекс равен 0,22 ± 0,06. Допплеровский перфузионный индекс существенно изменяется у больных с метастатическим поражением печени. Пороговым значением для диагностики метастазов в печень является 0,3. Допплеровский перфузионный индекс является более чувствительным показателем для диагностики метастазов в печень, чем трансабдоминальная и интраоперационная серошкальная эхография, компьютерная томография и лапаротомия. Допплеровский перфузионный индекс повышается при циррозах печени.
Известно, что в норме кровоток в венах портальной системы направлен в сторону печени, т.е. имеет гепатопетальное направление, поэтому при цветовом допплеровском картировании нормальный поток в воротной вене при интеркостальном доступе всегда направлен к датчику и кодируется красным цветом (при стандартных условиях кодирования).
Диаметр верхней брыжеечной вены по данным М. Zoli et al. (1986) составляет 0,53 ± 0,04 см, однако по данным Г.И. Кунцевич и Е.А. Белолопатко, полученным при замерах у 103 пациентов, диаметр верхней брыжеечной вены больше и составил 0,87 ± 0,02 см, не превышая 1,0 см.
По данным М. Zoli et al., показатели кровотока по верхней брыжеечной вене следующие: средняя ЛСК (TAV) составляет 14,8 ± 1,5 см/с, объемная скорость- 194 ± 25 мл/мин. Максимальная ЛСК, усредненная по времени (ТАМХ), составляет 28 ± 4 см/с, объемная скорость- 979 ± 138 мл/мин. При цветовом допплеровском картировании верхняя брыжеечная вена при гепатопетальном направлении кровотока окрашивается в синий цвет.
В норме диаметр селезеночной вены, по данным М. Zoli et al., составляет 0,6 ± 0,02 см, по данным Ю.Р. Камалова - не более 0,8 см, по наблюдениям Г.И. Кунцевич его средние значения у здоровых лиц составили 0,7 ± 0,04см.
Качественные характеристики спектрограммы кровотока в селезеночной и верхней брыжеечной венах практически аналогичны таковым в воротной вене.
По данным литературы, количественные параметры средней ЛСК (TAV) в селезеночной вене соответствуют 13,8 + 0,6 см/с, объемной скорости кровотока - 231 ± 13 мл/мин. По данным Г.И. Кунцевич максимальная ЛСК, усредненная по времени (ТАМХ), и объемная скорость кровотока в селезеночной вене составляют 23 ± 3 см/с и 541 ± 98 мл/мин соответственно.
Другие притоки воротной вены, такие как левая желудочная, короткие желудочные, панкреатические, в норме, как правило, не визуализируются, хотя, по данным некоторых авторов, диаметр левой желудочной вены в норме не превышает 3 мм.
 Визуализация печеночных вен не представляет существенной трудности как из интеркостального, так и из субкостального доступов. При исследовании печеночных вен по методике, предложенной Bolondi (1991), контрольный объем, составлявший 1/3 просвета сосуда, помещается в среднюю печеночную вену на расстоянии 3-6 см от места впадения ее в нижнюю полую вену, что позволяет исключить влияние последней на форму допплеровского спектра. В норме спектр кровотока в печеночных венах трехфазный и зависит от фаз сердечного цикла (см. рис).
Визуализация печеночных вен не представляет существенной трудности как из интеркостального, так и из субкостального доступов. При исследовании печеночных вен по методике, предложенной Bolondi (1991), контрольный объем, составлявший 1/3 просвета сосуда, помещается в среднюю печеночную вену на расстоянии 3-6 см от места впадения ее в нижнюю полую вену, что позволяет исключить влияние последней на форму допплеровского спектра. В норме спектр кровотока в печеночных венах трехфазный и зависит от фаз сердечного цикла (см. рис).
Показатели кровотока в печеночных венах в норме:
· пик A – ретроградный предсердный пик, скорость потока от 0 до 38 см/с (средняя – 18 см/с);
· пик S – антеградный пик соответствующий желудочковой систоле, скорость потока от 22 до 39 см/с (средняя – 29 см/с);
· пик V – ретроградный пик, скорость потока от 0 до 8 см/с (средняя – 1,1 см/с);
· пик D – антеградный пик соответствующий желудочковой диастоле, скорость потока от 13 до 35 см/с (средняя – 22 см/с).
· S/D отношение в норме от 1,0 до 2,2.
Дата добавления: 2020-03-17; просмотров: 843;