Паращитовидные железы.
Паращитовидные (околощитовидные) железы имеются у всех позвоночных, кроме круглоротых. У рыб гомологом этих желез служит ультимобранхиальная железа, расположенная между вентральной стенкой пищевода и венозным синусом. Она представляет собой эпителиальное утолщение, развивающееся из стенки глотки позади последней пары жаберных щелей. У остальных позвоночных паращитовидные железы возникают в ходе эмбриогенеза из утолщений эпителия третьей и четвертой пары жаберных карманов. Вскоре после этого происходит отделение закладки паращитовидных желез от места своего возникновения и миграция их в область шеи. Здесь они оказываются более или менее тесно связанными в своем расположении со щитовидной железой, а в ряде случаев – погружаются в последнюю. Чаще всего закладывается четыре паращитовидных железы. У амфибий их бывает2 – 3, у птиц и некоторых млекопитающих (крыс, мышей, свиней) развивается только одна пара желез. В 20% случаев наблюдается ассиметрия и атипичное расположение этих желез. Они могут располагаться в паренхиме щитовидной железы, но и в глубокой клетчатке шеи, в средостении и в вилочковой железе. Около них могут встречаться иногда добавочные участки паренхимы паращитовидных желез.
У человека, как правило, имеется 4 околощитовидные железы (рис 30).
Обычно верхняя пара желез лежит на уровне перстневидного хряща, а нижняя – у нижнего полюса боковых долей щитовидной железы. Могут находиться также вокруг трахеи или проникать глубоко внутрь щитовидной железы. Это приходится учитывать при резекции тканей щитовидной железы.

| Щитовидная железа |
| Околощитовидная железа |
Рис. 31 Расположение околощитовидных желез на задней поверхности щитовидной железы человека.
У человека паращитовидные железы возникают на 5-6-й неделе внутриутробного развития из энтодермального эпителия третьего и четвертого жаберных карманов в виде компактных эпителиальных «почек». На 7-8 недели последние отшнуровываются от участка своего возникновения и присоединяются к задней поверхности боковых долей щитовидной железы. По мере увеличения размеров закладок паращитовидных желез в них врастает вместе с капиллярами окружающая мезенхима, и разделяют компактную эпителиальную массу на небольшие поля и балки, анастамозирующие между собой. Из мезенхимы образуется и соединительнотканная капсула железы. К моменту рождения околощитовидные железы представляют собой компактные образования, состоящие из хорошо отграниченных друг о друга эпителиальных клеток, лежащих группами и окруженных густой сетью капилляров с тонкими прослойками соединительной ткани (рис. 32).
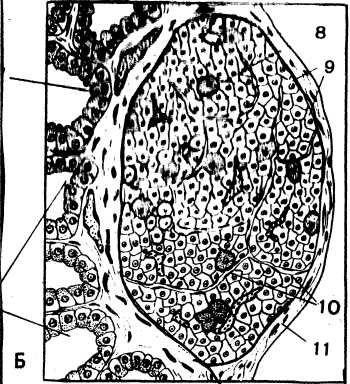
Рис 32. Микроскопическое строение паращитовидной железы (сагиттальный срез):6- фолликулы щитовидной железы; 7-паращитовидная железа; 8-оксифильные (ацидофильные) клетки; 9-главные клетки; 10-капилляры; 11-капсула.
Паренхиму желез составляют так называемые главные клетки – паратироциты с базофильной цитоплпзмой. Начиная с 6-7-летнего возраста в железах появляются оксифильныепаратироциты. У детей старше 10 лет количество этих клеток увеличивается и появляются и появляются небольшие участки коллоидоподобных масс в местах расположения оксифильных клеток. После 11-13 лет в паренхиме появляются жировая ткань, а в последующие годы структура паращитовидных желез меняется незначительно. Основные направления этих изменений огрубление стороны железы, развитие жировой ткани, уменьшение железистой ткани. Считают, что главные и оксифильные клетки не являются самостоятельными разновидностями паратироцитов, а лишь возрастными или функциональными состояниями одних и тех же клеток.
Функции околощитовидных желез заключается в синтезе и выделении в кровь гормона паратиреокрина(паратгормон, паратирин). Паратиреокрин вместе с такими гормонами щитовидной железы, как кальцитонин и катакальцин, а также витамин Д, регулирует обмен кальция и фосфатов. На гормонообразующую функцию околощитовидных желез не оказывают влияния гипофизарные гормоны. Они по принципу обратной связи быстро реагируют на колебания уровня кальция в крови: активирует секрецию гормона при гипокальциемии и снижает секреторную активность при гиперкальциемии.
Паратиреокрин совместно с тирокальцитонином, витамином Д и эстрогенами (женские половые гормоны) обеспечивают регуляцию сывороточной концентрации кальция и фосфатов.
Ионы кальция играют важную роль в регуляции возбудимости мышечной и нервной тканей, а также в минерализации костей и зубов. Фосфаты входят в состав АТФ - универсального источника энергии, необходимой для всех метаболических процессов, протекающих в организме. Кроме того, фосфаты являются важным буфером внутриклеточной жидкости и необходимые для почечной экскреции иона водорода.
Будучи регулятором уровня кальция, паратиреокрин увеличивает его содержание в крови за счет вымывания из костей и усиливая канальцевую реабсорбцию в почках. Помимо этого, он стимулирует выработку кальцитриола (витамина Д3), который стимулирует всасывание кальция и фосфатов в кишечнике.
Гормон щитовидной железы кальцитонин оказывает противоположное действие, он подавляет экскрецию кальция в почках.
Основным механизмом поддержания баланса между поступлением и выведением фосфатов является регуляция паратиреокрином реабсорбции их в почечных канальцах, в которых она достигает 90% от всей фильтрующейся массы фосфатов.
Высокий уровень паратиреокрина ингибирует реабсорбцию последних, а нижний уровень – стимулирует.
Любое состояние, сочетающееся с повышением уровня паратирокрина, может вызвать потерю фосфатов почками. Любое состояние, сочетающееся с недостаточностью паращитовидных желез, будет характеризоваться гиперфосфатемией.
Нарушения обмена кальция и фосфатов может быть и следствием отсутствия или недостаточности рецепторов паратиреокриного гормона в клетках – мишенях (костная ткань, почки).
При снижении функциональной активности паращитовидных желез (гипопаратиреоз), пораженных каким – либо болезнетворным процессом развивается тетания – приступы судорог, захватывающих определенные группы мышц на обеих сторонах тела. Реже судороги распространяются на всю мускулатуру. В легких случаях у больных наблюдается только ощущение «ползанья мурашек» или чувство холода, не обусловленное внешнем раздражением.
У детей 1-2 – м году жизни тетания проявляется в особой форме заболевания, называемой спазмофилией. При этом наряду с приступами судорог конечностей может развиваться спазм мышц гортани и, если не принять срочных мер, ребенок может погибнуть от удушения.
Лечение при этих расстройствах функций паращитовидных желез заключается в назначении гормона паратиреокрина. Одновременно назначается препарат кальция, а детей успешно лечат препаратами витамина Д2.
Повышение функций околощитовидных желез наблюдается при их гиперплазии и опухолях. При этом развивается заболевание называемое фиброзной остеодистрофией (болезнь Реклингаузена). Избыток паратиреокрина вызывает декальцинацию костей. Они становятся мягкими, в них образуются кисты, корковый слой истончается и кости становятся хрупкими. Наблюдается частые переломы, а в местах сращения переломов образуются утолщения. Кости деформируются. Костный мозг при этом часто замещается фиброзной соединительной тканью. Одновременно поражаются почки; выделяется большое количество мочи, содержащей много солей кальция и фосфатов. Эти соли могут образовывать почечные камни и откладываться в почечной паренхиме, что влечет за собой снижение выделительной функции почек и может привести к смерти от урелии. Соли кальция откладываются также и в печени, легких, сердце, стенках артерий среднего калибра.
Лечение гиперпаратиреоза состоит в оперативном удалении гиперплазированных или пораженных опухолью околощитовидных желез.
Надпочечники.
Надпочечники – это железы внутренней секреции, характерные для позвоночных. Они состоят из разных по происхождению частей – коркового и мозгового вещества. Причем эти две части у низших позвоночных образуют два отдельных органа: корковое вещество так называемый интерреналовый орган, и мозговое вещество – супрареналовый орган.
Корковое вещество и интерреналовые органы имеют мезодермальное происхождение и развиваются из эпителия, выстилающего полость тела.
У круглоротыхинтерреналовые (межпочечные) тела имеют вид множественных метамерно расположенных утолщений по обеим сторонам туловища от головы до хвоста. У рыб интерреналовый орган представлен парными эпителиальными тяжами, расположенными расположенными между внутренними краями первичных почек по бокам спинной брыжейки.
Супрареналовые органыобразуются за счет выселения хромаффинных клеток из зачатков симпатических узлов. Как и интрареналовые органы, у круглоротых и рыб они имеют вид метамерно расположенных тел в области туловища и хвоста по обеим сторонам от аорты.
У амфибий и рептилий интерреналовые и супрареналовые тела сближаются и образуют сплошные парные органы в виде узких тяжей. У амфибий они лежат на внутренней (у хвостатых) или брюшной (у бесхвостых) поверхности почек, а у рептилий – вблизи половых органов.
У птицпроисходит прорастание интерреналового органа хромаффинной тканью и, наконец, у млекопитающиххромаффинная ткань супрареналового органа полностью погружается в интерреналовый орган образую мозговое вещество надпочечника. Интерреналовая ткань, располагаясь снаружи, образует корковое вещество надпочечника.
У млекопитающих надпочечники – это парные органы, покрытые снаружи соединительнотканной капсулой. Состоящие из коркового и мозгового вещества, имеющих разное филогенетическое и эмбриональное происхождение и физиологическое значение (рис.33).
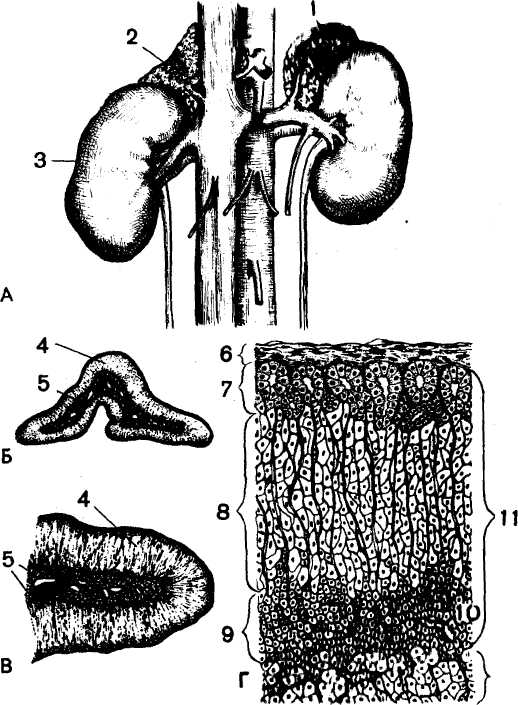
Рис. 33. Надпочечники:
А. Схематическое изображение надпочечников и их взаиморасположение с почками; 1- левый надпочечник; 2- правый надпочечник; 3- правая почка.
Б и В. Внутриорганное строение надпочечника (сагиттальный срез)
4 – корковое вещество; 5-мозговое вещество.
Г – микроскопическое строение надпочечника (сагиттальный срез)
6- капсула; 7-клубочковая зона; 8- пучковая зона; 9-сетчавтая зона; 10 – кровеносные капилляры; 11 – корковое вещество; 12 – мозговое вещество (по В.В.Турыгину
,1981г.).
У человека надпочечники имеют приближающуюся к треугольной форму, хотя левый больше напоминает полулуние. У них выделяют три поверхности: переднюю, на которой видны ворота с входящей надпочечниковой артерией и выходящей веной; заднюю, соприкасающуюся с поясничной частью диафрагмы, и почечную, соприкасающуюся с почкой.
Надпочечники находятся на уровне XI грудного позвонка и окружены жировой капсулой почек. Правый лежит на верхнем полюсе почки, глубоко за брюшиной, соприкасаясь с задним краем печени. Левый надпочечник передней поверхностью соприкасается с верхним полюсом и медиальным краем почки, кардиальной частью желудка, селезенкой и хвостом поджелудочной железы.
Хотя у млекопитающих и человека мозговое и корковое вещество анатомически объединены в один орган, функционально они представляют два самостоятельных органа. В корковом веществе выделяют три зоны: клубочковую, расположенную снаружи под капсулой надпочечников; пучковую, находящуюся в середине, и сетчатую, лежащую на границе с мозговым веществом.
Самой широкой является пучковая зона. У человека она составляет около 75 % ,на долю клубочковой зоны приходится около 15%, а сетчатой – около 10 %.
Клубочковая зона образована мелкими эндокриноцитами, которые формируют округлые скопления - «клубочки». В этой зоне вырабатываются минералокортикоиды, обеспечивающие поддержание гомеостаза электролитов организме. Они влияют на реабсорбцию и секрецию ионов в почечных канальцах. Разрушение клубочковой зоны приводит к смертельному исходу.
Пучковая зона образована тяжами темных и светлых клеток, которые отражают разное функциональное состояние одних и тех же корковых эндокриноцитов: в темных клетках осуществляется синтез кортикостероидов. По мере их выработки и накопления цитоплазма клеток становится светлоц, и эти клетки вступают в фазу выделения секреторного продукта в кровь. В пучковой зоне вырабатываются глюкокортикоидные гормоны: кортикостерон, кортизон и гидрокортизон. Они влияют на метаболизм углеводов, белков и липидов и усиливают энергетическое обеспечение организма через фосфорилирование, а также образование глюкозы из белков и отложение гликогена в печени и миокарде. Кроме того, глюкокортикоиды угнетают воспалительные процессы в организме.
Сетчатая зона представлена рыхлой сетью эндокриноцитов, в которых вырабатываются половые гормоны, один из которых близок по своему биологическому действию к мужским половым гормонам. Это андрогены. Их активность во много раз ниже, чем у тестостерона, вырабатываемого семенниками. Андрогены оказывают стимулирующее влияние на развитие мужской половой системы и вторичных половых признаков. Особенно велико их влияние на развитие половых органов в детском возрасте, когда гормональная функция яичек еще незначительна . их действие важно еще и в старческом возрасте для поддержания общего тонуса организма, в период увядания и полного прекращения функций половых желез. Кроме того, они оказывают активирующее влияние на синтез белков, развитие скелета и мускулатуры, задержание в организме воды, натрия, калия и кальция.
Другая группа гормонов, выделяемых аденоцитами сетчатой зоны надпочечников – это эстрогены (женские половые гормоны). Хотя их вырабатывается сравнительно мало и активность их намного ниже, по сравнению с гормонами, продуцируемыми в яичниках, они принимают активное участие в формировании вторичных половых признаков у женского организма. Особенно велико их значение в детском возрасте и в старости, в периоды минимальной активности половых желез.
Мозговое вещество представлено довольно крупными клетками – мозговыми эндокриноцитами. Их называют еще хромаффиноцитами в связи с тем, что после обработки надпочечников раствором двухромовокислого калия они окрашиваются в бурый цвет.среди хромаффинных клеток различают светлые клетки, секретирующие адреналин, и темные, секретирующие норадреналин. В этих клетках присутствуют электроноплотные хромаффинные гранулы, которые помимо адреналина и норадреналина содержат пептиды – энкефалины и хромогранины, что подтверждает их принадлежность к нейроэндокринным клеткам.
Норадреналин – это демстимированный предшественник адреналина. Норадреналин и адреналин оказывают влияние на тонус гладкой мускулатуры сосудов, бронхов, желудочно-кишечного тракта, на сердечную мышцу, а также метаболизм углеводов и липидов. Адреналин усиливает распад гликогена в печени, мышцах и поступление глюкозы в кровь. Одновременно нарастает выход жира из жировой ткани и его окисление. Кроме того, он учащает и усиливает сокращение сердечной мышцы, сужает мелкие артерии кожи и скелетных мышц, находящихся в покое. Вследствие этого повышается артериальное давление. Одновременно адреналин расширяет сосуды головного мозга и веночные сосуды сердца, повышает возбудимость центральной нервной системы и стимулирует секрецию гипофизом адренокортикотропного гормона. Благодаря такому действию этот гормон позволяет в условиях стресса мобилизовать все резервы, обеспечивающие повышение работоспособности организма в целом. Похожим действием обладает и норадреналин, однако он оказывает большое влияние на сердечно-сосудистую систему и почти не действует на углеводный обмен и гладкую мускулатуру внутренностей. Кроме того, адреналин учащает ритм сердечных сокращений, а норадреналин замедляет.
Секреция гормонов из хромаффинных клеток происходит в результате стимултрующего влияния со стороны преганглионарных симпатических волокон.
Выяснено, что центр регуляции выработки гормонов мозгового вещества надпочечников находится в гипоталамусе.
И корковое и мозговое вещество имеют общую развитую сеть кровеносных и лимфатических сосудов. В мозговом веществе каждый хромаффиноцит одним концом соприкасается с артериальным капилляром, а другим обращен к венозному синусу (капилляру с широким просветом), в который аденоциты выделяют норадреналин и адреналин. Таким образом, в кровь одновременно поступают кортекостероиды, адреналин и норадреналин, чем обеспечивается совместное действие обоих регуляторных факторов на органы-мишени или системы органов.
Процесс эмбрионального развития надпочечников у млекопитающих и человека отражает их филогенез, когда корковое и мозговое вещества возникали и существовали самостоятельно, не будучи объединенными, в один орган.
У человека закладка корковой части надпочечников обнаруживается на пятой недели эмбриогенеза. Это зачаток первичной (фетальной) коры. Представлен крупными клетками с ацидофильной (красящей кислыми красителями) цитоплазмой. На десятой недели первичная кора окружается мелкими базофильными клетками (красящимися основными красителями), которые тоже происходят из целомического эпителия и образуют дефинитивную (окончательную) кору надпочечников. В плодном периоде фетальная кора значительно увеличивается в объеме и составляет большую часть коры надпочечников. В конце плодного периода и сразу после рождения фетальная кора дегенирирует и полностью исчезает в течение первого года жизни, заменяясь дефинцивной корой.
В фетальной коре синтезируются гормоны с общим названием глюкокортикоиды, которые метаболизируясь в печени, преобразуются в плаценте в женские половые гормоны.
Мозговая часть надпочечников закладывается в эмбриональном периоде на шестой – седьмой неделе. В этот срок из общего зачатия симпатических ганглиев, располагающегося в аортальной области зародыша, выселяются нейробласты (симпатобласты), которые внедряются в интерреналовое тело, размножаются и дают начало мозговой части надпочечников. Следовательно, железистые хромаффинные клетки мозгового вещества надпочечников должны рассматриваться как нейроэндокринные. У зародыша эти клетки вначале синтезируют только норадреналин, а на более поздних стадиях эмбриогенеза – и адреналин.
Процесс внедрения элементов адреналиновой системы внутрь органа не заканчивается на эмбриональном периоде, а наблюдается как у новорожденного, так и позднее – в течение первых месяцев жизни.
Хромаффинные клетки располагаются в основном в центре надпочечников, но при этом можно наблюдать более или менее крупные их группы в толще коркового вещества и по периферии, под капсулой органа.
У новорожденного основная масса надпочечника состоит из клеток коркового вещества, обильно снабженного кровеносными сосудами. Мозговое вещество представлено небольшими группами хромаффинных клеток, располагающихся преимущественно вокруг сосудов.
Паренхима надпочечников, помимо обильного снабжения кровеносными и лимфатическими сосудами, имеет густую сеть (особенно в мозговом веществе) нервных волокон, берущих начало от солнечного и почечных сплетений, а также от блуждающего и диафрагмального нервов.
У новорожденных надпочечники велики и составляют 1:3 к массе почки, тогда как у взрослого – 1:20.
У детей масса коркового вещества больше массы мозгового и только к 14 годам происходит их выравнивание. Затем в пожилом возрасте (после 59 лет) ширина коры начинает уменьшаться. Мозговая часть надпочечников не претерпевает выраженных изменений и лишь в преклонном возрасте здесь наступают атрофические изменения, а в сосудах и строме обнаруживаются признаки склероза.
Аномалии развития надпочечников заключаются в том, что встречаются добавочные островки коркового и мозгового вещества вне надпочечников, расположенные вокруг аорты и нижней полой вены. У женщин островки этого органа могут проникать в широкую маточную связку, у мужчин - в мошонку.
Клинические проявления нарушения функций надпочечников весьма разнообразны. При выподении гормональной функции коры надпочечников или при ее хронической недостаточности развивается Аддисонова болезнь. При этом появляется дымчато-бронзовая окраска кожи, быстрая утомляемость, слабость, похудение, отсутствие аппетита, тошнота, рвота, боли в животе. Развивается депрессия, апатия, бессонница, слабеет память, резко снижается артериальное давление.
Гиперпродукция гормонов коры надпочечников может быть вызвана развитием в коре гормонально активной опухоли. Характер клинических симптомов при этом зависти от продуцируемого опухолевыми клетками гормона. При опухоли в пучковой зоне вырабатывается избыток глюкокортикоидов, клинические проявления которой сходны с болезнью Иценко-Кушинга, наблюдается при некоторых опухолях гипофиза, ожирение с перераспределением жира в области лица, шеи, туловища и резком обеднении жировой клетчаткой конечностей.
При опухоли из клеток клубочковой зоны увеличивается уровень в крови минералокортикоидов. Больные жалуются на приступы мышечной слабости, судороги, сильную жажду, головную боль, частое и обильное мочеиспускание.
Опухоли сетчатой зоны, вырабатывающей половые гормоны, могут иметь разные клинические симптомы, в зависимости от продуцируемых ими гормонов. Если в них вырабатывается избыточное количество андрогенов, то развивается так называемый адрено-генитальный синдром. То же самое наблюдается и при гиперплпазии (увеличении объема органа). У лиц женского пола данный синдром встречается в пять раз чаще, чем у мужчин. Если гиперпродукция андрогенов начинается у девочек еще в период внутриутробного развития, то возникают аномалии половых органов, приводящие к ложному гермафродитизму.
Если заболевают маленькие мальчики, у них происходит преждевременное развитие вторичных половых признаков. У детей обоего пола при адрено-генитальном синдроме происходит усиленный рост скелета и сильное развитие мускулатуры.
У взрослых девушек и женщин повышение продукции андрогенов влечет за собой развитие вирилизма и гирсутизма. Вирилизм выражается в ослаблении женских вторичных половых признаков и появлении ряда мужских черт: мужской облик лица, типичное для мужчин туловище, огрубение голоса, уменьшение размеров молочных желез и значительная гипертрофия клитора. Менструации прекращаются, на лице растут усы и борода (рис. 34). Гирсутизм - усиленное развитие у женщин волосяного покрова на лице, туловище и конечностях, не сопровождающееся изменениями в половом аппарате, строение тела и вторичных половых признаках.
Опухоли, состоящие из зрелых хромаффинных клеток мозгового вещества надпочечников (феохромацитома), проявляются в приступах резкого повышения артериального давления до 250-300 мм ртутного столба. Во время тяжелого приступа может наступить смерть. Лечение оперативное.

Рис.34. Больная 24 лет с гипернефромой надпочечника и выраженным вирилизмом (по Шерешевскому).
Гипофиз.
Гипофиз (или нижний мозговой придаток) имеется у всех позвоночных. Однако, несмотря на существенные отличия у представителей отдельных классов и отрядов, он, в общем, представлен тремя долями: передней, промежуточной и задней. Передняя и промежуточная доли объединяются под названием аденогипофиза, а задняя называется – нейрогипофизом. Анатомически и функционально гипофиз связан с промежуточным мозгом (рис 35).
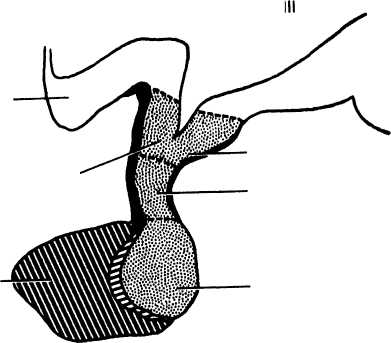
| Срединное возвышение |
| Гипофизарная ножка |
| Задняя доля (нейрогипофиз) |
| Зрительный перекрест |
| Туберальная часть |
| Передняя доля (аденогипофиз) |
Рис. 35. Анатомия гипофиза.
Гипофиз образуется из двух зачатков. Аденогипофиз – производное дорсального выпячивания крыши ротовой полости, получившего название кармана Ратке. Нейрогипофиз возникает за счет выпячивания из третьего мозгового желудочка, образующего воронку. Соединившись с тканью воронки, карман Ратке утрачивает связь с ротовой полостью. Его стенка соприкасающаяся с задней (невральной) долей, преобразуется в промежуточную долю, а из противоположенной передней стенки формируется передняя (дистальная) доля. От последней обособляются два латеральных выроста, которые обрастают воронку и, сливаясь в тонкую эпителиальную пластинку, образуют туберальную долю
Наиболее примитивно гипофиз устроен у круглоротых(рис36). У них плоское дно третьего мозгового желудочка образует нейрогипофиз, который от аденогипофиза отделяется мозговыми оболочками – твердой и мягкой. Аденогипофиз состоит из трех частей: проаденогипофиза, мезоаденогипофиза и метааденогипофиза, отделенных друг от друга прослойками соединительной ткани.Проаденогипофиз представлен вертикальными рядами оксифильных и базофильнык клеток, между которыми иногда находится коллоид. Мезоаденогипофиз образован только базофильными клетками. Последних два вида. Метааденогипофиз малодифференцирован, его клетки находятся в контакте с окончаниями нейросекреторных нейронов. По-видимому, этот отдел гипофиза соответствует промежуточной доле гипофиза более высокоразвитых позвоночных.
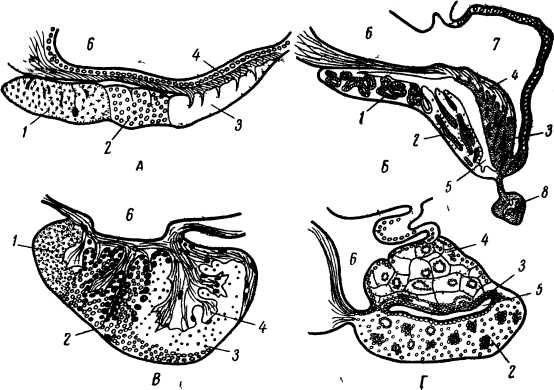
Рис 36. Гипофиз круглоротых и рыб
А-личинка миноги; Б- акула; В-окунь; Г- двоякодышащая рыба
1 – Проаденогипофиз; 2 – Мезоаденогипофиз; 3 – метааденогипофиз; 4- нейрогипофиз; 5 - полость гипофиза; 6 – воронка; 7 – сосудистый мешок; 8 – вентральная доля (у селахий).
У селахий гипофиз имеет полость (остаток кармана Ратке). Впереди от нее расположена «ростральная» доля, состоящая из про – и мезоаденогипофиза. Проаденогипофиз имеет трубчатое или фолликулярное строение, а внутрь мезоаденогипофиза вдаются многочисленные косые складки. Кроме этого, имеется еще и вентральная доля, которая у разных видов селахий сильно отличается. Метааденогипофиз тесно связан с корневидными выростами нейрогипофиза.
У костистых рыб гипофиз компактный и состоит из «главной» доли (гомолог проаденогипофиза), «переходной части» (гомолог мезоаденогипофиза), промежуточной доли и нейрогипофиза. Последний имеет многочисленные корневидные отростки, проникающие глубоко внутрь переходной части и промежуточной доли.
В гипофизе двоякодышащих рыбимеется полость. Проаденогипофиз у них отсутствует, мезоаденогипофиз хорошо развит и образован несколькими типами хромофильных клеток. Метааденогипофиз имеет вид тонкой пластинки, располагающейся между полостью гипофиза и нейрогипофизом, который, как и у наземных позвоночных, является компактным образованием.
У других классов позвоночных наиболее развита передняя доля гипофиза. Промежуточная хорошо развита у амфибий и рептилий, но отсутствует у птиц и некоторых млекопитающих (например, у тюленей, китов, слонов и т.д.). У них передняя доля отделена от нейрогипофиза сравнительно широкой соединительнотканной перегородкой.
У человека промежуточная доля отчетливо выражена в эмбриональном периоде, а у взрослых представлена узкой полоской эпителия. Передняя доля у человека составляет около 70% общего веса гипофиза, в то время как задняя доля – 20%, а промежуточная всего - 10%. Сам гипофиз лежит в ямке основной кости, которая носит название турецкого седла, или гипофизарной ямки. В норме глубина ямки около 10-11мм. Увеличение размеров гипофиза можно обнаружить по очертаниям турецкого седла на рентгенограмме.
Развивается гипофиз из двух зачатков – эктодермального и неврального (рис. 37).

|
| Зачаток аденогипофиза |
| Вырост промежуточного мозга — зачаток нейрогипофиза |
| Эктодермальный эпителий ротовой ямки |
Рис. 37 Развитие гипофиза.
У человека на 4 – 5-й неделе эмбриогенеза эктодермальный эпителий крыши ротовой бухты образует выпячивание - карман Ратке, направленное к основанию головного мозга. Из этого кармана развиваются: передняя, промежуточная и входящая в состав ножки гипофиза туберальная доли, т.е. аденогипофиз. Между передней и промежуточной долями иногда сохраняется остаток полости кармана Ратке в виде узкой гипофизарной щели. У зародышей эта щель зарастает и промежуточная доля сливается с передней. Задняя доля гипофиза образуется за счет разрастания нейроглии дистального конца воронки промежуточного мозга. Проксимальная часть воронки, суживаясь, становится гипофизарной ножкой, связывающей гипоталамус с гипофизом
Передняя доляобразована эпителиальными тяжами, располагающимися в виде сети. Промежутки между этими тяжами заполняет соединительная ткань и синусоидные капилляры. Аденоциты эпителиальных тяжей образованы несколькими типами клеток. Одни из них синтезируют и выделяют в кровь гормоны, а другие являются камбиальным запасом железы. Морфологическая классификация аденоцитов основана на связывании стандартных красителей (хромофильные и хромофобные). Хромофильные в свою очередь по окрашиванию секреторных гранул подразделяются на базофильные и оксифильные.
Оксифильные аденоцитысинтезируют соматотропный гормон(гормон роста) ипролактин(лактотропный гормон), активизирующий биосинтез молока в молочной железе.
Базофильные аденоцитыпродуцируют тропные гормоны : АКТГ – адренокортикотропный гормон(кортикотропин), стимулирующий гормонообразующую функцию коры надпочечников; тиреотропный гормон, стимулирующий синтез и выделение гормонов щитовидной железы; гонадотропные гормоны, которые регулируют рост фолликулов в яичниках и процесс сперматогенеза в семенниках.
В промежуточной долевырабатываютсямеланоцитотропин(интермидин), влияющий на синтез пигмента меланина, и липотропин, усиливающий метаболизм липидов.
Задняя долягипофиза (нейрогипофиз) состоит из клеток нейроглии (питуицитов), кровеносных сосудов, аксонов гипоталамо-гипофизарного тракта и их окончаний на кровеносных капиллярах. Гормоны в задней доле не синтезируются, но через стенку кровеносных капилляров в кровь по аксонам гипоталамо-гипофизарного тракта поступают: антидиуретический гормон (вазопрессин), окситоцин и нейрофизины. Вазопрессин оказывает антидиуретический эффект через регуляцию реабсорбции в канальцах почек, а также сосудосуживающее действие. При недостатке этого гормона развивается несахарный диабет. Окситоцин стимулирует сокращения мышечных волокон матки при родах и в менструальную фазу, а также регулирует рефлекс молокоотделения. Функция нейрофизинов неизвестна.
Оба гормона (окситоцин и вазопрессин) вырабатываются нейросекреторными нейронами супраоптического и параветрикуллярного ядер гипоталамуса и по аксонам этих нейронов поступают в кровеносные капилляры задней доли.
Дата добавления: 2019-12-09; просмотров: 1052;











