Лабораторная диагностика, характер исследуемого материала
Для диагностики ВИЧ-инфекции проводят серологические, вирусологические, молекулярно-генетические и иммунологические исследования.
Серологический метод является наиболее доступным для практических лабораторий. Он заключается в обнаружении в испытуемой сыворотке специфических антител к антигенам ВИЧ, реже выявляют присутствие ВИЧ-антигенов.
Антитела появляются через 1-3 месяца после инфицирования и обнаруживаются на всех стадиях ВИЧ-инфекции, При развитии СПИДа их титр значительно снижается.
Основной диагностической реакцией для обнаружения антител является ИФА. Разработаны различные тест-системы ИФА, в том числе более совершенные системы 3-4 поколения. Постановка ИФА в значительной степени автоматизирована.
Обычно вначале проводят быстрое скрининговое исследование испытуемой сыворотки. При обнаружении антител к диагностикуму ВИЧ, сыворотку исследуют дважды, используя разные серии диагностикума или различные тест-системы. При положительном результате (даже в одной пробе), который считается предварительным, проводят подтверждающее экспертное исследование. Это необходимо, так как бывают ложноположительные реакции. Подтверждающую проверку проводят методом иммуноблотинга (вестерн-блот), выявляя наличие специфических антител к гликопротеинам gр120 и gр41, а также белкам р24 и р21. Реакция считается положительной при наличии антител хотя бы к одному белку оболочки ВИЧ и к одному белку сердцевины вируса, например gр41 и р24.
Методом ИФА возможно выявить ВИЧ-антигены в крови и лимфоцитах в более ранние сроки, чем антитела, однако это удается не всегда.
 Молекулярно-генетический метод. Используют ГЩР для определения провирусной ДНК в мононуклеарах крови. Эта качественная проба дает возможность обнаружить ВИЧ через 2-3 недели после заражения.
Молекулярно-генетический метод. Используют ГЩР для определения провирусной ДНК в мононуклеарах крови. Эта качественная проба дает возможность обнаружить ВИЧ через 2-3 недели после заражения.
Разработана также количественная ПЦР, выявляющая концентрацию вирусной РНК в плазме крови (тест вирусной нагрузки). Этот тест определяет количество копий РНК/мкл и позволяет прогнозировать течение ВИЧ-инфекции, рекомендовать сроки начала специфического лечения и следить за его эффективностью.
Иммунологические исследования. Обследуют состояние иммунной системы организма (иммунный статус). Снижение количества Т4-лимфоцитов до 400-500 клеток/мкл, коэффициент соотношения Т4/ Т8-лимфоцитов ниже 0,6, а также резкое повышение количества IgА, IgD, IgЕ и циркулирующих иммунных комплексов, являются косвенными доказательствами наличия ВИЧ-инфекции.
Диагностика ВИЧ-инфекции у новорожденных затруднена. С первых дней жизни и в течение нескольких месяцев у них в крови могут циркулировать специфические антитела класса IgD, полученные пассивно от ВИЧ-инфицированной матери, что не является доказательством зараженности ребенка. Поэтому на первом году жизни у ребенка выявляют ВИЧ-антигены, определяют присутствие провирусной ДНК с помощью ПЦР или выделяют вирус в культуре клеток. Также диагностическое значение может иметь выявление антител класса IgА и повышение их титра.
7. Особенности вирусологического метода диагностики (культивирование, индикация, идентификация вируса)
Вирусологическое исследование заключается в выделении ВИЧ из биологических жидкостей и лимфоидных клеток обследуемого человека на различных культурах клеток (линии клеток Н2, MOLT, СЕМ и др.). Это трудоемкий дорогостоящий метод, доступный для специальных лабораторий, применяемый, главным образом, для научных и эпидемиологических целей, реже для диагностики ВИЧ-инфекции (в основном - у детей).
8. Противовирусный иммунитет - нет
При попадании ВИЧ-инфекции в организм, иммунитет сразу же активизируется. Начинают вырабатываться CD8+ Т-лимфоциты, которые пытаются вывести вирус из организма. На время они даже блокируют развитие болезни, а также контролируют ее распространение в организме.
Однако со временем эти клетки иммунитета сами уничтожаются инфекцией, а, следовательно, их число резко уменьшается, что приводит к острому периоду ВИЧ-инфекции, постепенно переходящей в СПИД.
Клетки иммунитета, а в первый черед с вирусом начинают борьбу CD4+ Т-лимфоциты, быстро разрушаются. Инфекция воздействует и на структуру клеток, в результате чего они слипаются, образуя синцитии. Такие новые образования подвержены разрушению, т.к. их начинают атаковать клетки иммунитета человека. Происходит так называемый аутоиммунный сбой, когда лейкоциты не распознают вирусы и атакуют себя.
9. Специфическая профилактика
Общие меры профилактики аналогичны применяемым при гепатите В, гепатите С и других инфекциях, передающимся половым путем.
Специфическая профилактика ВИЧ-инфекции отсутствует. Ведутся интенсивные исследования по получению эффективных вакцин.
10. Этиотропное лечение
ВИЧ-инфекция не поддается окончательному излечению имеющимися лекарственными средствами. Поэтому основной целью лечения является максимально возможное продление и улучшение качества жизни больного с сохранением его работоспособности, а при возникновении вторичных заболеваний — замедление их развития и снижение тяжести.
Лечение ВИЧ-инфекции является комплексным и включает антиретровирусную терапию, направленную непосредственно на возбудителя, иммунокоррегирующую терапию посредством иммуномодуляторов, лечение оппортунистических инфекций и опухолей соответствующими антибиотиками, химиопрепаратами, облучением.
Антиретровирусная терапия осуществляется химиопрепаратами, нарушающими репродукцию вируса. Многие из них являются токсичными, требуют 2-3 кратного ежедневного приема и длительных повторных курсов лечения. Как правило, это дорогостоящие препараты. В лабораториях мира проводится постоянная работа по получению эффективных, менее токсичных и более удобных для применения химиопрепаратов.
В России разрешены к применению 15 антиретровирусных препаратов, среди них два - отечественного производства.
Антивирусные препараты отличаются по химическому составу и механизму действия, их можно подразделить на группы.
1. Ингибиторы обратной транскриптазы - нуклеозидные и нуклеотидные аналоги. Эти препараты встраиваются в нить ДНК, формирующуюся при участии обратной транскриптазы на вирусной РНК-матрице и блокируют синтез ДНК. Тем самым нарушается процесс обратной транскрипции, а, следовательно, и репродукция ВИЧ. Различают нуклеозидные аналоги тимидина и аналоги других нуклеозидов.
Производные тимидина: - Азидотимидин (АЗТ, Зидовудин, Ретровир, Тимидин - производства России);
- Ставудин (зеритл-Никавир;
- Фосфазид (Россия) - (фосфорилированный АЗТ, менее токсичен, дольше не выводится из организма. Производные других нуклеозидов:
- Диданозин (Видекс) - производное аденина;
- Зальцитабин (Хивид,- Ламивудин (Эпивир) – производные цитозина;
- Абакавир (Зиаген) - производное гуанина.
Комбинированный препарат — Комбивир (Зидовудин + Ламивудин).
2. Ингибиторы обратной транскриптазы - ненуклеозидные аналоги. Препараты соединяются с активным центром обратной транскриптазы и блокируют ее.
- Невирапин (Вирамун); Ифавиренц (Стокрин).
К этим препаратам быстро формируется лекарственная устойчивость ВИЧ, поэтому их применяют в комбинации с антивирусными препаратами из других групп.
3. Ингибиторы протеазы ВИЧ. Препараты обладают высокой токсичностью, требуют 3-х кратного приема в сутки совместно с пищей, соблюдения диеты. Это самые дорогостоящие препараты. Все это ограничивает их применение.
- Санквинавир (Фортоваза);
- Индинавир (Криксиван);
- Нельфинавир(Вирасепт);
- Ритонавир (Норвир)
Выявлено, что при приеме одновременно двух препаратов, ингибиторов протеазы, из которых один Ритонавир, лечебная доза препаратов значительно снижается. Ингибиторы протеазы обязательно комбинируют с антиретровирусными препаратами из первой группы.
Таким образом, основными антивирусными препаратами для лечения ВИЧ-инфекции являются ингибиторы обратной транскриптазы - производные тимидина. Только они пригодны для монотерапии - лечения одним препаратом. Более эффективно их совместное применение с препаратами той же группы - производными других нуклеозидов, то есть битерапия. Еще более интенсивной является тритерапия, при которой к этим двум препаратам добавляют третий - ингибитор обратной транскриптазы с иным механизмом действия (ненуклеозидный аналог) или ингибитор протеазы. Иногда используют схему лечения четырьмя препаратами.
Совместное применение нескольких препаратов уменьшает риск возникновения лекарственной устойчивости ВИЧ.
Антивирусную моно- или битерапию ВИЧ-инфекции проводят во 2-й стадии заболевания при возникновении ранних клинических проявлений, например: неосложненных или с присоединением вторичных оппортунистических инфекций. После нормализации состояния и значительного повышения количества СD4+-лимфоцитов/мкл лечение прекращают.
Лечение возобновляют в конце 3 стадии (латентной), применяя интенсивную терапию несколькими антивирусными препаратами. Показанием к возобновлению лечения служит снижение количества СD4+-клеток/мкл и присоединение оппортунистических инфекций. Лечение проводят 12-недельными курсами с перерывами во время ремиссий до конца жизни больного.
III. План практической работы
1. Учесть и обосновать заключение по РПГА, поставленной с целью обнаружения НВs-антигена, в диагностике гепатита В
Метод диагностики: вирусологический
Компоненты: вирусологический материал (исследуемая сыворотка больного для обнаружения НВs-антигена), антительный эритроцитарный диагностикум (содержащие эритроциты с адсорбированными на них антителами к НВs-антигену).
Постановка: В рабочую лунку вносят вирусологический материал (сыворотку больного) и антительный эритроцитарный диагностикум. Выдерживают при комнатной температуре в течение 40 мин.
Учет: Положительная реакция – осадок с неровными краями в виде красного зонтика. Отрицательная реакция- осадок с ровными краями в виде красной пуговки. Титр РПГА определяют по максимальному разведению, при котором наблюдается гемагглютинация (красный зонтик)
Заключение: Сыворотка больного содержит НВs-антиген, что свидетельствует об начальной стадии гепатита В.
2. Нарисовать схему лабораторной диагностики ВИЧ-инфекции
А) серологическое исследование (выявление анти-ВИЧ-антител)
Б) вирусологическое исследование (обнаружение вирусных антигенов)
Сыворотки больных ВИЧ-1 и ВИЧ-2 содержат антитела ко всем вирусным белкам. Однако для подтверждения диагноза определяют антитела к белкам gp41, gp120, gp160, p24 у ВИЧ-1 и антитела к белкам gp36, gp105, gp140 у ВИЧ-2. ВИЧ антитела появляются через 2-4 недели после инфицирования и определяются на всех стадиях ВИЧ-инфекции. Для выявления специфических антител используют ИФА, для подтверждения диагноза ставится иммуноблотинг (иммуноблот, Western blot, вестерн-блот).
В более ранние сроки выявляются антигены ВИЧ. Наличие вирусемии определяют с помощью ПЦР- диагностики (качественное определение ДНК ВИЧ в мононуклеарах периферической крови). С помощью обратной ПЦР проводится количественное определение РНК ВИЧ-1 в крови, что позволяет прослеживать уровень вирусной репликации при естественном течении этого заболевания и осуществлять контроль за результатом противовирусного лечения. Метод выявления вируса в крови, лимффоцитах превосходит по информативности другие тесты, однако он трудоемок и дорог.
3. Учесть и обосновать заключение по результатам иммуноблотинга
Иммуноблоттинг (ИБ) — высокочувствительный метод, основанный на сочетании электрофореза и ИФА (рис. 30). Смесь антигенов микроорганизма (родовых, видовых, групповых) разделяют на фракции, содержащие отдельные антигены с помощью электрофореза в полиакриламидном геле. Затем переносят его (блоттинг - от англ. blot, пятно) из геля на нитроцеллюлозную мембрану и проявляют с помощью ИФА. Фирмы выпускают такие полоски с «блоттами» антигенов. На эти полоски наносят сыворотку больного. Затем после инкубации отмывают от несвязавшихся антител больного и наносят сыворотку против иммуноглобулинов человека, меченую ферментом. Образовавшийся на полоске комплексы антиген + антитело больного + антитело против Ig человека, меченое ферментом, выявляют добавлением субстрата и хромогена, изменяющих окраску под действием фермента. ИБ используют как диагностический метод при ВИЧ-инфекции, сифилисе, листериозе и других инфекциях.
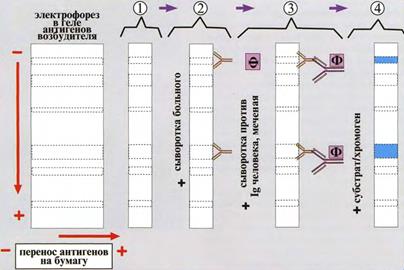
Рис. 30 Схема иммуноблоттинга
Дата добавления: 2021-05-28; просмотров: 577;











