Псориаз (psoriasis vulgaris)
Этиология и патогенез, псориаза окончательно не выяснены. Из многочисленных гипотез, объясняющих причины его развития (инфекционная, наследственная, неврогенная, обменная и др.) в настоящее время основными являются наследственная и инфекционная (вирусная). О роли генетических факторов в патогенезе псориаза свидетельствуют более высокая концентрация больных в семьях лиц, страдающих этим дерматозом, чем распространенность псориаза в популяции, и более высокая конкордантность монозиготных близнецов по сравнению с дизиготными. Вопрос о типе наследования псориаза окончательно не решен, но имеется больше данных, указывающих на то, что псориаз является мультифакторным заболеванием с долей генетической компоненты, равной 60—70%, и средовой — соответственно 30— 40%. Что касается инфекционной гипотезы, то хотя и получены некоторые косвенные доказательства (обнаружение иммунных комплексов и включенир, напоминающих вирусные, наличие цитопатического эффекта в тканевых культурах и у куриных эмбрионов под влиянием предполагаемого вируса) возможной роли вирусов в. возникновении псориаза, но их недостаточно, чтобы говорить о вирусном происхождении псориаза, так как до сих пор инфекция не воспроизведена в эксперименте, не идентифицирован вирус, не описаны достоверные случаи заражения псориазом. В последние годы изучается роль ретровирусов в развитии псориаза [Iversen et al., 1983, и др.]. Нами [Забаровский Е. Р. и др., 1986] установлена повышенная экспрессия некоторых протоонкогенов в псориатических бляшках.
Первичным морфологическим элементом при псориазе является папула розовато-красноватого или насыщенно-красного цвета, покрытая большим количеством рыхлых серебристо-беловатых чешуек, при поскабливании которых обнаруживают диагностически важные феномены: стеаринового пятна, «терминальной пленки» и точечного кровотечения. В начале заболевания высыпаний немного. Постепенно в течение нескольких недель или месяцев, реже лет, количество их увеличивается. Относительно редко сыпь обильная с самого начала (обычно после инфекционных заболеваний, тяжелых нервных потрясений, при лекарственной непереносимости) и занимает обширные участки тела. В этих случаях цвет высыпаний более яркий, они отечные, с менее резкими границами, довольно быстро увеличиваются, нередко сопровождаются зудом, как правило, незначительным.
Для прогрессирующей стадии характерно появление папул на месте травм, расчесов (феномен Кебнера). Вновь появляющиеся высыпания мелкие (psoriasis punctata, guttata, nummularis), но в результате периферического роста они в зависимости от остроты болезни постепенно или довольно быстро сливаются в бляшки различной формы (psoriasis anularis, figurata, gyrata, serpiginosa,geographica), располагающиеся обычно симметрично, реже на одной стороне в виде линий (psoriasis linearis zosteriformis, unilateralis). В стационарной стадии интенсивный периферический рост высыпаний прекращается, границы очагов поражения становятся более резкими. При длительном существовании бляшек, обычно ограниченных, может произойти их значительное утолщение (psoriasis inveterata), иногда с папилломатозными и бородавчатыми разрастаниями (psoriasis verrucosa et papillomatosa). Сыпь может располагаться на любом участке тела, но наиболее часто первоначальные элементы появляются на разгибательных поверхностях крупных суставов и на волосистой части головы.
Дифференциальная диагностика. Клиническая картина обычного псориаза достаточно характерна, для того чтобы в большинстве случаев установить правильный диагноз, основываясь на дифференциально-диагностических признаках, отличающих его от таких дерматозов, как папулезный сифилид, красный плоский лишай, болезнь Рейтера, себорея, себорейная экзема, нейродермит, розовый лишай, парапсориаз, стойкий лентикулярный кератоз Флегеля, премикотическая стадия грибовидного микоза, первичный ретикулез кожи, дискоидная красная волчанка, эритрокератодерми и др.
Для диагностики большое значение имеют также гистологические изменения: паракератоз, акантоз с удлинением эталдермальных отростков, истончение росткового слоя эпидермиса над удлиненными и отечными дермальными сосочками, отсутствие зернистого слоя, микроабсцессы Мунро, повышенная васкуляризация, преимущественно лимфогистиоцитарная инфильтрация вокруг сосудов.
От папулезного сифилисапсориаз отличается более яркой окраской папул (при сифилисе темно-красного цвета), их поверхностным расположением (при сифилисе более плотные вследствие большей инфильтрации), обильным шелушением (для сифилиса характерно шелушение по периферии элементов в виде так называемого воротничка Биетта), склонностью к периферическому росту и слиянию в бляшки (при сифилисе папулы обычно более или менее одинаковой величины, за исключением располагающихся в складках), наличием трех характерных псориатических феноменов, отсутствием увеличения периферических лимфатических узлов и других проявлений сифилиса, в том числе положительных серологических реакций.
Дифференциация от красного плоского лишая обычно не представляет затруднений: наличие при красном плоском лишае изолированных блестящих полигональных папулезных элементов с пупкообразным вдавлением в центре, характерного сиреневатого цвета, со слабо выраженным шелушением, частое поражение слизистых оболочек, предпочтительная локализация на сгибательных поверхностях конечностей, в области живота, отрицательные феномены псориаза — на основании этих признаков в большинстве случаев удается установить правильный диагноз, не прибегая к гистологическому исследованию.
Псориазиформные очаги наблюдаются и при болезни Рейтера, но основными симптомами ее все же являются негонококковый уретрит, поражение глаз и суставов. При болезни Рейтера значительна чаще, чем при псориазе, даже протекающем с поражением суставов, встречаются HLA-B27, в отделяемом из уретры и крнъюнктивы (а иногда и в синовиальной жидкости) обнаруживают хламидии. Поражения кожи при болезни Рейтера встречаются примерно с такой же частотой, как заболевания суставов при псориазе. Хотя они могут быть распространенными, но располагаются преимущественно на подошвах (keratodermia blenorrhagica), головке полового члена (balanopostitis circinata) и в полости рта (чаще на небе). Обычно через несколько недель после развития уретрита появляются мелкие пятнисто-папулезные высыпания красновато-коричневатого цвета с отчетливой тенденцией к экссудации и пустулизации. Высыпания склонны к периферическому росту с образованием резко очерченных полициклических очагов поражения, покрытых экссудативными чешуйками или чешуйко-корочками. На головке полового члена шелушение может быть незначительным. Высыпания менее стойкие, чем псориатические, и в отличие от акссудативных, а тем более пустулезных проявлений псориаза не вызывают выраженных субъективных расстройств. Гистологической особенностью поражений кожи при болезни Рейтера является преобладание гиперкератоза над паракератозом.
При дифференциальной диагностике псориаза необходимо учитывать клинические особенности, зависящие от локализации (псориаз складок кожи, волосистой части головы, ногтей и т. д.) и остроты воспалительного процесса (psoriasis exudativa, rupioides, pustulosa), его распространенности (erythrodermia psoriatica), наличия поражения суставов (psoriasis arthropatica), а также начало заболевания в детском возрасте (psoriasis follicularis)(рис. 21).
Как уже отмечалось, псориаз нередко развивается на волосистой части головы и может существовать изолированно длительное время. Часто первым проявлением его служит обильное шелушение без выраженных воспалительных изменений на коже.
В этой стадии установить правильный диагноз очень трудно, если среди родственников нет больных псориазом; нередко ошибочно диагностируют себорею. В диагностике помогают отсутствие поредения волос или облысения, несмотря на многолетнее наличие перхоти, и появление бляшечных элементов, имеющих ряд особенностей по сравнению с высыпаниями, располагающимися на других участках тела. Так, границы их менее четкие, чем очертания очагов на туловище, они покрыты серовато-желтоватыми чешуйками, прилегающими более плотно, в связи с чем не всегда легко вызвать феномен стеаринового пятна, а при дальнейшем поскабливании вместо точечного кровотечения может образоваться мокнущая и кровоточащая поверхность.
Характерными признаками псориаза, на основании которых его можно дифференцировать от себорейной экземы, являются поражение кожи на границе с волосистой частью головы («псориатическая корона»), отсутствие выпадения волос, меньшая склонность к фолликулярному расположению элементов, большая сухость чешуек, редкое возникновение отрубевидного шелушения. Своеобразны псориатические высыпания на других себорейных участках кожи: лице и в области грудины, особенно у лиц, склонных к себорее. В этих случаях бляшки покрыты наслоениями плотных жирных чешуек, их границы не всегда столь резкие, как при обычных бляшечных формах, более выражена склонность к экссудации. При дифференциальной диагностике псориатических высыпаний от себорейной экземы следует учитывать цвет элементов, более желтый при себорейной экземе, расплывчатость границ при ней, иногда, особенно при расчесывании, мокнутие или наличие точечных корочек, более частые субъективные расстройства при себорейной экземе (зуд), отсутствие трех феноменов псориаза. Необходимо учитывать и семейный анамнез. Иногда диагноз удается установить лишь при длительном наблюдении или на основании результатов гистологического исследования.
Изолированные бляшки на затылке чаще появляются у женщин в климактерическом периоде, они могут быть сходны с проявлениями ограниченного нейродермита,тем более что при этой форме псориаза может наблюдаться очень сильный зуд. Установить правильный диагноз помогает серебристый характер шелушения, наличие положительных феноменов псориаза, отсутствие столь выраженной инфильтрации и особенно лихенизации в очагах поражения, характерных для нейродермита и наблюдающихся при псориазе лишь при очень длительном существовании застарелых бляшек, да и то в относительно легкой степени.
У детей при локализации очагов на волосистой части головы псориаз необходимо дифференцировать в первую очередь от tinea amiantacea.Для псориаза более характерны четкость границ очагов поражения, большая сухость кожи в очаге, серебристый цвет чешуек, возникновение зуда, в редких случаях, более частая локализация поражения на затылке. При псориазе не обнаруживают муфтообразные наслоения чешуек на проксимальных концах волос.
Экссудативный псориаз характеризуется наслоением желтовато-сероватых чешуйко-корочек, довольно плотно прилегающих к поверхности псориатических элементов, иногда многослойных (psoriasis ostracea, rupioides), появлением пузырей или пузырьков (psoriasis pemphigoides), а также очагов типа микробной экземы на голенях (psoriasis eczematoides). Рупиоидную форму псориаза следует отличать от пиококковых и сифилитических рупий.В отличие от гнойничкового поражения кожи при псориазе очаг имеет четкие (а не размытые) границы, наслоение чешуйко-корочек происходит на инфильтрированном основании, а не на месте пустулы после снятия чешуйко-корочек обнажается не гнойная, а влажная, красная с синюшным оттенком поверхность, на которой можно вызвать феномен точечного кровотечения. Установлению правильного диагноза способствует наличие типичных псориатических или пиококковых высыпаний на других участках кожи. Сифилитические рупии обычно немногочисленны, часто располагаются асимметрично. Для них характерны плотный инфильтрат, окружающий наслоения корок, глубокое проникновение воспалительного процесса в ткани с формированием болезненного язвенно-некротического очага поражения, наличие других проявлений сифилиса, положительные серологические реакции на сифилис.
Диагноз пемфигоидной формы псориаза основывается на том, что пузыри развиваются в зоне псориатических бляшек или в непосредственной близости к ним. Следует учитывать возможное провоцирующее действие мышьяка и псориазина, назначаемых при прогрессирующем течении псориаза. огут возникать значительные трудности при дифференциальной диагностике экзематоидного псориаза и микробной экземы,собенно в тех случаях, когда отствуют типичные для псориа высыпания излюбленной локалиации. Следует учитывать, что микробной экземе обычно предшествуют гнойничковые высып ния. Очаги псориаза более инфильтрированы, четко ограничены от здоровой кожи, вокруг них нет везикулезных элементов, которые часто выявляются при экзематозных поражениях. После удаления пластинчатого шелушения при псориазе обнажается влажная, но без точечного мокнутия поверхность.
С элементами экссудации протекает и псориаз складок (psorisis intertriginoides), который развивается преимущественно в детском (рис. 22) или пожилом возрасте. Клиническая картина его своеобразна. Имеются малошелушащиеся гладкие, блестящие, резко ограниченные бляшки, иногда, слегка влажные.
В межпальцевых складках, преимущественно на стопах псориаз проявляется в виде мацерированных, влажных, резко очерченных белесоватых очагов без отчетливой эритемы (psorias albus). Псориаз этой локализации следует дифференцировать от кандидоза, рубромикоза, паховой эпидермофитии.
В отличие от псориаза кандидоз крупных складок протекае более остро, поверхность очагов поражения более яркая, границ их менее четкие, нерезко выражено мокнутие, наблюдается oтслойка мацерированного рогового слоя по краю очагов. На соседних участках кожи часто обнаруживают многочисленные мелкие очажки пятнисто-везикулезного характера — так называемые oтсевы.
От рубромикоза псориаз складок отличается отсутствием прерывистого валика по периферии очагов, менее частым поражением ногтей на пальцах стоп и несколько иным его xapaктepoм. Для рубромикоза характерны наличие полос желтого или белого цвета в толще ногтевой пластинки, преимущественно с боковых краев, и почти полное разрушение ногтевой пластинки. При псориазе часто обнаруживают истыканность ногтевых пластинок — симптом наперстка. Псориаз характеризуется также положительными псориатическими феноменами и отсутствием грибов в очаге поражения.
Паховая эпидермофития в отличие от псориаза протекает довольно остро, особенно вначале, обычно сопровождается зудом, границы очагов поражения чаще полициклические. При пaxoвой эпидермофитии наиболее выражены воспалительные явления в зоне сплошного периферического
валика, где обнаруживают пузырьки, пустулы, наслоения чешуек и корок. Решающее значение в дифференциальной диагностике этих заболеваний имеют микроскопическое и культуральное исследования.
При доброкачественной семейной хронической пузырчатке Гужеро— Хейли — Хейли первичными элементами являются пузыри или пузырьки, на месте которых образуются эрозии с характерной поверхностью, напоминающей мозговые извилины. Отсутствие пузырей, симптома Никольского, акантолитических клеток позволяет в большинстве случаев исключить и вегетирующую пузырчатку, не прибегая к гистологическому исследованию, но, как показывают наблюдения, иногда сходство ее с псориазом бывает значительно, и морфологическое исследование неизбежно.
Своеобразна клиническая картина псориаза и при локализации высыпаний на половых органах. Располагаясь на головке полового члена и внутренней поверхности крайней плоти (balanopostitis psoriatica), на малых половых губах (vulvitis psoriatica), высыпания могут иметь большое сходство с проявлениями обычного баланопостита или вульвита. Отличительными признаками являются значительно меньшая острота воспаления при псориазе, чем при обычном баланопостите (вульвите), более резкие границы очага поражения, хроническое течение, отсутствие указаний на какое-либо внешнее воздействие, вызвавшее воспалительный процесс (при баланопостите после устранения такого воздействия заболевание довольно быстро регрессирует).
Необходимо проводить дифференциальную диагностику и с красным плоским лишаем, особенно его кольцевидной формой, наиболее часто встречающейся при локализации поражения на половых органах. Склонность к группировке мелких папулезных элементов, их характерный сиреневатый цвет, нередко наличие высыпаний одновременно в полости рта позволяют дифференцировать это заболевание от псориаза.
Эритроплазия Кейраотличается от псориаза, при котором высыпания локализуются на головке полового члена или в области вульвы, тем, что развивается у лиц старше 50 лет, представляет собой ограниченный одиночный очаг (что не характерно для псориаза) ярко-красного цвета, без шелушения, с гладкой, как бы бархатистой поверхностью. Постепенно инфильтрация усиливается и распространяется, в течение нескольких месяцев развивается спиналиома.
От бовеноидных папул,возникающих на половых органах, псориаз отличается более ярким цветом высыпаний (для бовеноидного папулеза характерен синюшно-красноватый или коричневатый цвет высыпаний), выраженным шелушением, менее резкими границами очагов поражения, большими размерами бляшек, отсутствием веррукозных изменений на поверхности очага и гистологических признаков шйповидно-клеточной эпителиомы in situ.
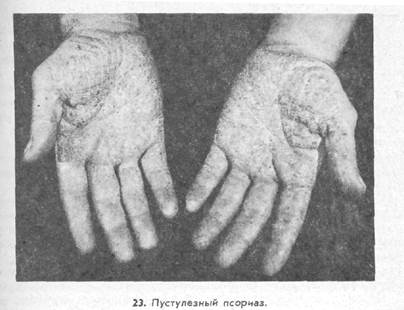
Псориаз ладоней и подошв (psoriasis palmarum et plantarum) наблюдается в виде изолированного поражения кожи или развивается одновременно с поражением других участков кожного покрова. Заболевание чаще возникает у лиц, занятых физическим трудом. Может проявляться в виде изолированных папулезных элементов, диффузных, бляшечных, гиперкератотических, пустулезных очагов. Следует помнить, что при данной локализации поражения псориатические феномены вызываются труднее, чем в очагах на других участках тела. Пустулезный псориаз на ладонях и подошвах встречается редко, характеризуется высыпанием плоских пустул в зоне резко ограниченных эритемато-сквамозных очагов (рис. 23).
Псориаз ладоней и подошв следует отличать от папулезных сифилидов, роговой экземы, кератодермии,пустулезные формы — от хронического акродерматита Аллопо, бактерида Эндрюса, дисгидротической экземы.
Дифференциальная диагностика псориаза ладоней и подошв и ладонно-подошвенного папулезного сифилидаосновывается на том, что при сифилисе реже наблюдается симметричное расположение высыпаний. Папулезные элементы располагаются обычно изолированно, более четко очерчены, не имеют выраженной склонности к слиянию, как псориатические, вследствие большей инфильтрации они плотнее, чем псориатические. Размеры их обычно приблизительно одинаковы (чаще лентикулярные), в то время как при псориазе папулы почти всегда разной величины. При этих заболеваниях различны также частота поражения ногтей и характер шелушения. Наконец, наличие трех феноменов псориаза, отсутствие у больных псориазом положительных серологических реакций на сифилис и других клинических симптомов этого заболевания позволяют установить правильный диагноз.
Сложно дифференцировать псориаз и роговую экзему, особенно в тех случаях, когда псориаз проявляется в виде сплошных очагов. Для псориаза, помимо триады феноменов, более характерны переход воспалительного процесса на тыльную поверхность кистей или стоп, отсутствие либо незначительная выраженность зуда, мокнутия, для роговой экземы— преобладание гиперкератотических изменений, наличие болезненных трещин. Следует учитывать также, что роговая экзема чаще возникает у женщин в климактерическом периоде. Диагностика облегчается при обнаружении псориатических высыпаний на других участках кожи.
При наличии гиперкератотических проявлений псориаза необходимо также помнить о возможности гонорейных и мышьяковых гиперкератозов.
В отличие от хронического акродерматита Аллопо высыпания при пустулезном псориазе впервые появляются не на концевых фалангах, а преимущественно в проксимальных отделах ладоней, в области возвышения большого пальца, на внутренней поверхности стоп. Нередко в излюбленных местах расположения высыпаний обнаруживают типичные псориатические папулы. Для пустулезного псориаза ладоней и подошв не столь характерны, как для акродерматита Аллопо, атрофические изменения. При гистологическом исследовании в случае акродерматита обнаруживают спонгиоформные пустулы, однако следует помнить, что это неабсолютный отличительный признак, так как при пустулезном псориазе они также могут образовываться.
При бактериде Эндрюса (син.: пустулез ладоней и подошв Левера) высыпания чаще всего возникают в средней части ладоней: на клинически не измененной коже сначала появляются пустулы, а затем венчик эритемы вокруг них. При псориазе же пустулы формируются на фоне папулезных элементов. Установлена отчетливая связь высыпаний бактерида с обострением хронической инфекции, особенно хронического тонзиллита.
Иногда для установления диагноза требуется длительное наблюдение, на отсутствие других признаков псориаза, а также иная гистологическая картина (для пустулеза характерна крупная пустула без значительных изменений вне ее) позволяют дифференцировать эти заболевания. Однако существует мнение, что хронический акродерматит Аллопо и пустулез ладоней и подошв представляют собой разновидности пустулезного псориаза ладоней и подошв.
При дисгидротической экземе наблюдаются высыпания пузырьковых элементов, а не пустул. Вначале они появляются на внутренней поверхности пальцев. После слияния пузырьков образуются очажки с типичным для экземы мокнутием.
Пустулезный псориаз ладоней и подошв существенно отличается от ладонно-подошвенно-ротового синдрома, вызываемого вирусом Коксаки(типа А16, реже А5и А10). Вирусный синдром
характеризуется острым, приступообразным началом, сочетанным поражением ладоней, подошв (вначале мелкопятнистая, затем пузырьковая и пустулезная сыпь) и слизистой оболочки полости рта (афты). Заболевание быстро излечивается (в течение 2—3 нед). Болеют в основном маленькие дети.
Наиболее тяжело протекающие формы псориаза — эритродермия, артропатический и генерализованный пустулезный псориаз. Псориаз редко с самого начала протекает как эритродермия; чаще она развивается у лиц, уже страдающих этим заболеванием в течение нескольких месяцев или лет. Правоцирующими факторами могут быть избыточная инсоляция, применение в прогрессирующей стадии заболевания раздражающих наружных средств, антималярийных препаратов, быстрая отмена кортикостероидов, назначение новокаина, пенициллина и других антибиотиков. Вся кожа ярко-красного цвета, отечная, особенно над суставами; отмечаются ее инфильтрация различной степени выраженности и резко выраженное пластинчатое шелушение. Нарушается, особенно при обострении, общее состояние больных (недомогание, лихорадка). Может быть увеличение периферических лимфатических узлов, выпадение волос, поражение суставов.
Псориатическую эритродермию необходимо отличать от эритродермий при гемобластозах, впервую очередь при грибовидном микозе, болезни Девержи, эритродермии при экземе и нейродермите, врожденной небуллезной ихтиозиформной эритродермии, эритродермической формы саркоидоза.Диагностика наиболее трудна при длительном существовании псориатической эритродермии, особенно при ее бурном развитии. В ряде случаев для установления диагноза, помимо тщательного клинического наблюдения, требуются повторные гистологические исследования. В диагностике имеют значение отдельные сохранившиеся псориатические элементы и небольшие участки клинически не измененной кожи. Проводя дифференциальную диагностику с эритродермической формой грибовидного микоза,необходимо учитывать, что грибовидный микоз развивается преимущественно у лиц старше 40 лет. Изменения кожи при этом заболевании более стойкие, чем псориатические; пораженная кожа более отечна и инфильтрирована, чем при псориазе, цвет ее не имеет ярких тонов, отчетливо выражен красновато-фиолетовый оттенок. Волосы, как правило, значительно редеют или выпадают. Выражена генерализованная лимфаденопатия, отмечается постоянный интенсивный зуд, часто наблюдаются ладонно-подошвенные гиперкератозы. Шелушение обычно не столь обильное, как при псориазе, чаще мелкопластинчатое (на лице и волосистой части головы даже отрубевидное). Со временем развиваются атрофические изменения кожи.
Эритродермическая форма болезни Девержичрезвычайно редко развивается первично, обычно она возникает у лиц, длительно страдающих этим заболеванием. При диагностике учитывают желтовато-коричневатый оттенок очагов при болезни Девержи и наличие типичных фолликулярных конических узелков с шипиком на поверхности, располагающихся на коже кистей, в области крупных суставов. В трудных случаях диагноз устанавливают на основании результатов гистологического исследования.
Эритродермии при экземе и нейродермитевстречаются довольно редко, обычно при длительном существовании этих дерматозов, их возникновение, как правило, бывает спровоцировано нерациональным лечением. Почти всегда удается обнаружить очаги с микровезикуляцией и мокнутием или лихенификацией, характерные соответственно для экземы и нейродермита.
Врожденная небуллезная ихтиозиформная эритродермия(ламеллярный ихтиоз) обычно развивается сразу после рождения и в отличие от псориатической существует на протяжении всей жизни.Кожаболее влажная вследствие усиления функционирования потовых желез. Отмечаются выраженный гиперкератоз, особенно в области складок, эритродермия, папилломатоз в области крупных складок. Характерны гиперкератотические изменения на ладонях и подошвах, ускоренный рост волос и ногтей, гипергидроз.
Псориатическую эритродермию иногда приходится дифференцировать от эритродермической формы саркоидоза.Следует учитывать, что эта форма саркоидоза встречается очень редко, протекает более монотонно, чем псориатическая эритродермия, при которой обострения обычно чередуются с ремиссиями, в окраске высыпаний преобладают синюшно-коричневые тона в противоположность более яркой красноте при псориатической эритродермии шелушение не столь выражено, как при псориазе, феномены псориаза отрицательны. Необходимо учитывать и такие признаки, как меньшая выраженность общих симптомов при саркоидозе, несмотря на системный характер заболевания, некоторая фолликулярность поражения, склонность к атрофическим изменениям. В трудных случаях диагноз устанавливают на основании результатов гистологического ибследования (для саркоидоза характерны резко ограниченные, округлые или полосовидные инфильтраты, состоящие из эпителиальных клеток), а также обнаружения очагов саркоидоза в других органах и костях (легкие, глаза, селезенка, фаланги пальцев рук и ног и др.) и положительной реакции Квейма (используют тест бласттрансформации лимфоцитов).
Наиболее тяжелой, инвалидизирующей формой псориаза является артропатическая. Считают, что артропатический псориаз чаще развивается у больных псориатической эритродермией, пустулезным и экссудативным псориазом. Реже поражения суставов возникают одновременно с высыпаниями на коже или задолго до них. Клинически наблюдаются артралгии, припухлость суставов, нарушение их функции (ограничение подвижности, утренняя скованность), при длительном существовании заболевания деформации, анкилозы. При рентгенологическом исследовании выявляют сужение суставной щели, очаговую деструкцию, остеопороз, анкилоз мелких суставов. Изменения могут быть во всех суставах, но преимущественно поражаются суставы кистей и стоп. Часто в процесс вовлекаются позвоночник и крестцово-подвздошные сочленения, но, как правило, после развития периферических артритов. Нередко наблюдается синхронность обострений процесса на коже и в суставах.
Артропатический псориаз необходимо отличать в первую очередь от ревматоидного артрита. Диагностика может быть сложной, так как рентгенологические изменения чрезвычайно сходны и даже при наличии типичных псориатических высыпаний не всегда можно исключить сочетание этих заболеваний, учитывая значительную их распространенность среди населения.
Псориатическим артритом чаще болеют мужчины. Для него более характерны наличие резко выраженных деструктивных изменений в концевых фалангах (мутилирующий артрит), изменение ногтевых пластинок, преимущественное поражение дистальных межфаланговых суставов, более частое вовлечение в процесс межпозвоночных и крестцово-подвздошного сочленений. Реже наблюдаются симметричность поражения, атрофические изменения мышц, не столь рано, как при ревматоидном артрите, развивается деформация суставов. Реакция Валера-Розе, как правило, отрицательная. Наиболее трудной в диагностическом отношении является ревматоидоподобная форма псориатического артрита. При этом учитывают, что для псориатического артрита характерны такие признаки, как асимметричность поражения и вовлечение в патологический процесс позвоночника.
Генерализованный пустулезный псориаз может возникнуть на фоне обычной для псориаза клинической картины, но нередко с самого начала развивается пустулезный процесс. В этих случаях заболевание протекает особенно тяжело, приступообразно, в течение короткого периода времени образуется множество мелких пустул, усеивающих весь кожный покров. Нарушается общее состояние больных (недомогание, лихорадка, болезненность). Может развиться диффузное поражение кожи с резкой эксфолиацией, буллезными высыпаниями. Возникновению пустулезного псориаза способствуют нейроинфекции, нервно-психическое перенапряжение, применение в прогрессирующей стадии псориаза антималярийных препаратов и антибиотиков, быстрая отмена кортикостероидов, избыточная инсоляция.
Генерализованный пустулезный псориаз необходимо дифференцировать от герпетиформного импетиго, герпетиформного дерматита Дюринга, энтеропатического акродерматита и болезни Снеддона — Уилкинсона.
В отличие от пустулезного псориаза герпетиформное импетиго развивается у беременных, образующиеся при этом пузырьки и пустулы более или менее одинаковой величины, склонны к группировке и серпигинозному распространению, локализуются преимущественно в складках. Они редко располагаются на лице и особенно на конечностях, ногти изменяются не так часто, как при псориазе, характерна гипокальциемия, поражение слизистых оболочек.
Однако некоторые авторы рассматривают эти заболевания как варианты одного процесса. Так, указывают, что наиболее характерный признак герпетиформного импетиго - развитие заболевания у беременных — не является специфичным для этого дерматоза, так как описаны случаи возникновения его у мужчин и детей; гипокальциемия может возникнуть при генерализованных поражениях и пустулезном псориазе вследствие потери кальция через кожу. Поражение слизистых оболочек также не является признаком, отличающим герпетиформное импетиго от пустулезного псориаза, так как оно возможно и при пустулезном псориазе. Сходна и гистологическая картина, характеризующаяся наличием внутриэпидермальной спонгиоформной пустулы, но при герпетиформном импетиго в ней содержится большое количество эозинофилов. Оба заболевания при генерализованном распространении могут сопровождаться тяжелыми общими реакциями (лихорадка, слабость, недомогание и т. д.). Высказано мнение, что диагноз герпетиформного импетиго может быть правомочным только в том случае, если наряду с пустулезными высыпаниями и гипокальциемией имеются признаки тетании.
Для герпетиформного дерматита Дюринга в отличие от пустулезного псориаза характерны истинный полиморфизм сыпи (пятна, пузырьки, пузыри, волдыри), расположение ее преимущественно на туловище, склонность высыпных элементов к группировке, сильный зуд, эозинофилия в содержимом пузырей. Гистологически выявляют субэпидермальное расположение пузырей, свечение на границе дермы и эпидермиса при постановке реакции иммунофлюоресценции.
Пустулезный псориаз следует дифференцировать и от энтеропатического акродерматита.Наиболее важные признаки, отличающие эти заболевания: более раннее начало обычно в первые месяцы или годы жизни) и менее острое течение энтеропатического акродерматита, чем пустулезного псориаза, расстройства деятельности желудочно-кишечного тракта, алопеция, блефароконъюнктивит со светобоязнью, паронихии (и при генерализованном пустулезном псориазе эти изменения возможны, но они развиваются при более длительном течении и не являются доминирующими в клинической картине, как при акродерматите энтеропатическом), полиморфный характер высыпаний (эритемы, пузырьки, пустулы) в противоположность преимущественно мономорфному при псориазе, появление их сначала на волосистой части головы, вокруг рта, около заднего прохода и постепенное (в стличие от псориаза, при котором высыпание пустул происходит приступообразно, за короткое время они покрывают весь кожный покров) распространение на другие участки тела, положительный эффект от приема препаратов цинка и энтеросептола при акродерматите.
Из особенностей детского псориаза следует отметить редкоеразвитие артропатии и эритродермии, более частое расположение высыпаний в складках, склонность к экссудативным проявлениям. Особыми формами псориаза у детей являются так называемый пеленочный (napkin-psoriasis) и фолликулярный (psoriasis follicularis) псориаз. При «пеленочном» псориазе, развивающемся в периоде новорожденное, высыпания обычно возникают на коже в промежности, в редких случаях в подмышечных впадинах или на затылке в виде отечно-эритематозных и несколько инфильтрированных бляшек, резко отграниченных от нормальной кожи. При диагностике следует иметь в виду прежде всего кандидамикотическое поражение складок.
При фолликулярном псориазе первоначальные элементы возникают в устьях волосяных фолликулов в виде мелких узелков с ороговением, располагающихся преимущественно на передней поверхности голеней и (или) бедер. Разновидностью этой формы является шиловидный фолликулярный псориаз, для которого характерно наличие роговых шипиков на поверхности папулы. Элементы могут быть настолько мелкими, что отчетливо выявляются лишь при расчесывании. Они могут существовать длительное время, не обращая на себя внимание, пока на других участках не появятся типичные псориатические высыпания. Эти формы псориаза необходимо отличать от красного волосяного отрубевидного лишая и болезни Кирле.
Дата добавления: 2017-02-13; просмотров: 2398;











