Клинический пример 16
Больная, возраст 51 год. Находится в отделении гемодиализа.
Диагноз: нефротический синдром. Повторные тромбоэмболии легочной артерии (ТЭЛА). Проводилась гепаринотерапия 10 000 ед/сут, отменена 2 дня назад.
Коагулологическое обследование: тромбоциты 300 х 109/л, СОЭ 45 мм/ч, АЧТВ 29 с (норма
других регионов сосудистого русла. Механизм тромбофилии, связанной с нефротическим синдромом, изучается. По-видимому, повышение при воспалении некоторых прокоагулянтов, таких, как фибриноген, и потеря низкомолекулярных белков, например АТIII, играют определенную роль. Наиболее часто тромбозы возникают в течение первых трех месяцев после установления диагноза.
35-45 с), ПИ 98%, ТВ 32 с (норма 28-30 с), фибриноген 4,1 г/л, лизис эуглобулиновой фракции >250 мин (норма 140-240 мин), агрегация с АДФ 100%.
Заключение: нарушение (ускорение) протромбинообразования по внутреннему пути. Снижение фибринолитической активности. Резкое усиление агрегационных свойств тромбоцитов. Состояние гиперкоагуляции.
Прием оральных контрацептивов
Эстроген-содержащие оральные контрацептивы, применяемые для регуляции менструального цикла, являются фактором риска развития тромбозов. Выявлены следующие изменения гемостаза у женщин, принимающих эстрогены:
• Относительно низкое содержание свободно
го протеина S и антитромбина, однако, как
правило, в пределах нормы.
• Некоторое повышение факторов II, VII, VIII,
XII и фибриногена, но тоже в пределах нормы.
• Приобретенное повышение резистентности к
протеину С, без мутации ф.V Лейдена.
• Повышение активности фибринолиза.
Учитывая все перечисленные изменения,
нельзя сделать однозначного вывода о механизме развития протромботического состояния при при-
еме эстроген-содержащих препаратов. Тем не менее прием оральных контрацептивов у взрослых повышает риск тромбоза приблизительно в 4 раза, а при наличии врожденных факторов, таких, как ф.V Лейден и мутация протромбина 20210 - в 35 и 16 раз соответственно.
Инфекции
Описаны тромботические осложнения при ветряной оспе в виде ДВС, фульминантной пурпуры и различных тромбозов. В основе патогенеза этих осложнений лежит образование специфических антител к протеину S. Определенный вклад вносит волчаночный антикоагулянт. ВИЧ-инфекция также может проявляться тромбозами различной локализации.
Патология гемостаза
Гнойный тромбофлебит внутренней яремной вены, или синдром Лемьера. - редкое проявление тромбозов у детей, однако тромбоэмбо-лические осложнения и смертность около 20% требуют своевременно распознавать это заболевание.
Гипофибринолиз
Недостаточность фибринолиза может быть связана с:
• Дефицитом тканевого активатора плазмино-
гена (t-PA), урокиназы (u-РА) или плазмино-
гена.
• Нарушением освобождения t-PA из эндоте
лия (дефект синтеза или пула хранения).
• Повышенной концентрацией α-антиплазми-
на или PAI-1.
• Дефицитом факторов контактной активации -
ф.ХП, прекалликреина, высокомолекулярного
кининогена, что сопровождается недостаточ
ной активацией и-РА.
Встречается (достаточно редко) врожденный гипофибринолиз, связанный с мутацией фибрина, у которого утеряна способность стимулировать t-PA-зависимую активацию плазминогена. Этиологическая значимость этого фактора дискутируется. До настоящего времени отсутствуют серьезные клинические наблюдения, подтверждающие значение гипофибринолиза в развитии патологического тромбообразования.
Лечение тромбозов
Основная терапия тромбозов включает применение антикоагулянтов.
Антикоагулянты делятся на прямые и непрямые, или антагонисты витамина К.
Прямые антикоагулянты. Гепарин
Как правило, антикоагулянтную терапию начинают с применения гепарина. Это позволяет быстро создать необходимый антикоагуляцион-ный потенциал и блокировать патологическое тромбообразование. При наличии данных за дефицит AT совместно с гепаринотерапией рационально использовать свежезамороженную плазму (СЗП) или концентраты АТIII. В настоящее
время препаратами выбора являются нефракци-онированные и низкомолекулярные гепарины (табл. 19 ирис. 50).
Лабораторный контроль терапии нефракцио-нированными гепаринами проводится на основании оценки изменения АЧТВ. Хотя различные реактивы неодинаково чувствительны к гепарину, а изменения АЧТВ неоднозначно коррелируют с его клинической эффективностью, этот тест на практике применяется наиболее часто. При подкожном введении через сутки от начала лечения терапевтические дозы гепарина в крови достигаются примерно у 40% пациентов, а у получающих непрерывную инфузию - у 70%. При лечении тромбозов считается, что терапевтическая концентрация гепарина достигнута, если АЧТВ удлинилось в 1,5-2,3 раза.
Терапия низкомолекулярными гепаринами. Особенностью низкомолекулярных гепаринов является низкая активность в отношении тромбина и высокая активность в отношении ф.Ха. Несмотря на высокую стоимость препаратов, они находят все большее применение для лечения тромбозов. Их несомненные плюсы заключаются в меньшем риске развития осложнений, более длительном периоде выведения, что позволяет вводить их 1 раз в сутки.
Лабораторный контроль терапии низкомолекулярными гепаринами основан на определении анти-Ха-активности плазмы (табл. 20).
Осложнения терапии гепаринами - кровотечения и гепарин-индуцированная тромбоцитопения.
Гепарин-индуцированная тромбоцитопения наблюдается примерно у 2% больных, получающих свиной гепарин, а при использовании гепарина из других источников частота ее значительно ниже. Механизм развития гепарин-индуциро-ванной тромбоцитопении связан с появлением антител к комплексу гепарин - тромбоцитарный фактор 4. Помимо тромбоцитопении, стимуляция антителами тромбоцитарных гликопротеинов приводит к активации тромбоцитов, и может возникнуть тромбоз (рис. 132).
Терапия оральными (непрямыми) антикоагулянтами
Антикоагулянты непрямого действия широко используются в медицинской практике для
Патология гемостаза
длительной профилактики тромбозов у пациентов с протромботическими состояниями.
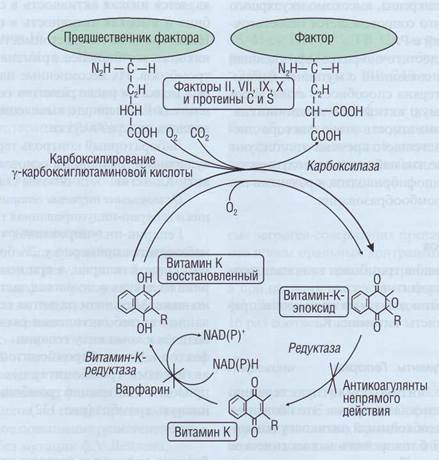
Механизм действия. Антикоагулянты непрямого действия блокируют в клетках печени конечный этап синтеза (γ-карбоксилирование) ви-тамин-К-зависимых факторов VII, X, IX, протромбина, а также двух антикоагулянтов - протеинов С и S. Эти препараты действуют как конкурентные ингибиторы витамин-К-редуктазы и витамин-К-эпоксидредуктазы (рис. 142). Под влиянием антикоагулянтов непрямого действия образуются неактивные белковые молекулы факторов VII, X, IX и II PIVKA (PIVKA Proteins Induced by Vitamin K Absence or Antagonists) -протеины, индуцированные отсутствием витамина К или наличием его антагонистов. PIVKA обладают теми же иммунологическими свойствами и аминокислотным составом, что и активные
факторы, но не способны участвовать в процессе свертывания крови. Наиболее корректное название для PIVKA-белков - акарбоксибелки. В результате формирования акарбоксибелков снижается интенсивность активации протромбина и соответственно риск развития патологического тромбоза. Гипокоагуляция при использовании антагонистов витамина К развивается медленно, эти препараты отличаются продолжительным действием и обладают кумулятивным эффектом.
Скорость снижения концентрации витамин-К-зависимых факторов зависит от периода их циркуляции в организме: сначала уменьшается содержание фактора VII (время полувыведения -t1/2 = 4-6 ч), затем IX (t1/2 = 15-30 ч), X (t1/2 = 24-40 ч) и протромбина (t1/2 = 48-96 ч). Через 4-7 дней концентрация витамин-К-зависимых факторов
|
Рис. 142. Механизм действия антикоагулянтов непрямого действия,которые ингибируют витамин-К-редуктазу и вита-мин-К-эпоксидредуктазу в цикле восстановления витамина К. Витамин К, в свою очередь, необходим для карбоксилиро-вания глютаминовой кислоты при синтезе факторов II, VII, IX и X и протеинов С и S
Патология гемостаза
устанавливается на низком, примерно одинаковом уровне, обеспечивающем необходимый ан-тикоагулянтный эффект.
Антагонисты витамина К имеют целый ряд преимуществ по сравнению с антикоагулянтами прямого действия (препаратами гепарина и гирудина), в том числе:
• Препараты применяются внутрь, не требуют
инъекционного введения, поэтому могут при
меняться самим пациентом.
• Препараты малотоксичны и могут приме
няться для длительной (годы) профилактики
тромбозов.
• Разработана эффективная технология монито
ринга дозировок антикоагулянтов непрямого
действия на основе использования стандарти
зированных тромбопластинов. Использование
международного стандартизованного индек
са и расчета международного нормализован
ного отношения (MHO) позволяет однознач
но интерпретировать результаты, независимо
от места их проведения и используемых реак
тивов. Это значительно снизило риск разви
тия у больных геморрагических осложнений
и частоту случаев недостаточной эффективно
сти препаратов.
• Создана методика контроля эффективности
терапии непрямыми антикоагулянтами по
анализу цельной капиллярной крови, которая
позволяет проводить мониторинг в амбула
торных условиях, в том числе на дому самим
пациентом.
• При вторичной профилактике тромбозов в
условиях правильного мониторирования ан
тикоагулянтов непрямого действия эффектив
ность этих препаратов не уступает эффектив
ности терапии прямыми антикоагулянтами.
• Стоимость непрямых антикоагулянтов ниже
стоимости аналогичного по эффективности
курса гепаринотерапии.
• Имеется прямая зависимость гипокоагуляци-
онного эффекта от дозы препарата. Большая
широта терапевтического эффекта позволя
ет подбирать и поддерживать необходимую
степень гипокоагуляции.
После многих операций на коронарных сосудах и клапанах сердца, после хирургических вмешательств у ортопедических, онкологических больных необходима длительная, часто пожиз-
ненная профилактика, и антикоагулянты непрямого действия для этого наиболее удобны.
Применяемые в настоящее время в медицинской практике антикоагулянты непрямого действия подразделяют на две основные группы: 1) кумарины, к которым относятся дикумарол, пелентан, синкумар, варфарин (кумадин, маре-ван) и 2) индандионы, представителями которых являются фенилин и омефин. Препараты второй группы во всем мире вышли из употребления в связи с нестабильностью их действия, токсичностью, рядом серьезных побочных эффектов. Однако в России и странах СНГ они все еще применяются, так как до недавнего времени в арсенале отечественной фармации не было современных стандартизированных кумаринов.
Препараты применяются per os, поэтому часто обозначаются как пероральные или оральные антикоагулянты. Поскольку препараты конкурируют с витамином К за включение в ферменты, степень их действия и соотношение активных и неактивных ферментов гемостаза зависят от дозы принимаемого антикоагулянта.
Мониторинг терапии непрямыми антикоагулянтами
Для мониторинга терапии непрямыми антикоагулянтами используют определение протром-бинового времени (ПВ), результат которого выражается в виде MHO - международного нормализованного отношения (см. раздел «Про-тромбиновое время»). ПВ следует определять ежедневно (в крайнем случае, через день) до тех пор, пока не будет подобрана индивидуальная поддерживающая доза и не станут стабильными показатели теста. Затем ПВ оценивают 1 раз в неделю в течение первого месяца лечения, в дальнейшем 1-2 раза в месяц и реже.
В табл. 63 приводятся значения MHO при клинических ситуациях, требующих приема пациентами антикоагулянтов непрямого действия.
Во время подбора дозы антикоагулянта непрямого действия следует периодически определять АЧТВ: оптимальными считаются значения в 1,5-2 раза превышающие верхнюю границу референтной величины. Меньшие результаты свидетельствуют о недостаточном уровне гипокоагуляции, что может наблюдаться при гиперак-
Патология гемостаза
Таблица 63

|
тивации факторов внутреннего пути, чаще фактора VIII. В этом случае следует несколько увеличить дозу препарата или временно усилить лечение назначением гепарина. Увеличение АЧТВ более чем в 2 раза резко усиливает риск кровотечения, что требует снижения дозы препарата или прекращения терапии непрямыми антикоагулянтами.
При необходимости быстрого достижения антикоагулянтного эффекта одновременно назначают гепарин и несколько большую дозу непрямого антикоагулянта. В этом случае необходим мониторинг гепаринотерапии по АЧТВ и ежедневный мониторинг терапии антикоагулянтом непрямого действия по MHO. По достижении необходимого терапевтического уровня значений ПВ переходят на поддерживающую дозу препарата, а гепарин отменяют только тогда, когда поддерживающая доза непрямого антикоагулянта не менее 2 дней подряд обеспечивает необходимый уровень гипокоагуляции.
Осложнения терапии непрямыми антикоагулянтами
Наиболее тяжелым осложнением является усиление тромбоза или возникновение тромбоза подкожных сосудов с развитием некроза тка-
ней - «кумудинового некроза». Возникают эти осложнения у лиц с низкой активностью протеинов S и С. Поскольку эти белки являются вита-мин-К-зависимыми, их активность быстро снижается после начала приема непрямых антикоагулянтов, тогда как их субстрат - факторы V и VIII - не меняет своей активности. Нарушение соотношения фактор-ингибитор может приводить к усилению тромбозов и развитию «кумудинового некроза».
Лечение «кумудинового некроза» заключается в назначении прямых антикоагулянтов и свежезамороженной плазмы как источника протеинов С и S.
Другая группа осложнений - геморрагические проявления при передозировке антикоагулянтов. При этом возможны выраженные кожные геморрагические проявления, преимущественно по гематомному типу, носовые кровотечения, кровотечения из мест инъекций, гематомы мягких тканей, желудочно-кишечные, почечные кровотечения и даже внутричерепные кровоизлияния.
Лечение геморрагических проявлений заключается в снижении дозы или временной отмене непрямых антикоагулянтов, применении свежезамороженной плазмы, криопреципитата или не-
Патология гемостаза
активированных препаратов протромбинового комплекса.
Дата добавления: 2016-08-06; просмотров: 1856;











