Первый этап реанимации.
На данном этапе главная задача — восстановление проходимости дыхательных путей. Можно выделить две причины обструкции дыхательных путей.
1. Ларингоспазм — обструкция верхних дыхательных путей. Возникает рефлекторно в результате западения корня языка на заднюю стенку глотки, попадания в верхние дыхательные пути сгустков крови, рвотных масс, воды, инородных предметов, отравляющих веществ (газов), ядовитых жидкостей, веществ, вызывающих аллергические состояния.
2. Бронхоспазм — обструкция нижних дыхательных путей в результате повышения бронхиальной секреции, отека слизистой оболочки бронхов (при бронхиальной астме), попадания в нижние дыхательные пути содержимого желудка и инородных тел.
Обструкцию дыхательных путей принято разделять на полную и частичную.
Полная, или острая, обструкция обычно развивается очень быстро. В течение 5—10 мин возникает сначала гиперкапния (повышается P СО2 крови), а затем присоединяется гипоксемия (понижается Р 02 в крови). Пульс сначала резко учащается, а потом урежается, после чего наступает остановка сердца.
Внешние признаки острой обструкции: затрудненное дыхание, больной «синеет» (резкий цианоз). При попытках совершить вдох мобилизуются все группы дыхательных мышц, втягиваются надключичная область и межреберные промежутки, но отсутствует расширение грудной клетки при вдохе. Движения потока воздуха у носа и рта не ощущается. Пострадавший хватает воздух ртом, размахивает руками, пытается привлечь к себе внимание, глазные яблоки навыкате, очень быстро развиваются цианоз и потеря сознания. Если не оказать помощь, то через 3 мин, максимум через 10 мин, отмечается остановка сердца.
Частичная обструкция развивается постепенно. Для нее характерна более разнообразная клиническая картина: прогрессирующе нарастает артериальное давление, развивается тахикардия. Опасны последствия такой обструкции: гипоксия мозга и легких, вторичная остановка дыхания и сердца. Помощь должна быть оказана немедленно.
Внеишие признаки частичной обструкции: шумное, напряженное вхождение воздуха, которое в ряде случаев сопровождается втяжением при вдохе некоторых областей тела, своеобразный храп вследствие западения языка; при ларингоспазме — хрип, звуки, напоминающие кукареканье; при наличии инородного тела — булькающие звуки; при бронхоспазме — хрипение; признаки гиперкапнии — нарастающая сонливость; признаки гипоксии — беспокойство, нарастающая тахикардия, потливость, цианоз.
Восстановление проходимости дыхательных путейбез специального оборудования осуществляется в следующем порядке.
1. Установите наличие или отсутствие сознания (позовите пострадавшего, легко потрясите его).
2. Уложите больного на спину.
3. Запрокиньте голову пострадавшего назад, для этого одну свою руку подложите под шею, а другую поместите на лоб (рис. 4) Отгибание головы пострадавшего кзади.
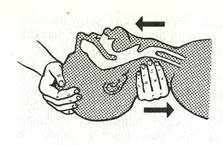
Рис. 4 Отгибание головы пострадавшего кзади.
Как правило, это ведет к раскрытию рта и предотвращает западение языка (обычно при расслаблении мышц и сгибании головы вперед язык упирается в заднюю стенку глотки и препятствует дыханию, что является самой частой причиной удушья у больных в бессознательном состоянии).
4. Попытайтесь провести ИВЛ методом изо рта в рот (см. далее). Если попытка не удается в связи с непроходимостью дыхательных путей, то выдвиньте немного нижнюю челюсть пострадавшего вперед. Некоторое умеренное растяжение мышц шеи при этом способствует натяжению мышц гортани. Последнее приводит к устранению ларингоспазма.
Выдвижение нижней челюсти вперед — болезненная процедура, поэтому, если больной на нее никак не реагирует, можно думать о коме.
5. Встаньте у головы пострадавшего. Пальцами обеих рук, II и IV, захватите ветвь нижней челюсти около ушной раковины (рис. 5) и выдвиньте ее вперед таким образом, чтобы верхние и нижние зубы оказались в одной плоскости. I пальцем сместите нижнюю губу.
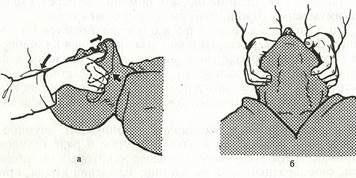
Рис.5 Выдвижение нижней челюсти с запрокидыванием головы и открыванием рта (Тройной прием)
а) вид сбоку б) вид снизу
Если больной находится в состоянии релаксации, то можно поднять челюсть I пальцем (рис. 6).
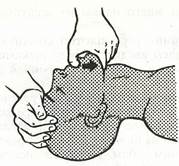
Рис. 6. Поднятие нижней челюсти при помощи большого пальца.
У пострадавших с подозрением на травму шейного отдела позвоночника максимальное запрокидывание головы абсолютно противопоказано!
Допустимы только очень умеренное отведение головы кзади и выдвижение нижней челюсти с открыванием рта.
6. При затруднении проведения ИВЛ необходим экстренный туалет полости рта, глотки и верхних дыхательных путей с целью удаления инородного тела одним из описанных способов.
Туалет полости рта и глоткиосуществляется, если пострадавший находится в бессознательном состоянии. Его носовые ходы и глотка могут быть забиты мокротой, слизью, кровью или закрыты инородным телом. Кроме того, при отсутствии сознания расслабляется мягкое небо, в результате чего оно действует подобно клапану и затрудняет выдох через нос. Туалет полости глотки и отгибание головы назад предотвращает возникновение удушья, которое ведет к развитию угрожающих жизни состояний.
Пострадавшего уложите на бок с отведенной назад головой. Голову и плечи можно повернуть в сторону, подведя свое колено под плечи больного. Производите фиксированное открывание рта пострадавшего одним из следующих трех приемов.
Дата добавления: 2016-06-22; просмотров: 2334;











