ПРИНЦИПЫ СОВРЕМЕННОЙ ИНТЕНСИВНОЙ ТЕРАПИИ, АНЕСТЕЗИИ И РЕАНИМАЦИИ
Описанные выше изменения в организме, обусловленные тяжелой травмой, операцией, заболеванием и, наконец, смертью, обусловливают необходимость применения специальных методов для спасения жизни в этих крайне неблагоприятных обстоятельствах. В таких случаях могут не успеть подействовать даже очень эффективные обычно методы. Так, при дифтерийном крупе у ребенка, если не восстановить свободную проходимость дыхательных путей с помощью интубации или трахеостомии, он погибнет прежде, чем подействуют противодифтерийная сыворотка, антибиотики, антигистаминные препараты. При остановке сердца вещества, которые могут восстановить его деятельность, должны попасть к нервным образованиям сердца. Но в связи с тем что сердце не работает, прекращается циркуляция крови в кровеносном русле. Поэтому необходимо искусственно заместить его сокращения, производить массаж сердца. Это обеспечит временное кровообращение и доставку к сердцу необходимых лекарств.
Поэтому основным принципом лечения больного является сочетание обычных методов терапии, которую изучают при прохождении курсов внутренних болезней, хирургии, акушерства и др., с методами временного искусственного замещения и управления функциями жизненно важных органов. Отсюда девиз специальности: Regens defendo (управляя, защищаю). Конкретное применение этих методов различается в зависимости от характера заболевания, травмы и особенностей умирания. Поэтому наша специальность подразделяется на три раздела: интенсивную терапию, анестезиологию и реаниматологию. Это подразделение в значительной мере условно. Интенсивная терапия у тяжелого больного часто предшествует операции, т. е. анестезии. В послеоперационном периоде после сложных вмешательств необходимо осуществлять интенсивную терапию. Наконец, в любом лечебном учреждении, даже санатории, не говоря уже о машинах скорой и неотложной помощи, должно быть все готово для проведения реанимации.
Интенсивная терапия—комплекс методов временного искусственного замещения жизненно важных функций организма: искусственная вентиляция легких (ИВЛ), искусственное питание, искусственное очищение организма и др. Этот комплекс должен предупредить истощение защитных сил организма. Поэтому целесообразно, не дожидаясь резкого угнетения жизненно важных функций, начинать интенсивную терапию тогда, когда создается перенапряжение этих функций. В этом случае удается предупредить тяжелые осложнения и добиться большей эффективности обычной терапии.
Интенсивное наблюдение— неотъемлемая часть интенсивной терапии. Его основные черты заключаются в непрерывности и использовании наиболее информативных методов и приемов. От организации и оценки результатов интенсивного наблюдения зависят своевременность и правильность проводимых мероприятий.
В проведении интенсивного наблюдения важная роль принадлежит средним медицинским работникам. Медицинская сестра непрерывно следит за больными, сочетая наблюдение с выполнением врачебных назначений. Постоянный контакт с пациентом позволяет своевременно выявить грозные симптомы прогрессирующей болезни и, следовательно, своевременно осуществить неотложные терапевтические мероприятия. Кроме того, информация, накапливаемая в процессе интенсивного наблюдения, способствует уточнению диагноза, определению особенностей течения заболевания у каждого больного, построению рациональной и индивидуализированной терапии.
В современных условиях палаты интенсивного наблюдения оснащены новейшей диагностической, в частности мониторной аппаратурой. Большое значение приобретают инструментальные и лабораторные методы неотложной диагностики. Однако несмотря на все увеличивающуюся механизацию и автоматизацию интенсивного наблюдения, полностью сохраняется значение обычных, визуальных (зрительных) способов контроля. Медицинская сестра получает важные сведения на основании оценки жалоб больного, его внешнего вида, положения в кровати и поведения, постоянного контроля за состоянием функции его органов и систем. В связи с этим работающим в отделении интенсивной терапии необходимо уметь быстро ориентироваться в обстановке и постоянно развивать профессиональную наблюдательность. Говоря о качествах медика, известный клиницист Ж.Шарко подчеркивал, что самой лучшей похвалой для него будет, если его назовут наблюдательным, т.е. человеком, умеющим видеть то, что не замечают другие.
Существуют следующие приемы и методы интенсивного наблюдения:
• наблюдение за общим состоянием больного (состоянием сознания и психики, положением, кожными покровами и т.д.), выявление боли, кровотечений и других нарушений;
• наблюдение за состоянием сердечно-сосудистой системы, органов дыхания, функцией почек и водным балансом, состоянием желудочно-кишечного тракта, нервной системы и т.д.;
• инструментальные методы (электрокардиография, мониторное наблюдение, неотложная рентгенодиагностика, неотложные эндоскопические и комбинированные исследования, термометрия и др.);
• лабораторные методы (исследование крови, мочи, кала, рвотных масс, кислотно-щелочного равновесия, кислородного баланса, баланса электролитов, ферментов, коагулограммы, прочие биохимические исследования, бактериологические исследования, другие лабораторные анализы).
По своему клиническому значению информация, получаемая при интенсивном наблюдении, неоднородна по степени тревоги. С этой точки зрения различают текущие и настораживающие сведения, а также сигналы тревоги.
Текущие сведения обычно не свидетельствуют о существенном изменении состояния больного и функции его важнейших органов и систем, а поэтому, как правило, не требуют значительных изменений проводимой интенсивной терапии.
Настораживающие сведения указывают на ухудшение функции тех или иных физиологических систем и в большинстве случаев сигнализируют о необходимости изменения или усиления мероприятий проводимого лечения. Например, появление повторного болевого приступа у больного острым инфарктом миокарда свидетельствует о новом ухудшении коронарного кровообращения и требует применения обезболивающих и сосудорасширяющих препаратов. При появлении на экране кардиомонитора, применяемого при наблюдении за больным острым инфарктом миокарда, частых желудочковых экстрасистол появляется опасность фибрилляции желудочков сердца. В таких случаях требуется применить эффективные антиаритмические препараты, ввести поляризующую смесь и др.
Сигналы тревоги являются поводом для немедленных энергичных действий, включая срочное применение реанимационных мероприятий (непрямой массаж сердца, искусственное дыхание, дефибрилляция сердца).
Анестезиологияизучает методы защиты организма от особого вида травмы — операции. Она включает также подготовку к операции и ведение послеоперационного периода.
Анестезиологические методы борьбы с болью и другими вредными воздействиями травмы широко используют при шоке, различных тяжелых болевых синдромах и вне операционной. Анестезия все шире применяется для предупреждения боли при родах.
Реаниматологияизучает методы борьбы со смертью, переходные состояния от жизни к смерти (их называют терминальными состояниями), предупреждение смертельных исходов при тяжелых заболеваниях или травме, предупреждение осложнений при оживлении. Реаниматология доказала возможность борьбы со смертью, которая раньше отождествлялась только с остановкой сердца, а сейчас и методы предупреждения смерти мозга.
Сердечная деятельность прекращается постепенно — через асистолию или внезапно — через фибрилляцию желудочков. Из функций сердца раньше угасает сократительная, а позже — проводимость и автоматизм. Например, в результате острой кровопотери деятельность синусового узла прекращается через 3 мин после остановки сердца. Водителями ритма становятся центры II и III порядка. Вид желудочковых комплексов резко меняется: теряется дифференцировка между их начальной и конечной частями, постепенно они превращаются вначале в двух-, а затем в однофазные отклонения.
Небольшая специфичность терминального состояния, обусловленная его причиной, полностью утрачивается при клинической смерти. Последняя — уже не жизнь, но еще не стала смертью.
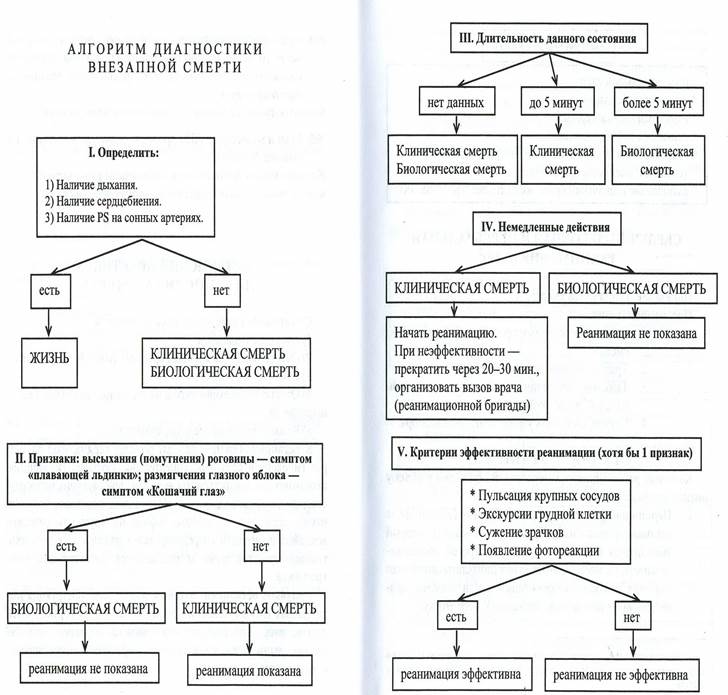
Клиническая смерть — обратимая фаза умирания, состояние, при котором клетки коры головного мозга еще жизнеспособны, но дыхание и кровообращение уже прекратились. Поэтому внешних проявлений жизни нет (рис. 10).
Продолжается такое состояние человека в условиях нормотермии не более 3 — 5 мин. Время (период) клинической смерти определяется чувствительностью клеток коры головного мозга к гипоксии и зависит от вида, условий и длительности умирания, возраста умирающего, степени его активности и возбуждения во время умирания. Например, у внезапно, спокойно (без судорог) умирающих, у детей и умирающих в условиях гипотермии оно длиннее.
Диагностика клинической смерти базируется исключительно на клинических признаках: нет сознания, дыхания, кровообращения.Такие признаки, как расширение зрачков и изменение цвета кожи, не всегда служат абсолютным ориентиром.
Расширяются зрачки (их диаметр более 5 мм) относительно поздно (через 30 — 60 с). На ширину зрачка оказывают влияние некоторые лекарственные средства (атропин, адреналин, различные снотворные, наркотические препараты, анальгетики). У отравившихся наркотиками, снотворными, фосфорорганическими веществами и умирающих в условиях гипотермии в период клинической смерти наблюдаются узкие зрачки.
Цвет кожи зависит от содержания гемоглобина в крови, действия некоторых химических агентов (окиси углерода, цианистых соединений, которые обусловливают розовую или алую окраску кожи).
У большинства людей в период клинической смерти кожа холодная, бледная или мраморно-цианотичная.
О бессознательном состоянии свидетельствует следующее: человек не реагирует на оклик, боль, встряхивание; его глазные яблоки устанавливаются центрально; не вызываются зрачковый и роговичный рефлексы. Зрачковый рефлекс (реакцию зрачков на свет) проверяют путем открывания и закрывания века (на свету зрачок человека в сознании суживается). Роговичный рефлекс вызывается раздражением роговицы глаза ниткой (в сознании сокращаются мышцы нижнего века).
Дыхание определяют по улавливанию струи выдыхаемого воздуха ухом, приложенным к губам умирающего.
Методы выявления дыхания с ниткой, ватой или зеркальцем неприемлемы из-за дефицита времени (на ожидание запотевания зеркальца) и необъективности получения информации в стрессовой ситуации (тремор рук), а также отклонения нитки от ветра.
Если нет дыхания, необходимо сделать 3 — 5 искусственных вдохов и только после этого приступить к оценке функций других органов и систем.
Кровообращение выявляется по пульсации сонной артерии. С целью обнаружения ее пульсации четыре пальца кисти кладут на середину шеи и соскальзывают на ее боковую поверхность до переднего края грудино-ключично-сосцевидной мышцы.
Для диагностики клинической смерти не нужно прибегать к инструментальным исследованиям (ЭКГ, электроцефалограмме, аускультации сердца и легких). В целесообразности получения ЭКГ после остановки сердца или в случае неэффективности кровообращения нет сомнения. Однако ЭКГ-контроль возможен только при одновременном выполнении реанимационных мероприятий и ни в коем случае не должен задерживать их осуществление. Фактор времени играет огромную роль в исходе терминального состояния и особенно полноценной неврологической реабилитации оживленного.
Если реанимационные мероприятия не проводились или были неэффективны, через 10—15 мин вслед за клинической наступает биологическая смерть. Это уже необратимое состояние, когда оживление организма как целого невозможно.
Биологическая смерть — диагностическими критериями являются все признаки клинической смерти (нет
сознания, дыхания
кровообращения, реакции зрачков на свет и роговичного рефлекса, зрачки широкие, кожа холодная, мраморно-цианотичная), а также четкие ранние (помутнение и высыхание роговицы, симптом «кошачьего глаза») и поздние (трупные пятна и трупное окоченение) признаки биологической смерти. Для обнаружения симптома «кошачьего глаза» сдавливают глазное яблоко. При этом зрачок деформируется, вытягивается в длину и напоминает кошачий глаз.
При оказании неотложной помоши следует, прежде всего, прекратить воздействие повреждающих факторов: прервать контакт с предметами, находящимися под электрическим напряжением, высвободить повешенного из петли, погасить горящую одежду, восстановить проходимость дыхательных путей.
Больного следует уложить горизонтально на спину на твердой поверхности (пол, земля, щит), освободить грудную клетку от стесняющей одежды (прил. 1).
Провести ИВЛ методом «рот в рот» или «рот в нос» и закрытый массаж сердца.
Начинать реанимацию необходимо с ИВЛ. Но внезапно умерших и других умирающих, у которых подозревается фибрилляция желудочков сердца, начинать реанимировать нужно с резкого удара кулаком в область сердца (с расстояния 20 — 40 см в середину грудины) в надежде на то, что восстановится синусовый ритм сердца.
Внезапная смерть — ненасильственная смерть здорового человека или больного, находившегося в удовлетворительном состоянии, которая наступила неожиданно в первые 6 ч проявления симптомов заболевания или ухудшения состояния. Наиболее вероятно, что она обусловлена фибрилляцией желудочков, которая возникает как на фоне острой ишемии миокарда, так и без нее.
Фибрилляцию миокарда можно предполагать у людей в состоянии: асфиксии, переохлаждения, после электротравмы, передозировки сердечными гликозидами, отравления ФОВ и другими кардиотропными ядами, умирания на фоне пароксизмальной желудочковой тахикардии, групповых или ранних желудочковых экстрасистол. Ее можно заподозрить по ответной реакции сердечнососудистой системы реанимируемого на закрытый массаж сердца.
Если во время массажа появляются признаки эффективного кровообращения (определяется пульсовой толчок на сонных артериях, суживаются зрачки, возникают дыхательные движения или делаются попытки вдоха), которые вскоре исчезают после прекращения закрытого массажа сердца и быстро появляются вновь после возобновления массажа, но самостоятельная сердечная деятельность не восстанавливается, с известной долей достоверности можно предполагать, что у человека, которому оказывается помощь, — фибрилляция желудочков сердца. Достоверно диагностировать это состояние можно лишь по результатам электрокардиографии или кардиомониторинга благодаря оценке энергетических ресурсов миокарда и его способности к эффективным сокращениям.
Если на ЭКГ регистрируются фибриллярные осцилляции относительно правильной синусоидоподобной формы, высокой амплитуды (0,5 — 1,0 мВ и более) и частоты (400 — 500 колебаний в 1 мин), т.е. обнаруживается картина фибрилляции I —II стадии, можно надеяться на эффективность дефибрилляции. Если же фибриллярные осцилляции низкие, аритмичные и полиморфные, т.е. определяются фибрилляции IV—V стадии, рассчитывать на восстановление эффективной сердечной деятельности дефибрилляцией, без ощелачивания и введения адреналина, антиаритмических средств, ИВЛ и закрытого массажа сердца не приходится. Фибрилляция желудочков сердца иногда начинается во время закрытого массажа сердца, предпринятого в связи с асистолией (прил. 3).
ИВЛ методом «-рот в нос». Этот метод физиологичнее, чем ИВЛ «рот в рот». Но чаще проводится последняя из-за обнаружения у умирающих аденоидов, искривленной носовой перегородки и затруднения механической очистки носа. Однако когда у них возникают тризм (поэтому невозможно открыть рот), судороги, при спасении утопающего доступ ко рту затруднен или образуется препятствие во время раздувания легких методом «рот в рот», а также когда у оказывающего помощь рот уже, чем у пострадавшего, необходимо наладить ИВЛ «рот в нос». Для этого после освобождения верхних дыхательных путей одной рукой поднимают подбородок больного, чтобы закрыть его рот. Сделав умеренно глубокий вдох, плотно прижимают свои губы к носу пострадавшего и вдувают воздух в нос. Во время вьщоха нужно открыть рот реанимируемого, потому что у него может быть носоглоточная экспираторная обтурация.
Чтобы ИВЛ была эффективной, предварительно необходимо выполнить следующие условия:
• освободить верхние дыхательные пути;
• обеспечить адекватный возрасту дыхательный объем;
• обеспечить герметичность губ оказывающего помощь со ртом или носом умирающего.
Верхние дыхательные пути освобождают следующими приемами (рис. И):
• запрокидывают голову, подводя одну руку под шею, а другую — положив на лоб;
• раскрывают рот, если он остался закрытым после запрокидывания головы; необходимо руку из-под шеи сместить на подбородок, осторожно его поддерживая и оттягивая нижнюю губу;
• выдвигают вперед нижнюю челюсть, захватив II —IV пальцами обеих рук ее восходящие ветви возле ушной раковины и смещая таким образом, чтобы нижние зубы оказались впереди верх-

Дата добавления: 2016-06-22; просмотров: 7162;











