Виды местной аэробной хирургической инфекции
Фолликулит. Фолликулит представляет собой воспаление волосяного фолликула. Он может появиться на любом месте, где есть волосы. Причиной фолликулита чаще всего бывает несоблюдение личной гигиены, трение кожи одеждой, расчесывание кожи при зуде, после неправильного наложения компрессов, при чрезмерной потливости.
Клиническая картина. Вначале на коже появляется небольшое красное пятно или узелок вокруг волоска, из которого образуется гнойничок, наполненный желтовато-зеленым гноем. Гнойничок вскрывается или подсыхает. Нередко он может охватывать большие участки кожи и переходить в фурункул. Особенно опасно это заболевание у новорожденных.
Лечение. Гнойнички смазывают I — 2 раза в сутки 1 % спиртовым раствором бриллиантового зеленого, 5 % раствором марганца, на места поражения наносят присыпки (ксероформ). Новорожденных можно купать в отваре трав: череды, чистотела, зверобоя, ромашки. С целью профилактики участки кожи, где могут быть раздражения, обрабатывают 1 % раствором салицилового, борного или камфорного спирта, пользуются цинковыми присыпками, соблюдают личную гигиену.
Фурункул. Воспаление волосяного мешочка называется фурункулом. Возбудителем чаще всего является стафилококк. Фурункул локализуется в местах роста волос и постоянной травматизации: на задней поверхности шеи, лице, предплечьях, тыле кисти, ягодицах, спине (рис. 10.2). Предрасполагающими факторами являются нарушение личной гигиены, микротравмы, авитаминоз, хронические заболевания желудочно-кишечного тракта, сахарный диабет.
Клиническая картина. При фурункуле вокруг волоса образуется конусовидный узелок с гиперемией и отеком вокруг. Через 1 — 2 сут на верхушке появляется гнойное образование — стержень. Появление нескольких фурункулов одновременно называется фурункулезом. Общее состояние страдает незначительно.

| Рис. 10.2. Локализация воспалительных процессов в коже и подкожной клетчатке: 1 — карбункул; 2 — гидраденит; 3 — фурункул; 4 — рожистое воспаление; 5 —флегмона |
Лечение. Лечение проводится амбулаторно. Исключение составляют фурункулы лица, которые могут осложниться переходом воспаления на оболочки мозга. Такие больные подлежат госпитализации (см. гл. 12). При лечении в стадии инфильтрации используют ихтиоловую мазь, обрабатывают кожу вокруг спиртом. При нагноении рекомендуется хирургическое лечение — вскрытие фурункула, удаление гнойного стержня и наложение влажно-высыхающих повязок с антисептическими растворами до уменьшения отека и очищения раны от гноя. Потом показаны сухое тепло, физиотерапевтические процедуры (УВЧ, УФО).
При фурункулезе лечение проводится в хирургическом гнойно-септическом отделении стационара. Общее лечение включает витаминотерапию, антибиотикотерапию, аутогемотерапию, лечение сопутствующих хронических заболеваний.
Правила ухода за пациентом. Волосы вокруг фурункула тщательно выстригают. При фурункулах туловища, шеи, конечностей следует применять наклейки, которые предохраняют кожу в области воспаления от механических воздействий (трения), чего нельзя избежать при наложении повязок. При локализации на конечности рекомендуется ее иммобилизация косыночной повязкой. Категорически запрещается массаж в области очага воспаления.
Карбункул.Воспаление нескольких волосяных луковиц, сальных желез и окружающей клетчатки с развитием некроза тканей и общей реакцией организма называется карбункулом. Наиболее частой локализацией является задняя поверхность шеи, поясничная область. Это заболевание может развиться первично и как следствие плохого лечения фурункулов. При карбункуле процесс быстро распространяется на лимфатические сосуды и узлы.
Клиническая картина. Заболевание сопровождается выраженными общими симптомами интоксикации. Состояние пациента обычно тяжелое: температура тела повышается до 39 °С, появляются головная боль, слабость, озноб. В области карбункула возникают болезненность, отек, гиперемия, плотный болезненный инфильтрат, на верхушке которого через 1 — 2 сут отслаивается эпидермис и появляется несколько гнойных образований (стержней).
Лечение. Опасность осложнений и тяжелое общее состояние пациента требуют его госпитализации в хирургическое гнойно-септическое отделение стационара. Для лечения используют антибиотики, сульфаниламиды с учетом чувствительности микрофлоры, иммунотерапию, болеутоляющие препараты, дезинтоксикационную терапию, витаминотерапию. Оперативное лечение проводится под наркозом. Карбункул вскрывается крестообразным разрезом, выполняется некрэктомия, рана дренируется.
Правила ухода за пациентом. Пациенту необходимы постельный режим, иммобилизация конечности. При карбункуле лица необходимо уменьшить сокращение мимических и жевательных мышц. Показаны молочно-растительная диета, обильное питье.
Гидраденит. Гидраденит представляет собой воспаление потовых желез. Заболевание чаще всего вызывается стафилококком. Процесс локализуется в основном в подмышечной впадине, реже — в паховых складках, перианально. Развитию гидраденита способствуют повышенная потливость, переохлаждения, нарушение личной гигиены, дерматиты.
Клиническая картина. Заболевание начинается с образования поверхностного болезненного инфильтрата конусовидной формы с гиперемией и отеком вокруг. Через 1 — 2 сут появляется гнойное содержимое, кожа над ним истончается и приобретает синюшно-серый вид. Иногда возникает сразу несколько образований, которые могут соединяться между собой. Общее состояние ухудшается, появляются симптомы интоксикации.
Лечение. Лечение такое же, как и при других заболеваниях аэробной хирургической инфекции.
Правила ухода за пациентом. Перед лечением осторожно удаляют волосы, тщательно обрабатывают область поражения антисептическими растворами. Руку на стороне гидраденита подвешивают на косынке. Для предупреждения развития новых очагов кожу в этой области обрабатывают спиртом (салициловым, левомицетиновым, борным). Для закрытия раны рекомендуется применять не повязки, а наклейки. С пациентом обязательно проводят беседу о важности гигиены областей, в которых может развиться гидраденит, о борьбе с потливостью.
Флегмона. Неограниченное распространенное гнойное воспаление в межклеточном пространстве (подкожной, межмышечной, забрюшинной и другой клетчатке) называется флегмоной. Возбудителями могут являться стафилококки, стрептококки и другие микробы, которые проникают в клетчатку из ран лимфогенным, гематогенным путем или из соседних областей, как осложнение других гнойных образований.
Клиническая картина. Заболевание начинается остро, с выраженными местными и общими симптомами гнойного воспаления. При поверхностном процессе появляются отек, гиперемия, повышается местная температура. Вначале ткань уплотняется без четких границ, а при нагноении этот участок размягчается (симптом флюктуации). Общая симптоматика резко выражена: температура тела повышается до 40 °С, озноб, головная боль, нарушается функция пораженной области.
Лечение. Лечение проводится только в гнойно-септическом отделении хирургического стационара. В начальной стадии инфильтрат можно попытаться лечить консервативно: местно накладывают влажно-высыхающие повязки с 25 % раствором магнезии сульфата или 10 % раствором натрия хлорида; внутримышечно вводят инъекции антибиотиков широкого спектра действия, назначают поливитамины, обезболивающие.
При формировании гнойника проводят оперативное лечение: широкое и глубокое вскрытие гнойника или вскрытие несколькими разрезами с последующим дренированием и наложением влажно-высыхающих повязок с антисептическими растворами. Несколько дней проводится промывание послеоперационной раны через трубчатый дренаж. Оперативное лечение сопровождается комплексным консервативным лечением: назначают антибиотики, сульфаниламиды с учетом чувствительности микрофлоры, витаминотерапию, инфузионную терапию.
Правила ухода за пациентом. Пациент должен соблюдать постельный режим, необходима иммобилизация конечности. Назначаются обильное питье, молочно-растительная диета. В первые 3 — 4 сут строго наблюдают за состоянием пациента: измеряют температуру тела до 4 раз в сутки, пульс, АД, ежедневно исследуют общий анализ крови и мочи. Все эти мероприятия необходимы для профилактики осложнений (прогрессирование флегмоны, сепсис).
Абсцесс. Абсцесс представляет собой ограниченную полость с гноем в тканях. Он развивается в любых тканях и органах. Причиной являются ссадины, гематомы, раны, инъекции, метастазирование хирургической инфекции из других областей лимфогенным и гематогенным путем. Абсцессы вызываются стафилококками, стрептококками, синегнойной и кишечной палочками и др.
Клиническая картина. В зависимости от этиологии, локализации, распространения и размеров абсцесса клиническая картина бывает различной. Поставить диагноз «поверхностный абсцесс» несложно. Классическими симптомами являются гиперемия, отек, ограниченное уплотнение с последующим размягчением и положительным симптомом флюктуации.
Общее состояние ухудшается в зависимости от тяжести инфекции и размеров абсцесса. При расположении абсцесса в глубжележащих тканях появляются ремитирующая температура тела с размахом в 1,5 —2,0 °С, озноб, боли, при глубокой пальпации уплотнение. Для уточнения диагноза проводится диагностическая пункция. Серьезную опасность представляют гнойники, расположенные во внутренних органах и вблизи крупных сосудов. При этом возможны прорыв абсцесса в полость и ухудшение состояния пациента.
Осложнениями могут быть лимфаденит, тромбофлебит, сепсис. Абсцесс следует дифференцировать с гематомой, аневризмой сосуда, флегмоной, опухолями.
Лечение. Начинающийся абсцесс до сформирования гнойной полости лечится консервативно в хирургическом отделении. При нагноении проводится вскрытие абсцесса и дренирование с промыванием полости лекарственными препаратами. Часто применяется проточно-аспирационное дренирование.
Правила ухода за пациентом. Пациент обязательно должен быть госпитализирован в гнойно-септическое хирургическое отделение. При заболевании обязательно соблюдают постельный режим. Для пораженной части обеспечивается покой или иммобилизация конечности. Необходимо избегать давления на пораженную область, ни в коем случае не растирать и не массировать ее и не пользоваться согревающими компрессами, так как это может привести к распространению гнойного воспаления и сепсису.
Рожистое воспаление. Рожа — острое инфекционное прогрессирующее воспаление кожи или слизистых оболочек, которое вызывается гемолитическим стрептококком. В организм человека стрептококк проникает через ссадины, потертости, опрелости, царапины, раны, может распространяться гематогенным и лимфогенным путем.
Клиническая картина. Через 4 — 6 сут (инкубационный период) после проникновения стрептококка в организм болезнь проявляется остро — ознобом, высокой температурой тела, интоксикацией (слабость, головная боль, нарушение сна и аппетита, учащение пульса, тошнота, рвота, иногда спутанное сознание и бред). Местные симптомы появляются на следующий день. Рожистое воспаление по проявлению местных симптомов делится на четыре основные формы: эритематозная, буллезная, флегмонозная, некротическая. По распространенности могут быть локальная, ползучая и мигрирующая формы.
Эритематозная форма проявляется яркой четко ограниченной гиперемией («языки пламени»), отеком кожи (воспаленный участок возвышается над здоровой кожей). Кожа лоснится, блестит, горячая и резко болезненная при поверхностной пальпации (цв. вклейка, рис. 17). Регионарные лимфатические узлы увеличены, болезненны, часто развивается лимфангит.
Для буллезной формы характерно появление на фоне покрасневшей кожи пузырьков различного размера, заполненных серозным или серозно-гемморагическим экссудатом. Длительность заболевания составляет 1 — 2 недели. Окончание болезни сопровождается критическим падением температуры тела с обильным потоотделением. По выздоровлении отечность и гиперемия исчезают и на участке поражения появляется шелушение.
При флегмонозной форме рожистого воспаления под кожей и в подкожно-жировой клетчатке появляется серозно-гнойное содержимое. Общее состояние более тяжелое, чем при эритематозной форме.
Для некротической (гангренозной) формы характерно появление некрозов мягкой ткани.
При локальной форме воспаление поражает определенный участок кожи. При ползучей форме воспаление постепенно распространяется на поверхности кожи. Если рожистое воспаление последовательно поражает различные участки тела, то такая форма называется мигрирующей.
Наиболее часто рожистое воспаление локализуется на нижних конечностях.
После перенесенного заболевания повышается чувствительность организма к стрептококку, вследствие чего рожа нередко может неоднократно рецидивировать. Осложнениями являются тромбофлебиты, лимфадениты и лимфангиты, сепсис, слоновость конечностей (цв. вклейка, рис. 18).
Лечение. Лечение проводится обязательно в стационарных условиях. Конечности придают возвышенное положение. Из антибиотиков чаще применяются препараты из группы пенициллинов, цефалоспорины, фторхинолоны. Курс лечения составляет не менее 10 сут. При буллезной форме хорошие результаты дает местное наложение повязок с антисептическими мазями. При флегмонозной форме вскрывается участок со скопившимся гноем и дренируется; при некротической — удаляется некротическая ткань с последующей кожной пластикой. При интоксикации проводится дезинтоксикационная терапия, назначаются антигистаминные препараты.
Правила ухода за пациентом. Больные обязательно госпитализируются в инфекционное или хирургическое гнойно-септическое отделение в отдельную палату. Персонал должен быть соответствующим образом подготовлен, безупречно соблюдать правила ухода за пациентом и личной гигиены, тщательно следить за обезвреживанием инфицированного перевязочного материала. Пациенту обеспечиваются постельный режим, иммобилизация пораженной конечности, тщательный уход за всей кожей и слизистыми, высококалорийная диета с большим содержанием витаминов. Пациентам, переболевшим рожистым воспалением, рекомендуется во избежание рецидивов следить за чистотой кожи, соблюдать личную гигиену, своевременно обрабатывать ссадины, трещины и потертости кожи йодной настойкой или 1 % раствором бриллиантового зеленого.
Эризипелоид(свиная рожа). Эризипелоид — инфекционное заболевание, вызываемое палочкой свиной рожи. Возбудитель проникает в организм человека через небольшие повреждения кожи. Встречается заболевание в основном у людей, работающих с мясом, рыбой, охотников, поваров, ветеринаров. Заболевание поражает пальцы, кисти, стопы. Заражение происходит контактным путем. Инкубационный период длится от нескольких часов до недели.
Клиническая картина. С первого дня заболевания на тыльной поверхности пальцев появляются болезненная зудящая гиперемия и отек, резко отграниченные от неизмененной кожи. К концу недели пятно становится багрово-красным и отмечается сильный зуд. Потом все изменения претерпевают обратное развитие. Процесс может перейти на соседние пальцы, кисть, сопровождаться лимфаденитом и лимфангитом. Общее состояние почти не нарушается.
Лечение. Лечение проводится так же, как при рожистом воспалении. Дополнительно вводят специфическую сыворотку.
Лимфаденит.Воспаление лимфатических узлов называется лимфаденитом. Чаще всего это вторичное заболевание, вызванное токсинами, микробами, продуктами распада тканей в зоне первичного очага, поступившими в лимфатические узлы по лимфатическим сосудам.- Вызывают лимфаденит гноеродные и специфические микробы. Воспалительный процесс может быть катаральным и гнойным, распространяться на окружающие ткани, осложняться развитием флегмоны окружающей клетчатки (адено-флегмоны).
Клиническая картина. При катаральном воспалении лимфатические узлы увеличиваются, отекают, при пальпации болезненны, плотные с четкими границами, смещаются по отношению к другим тканям. Общее состояние может не нарушаться.
При нагноении наблюдаются гиперемия и отек кожи вокруг лимфатического узла, сам узел резко болезнен с участками размягчения. Гной может прорываться в окружающие ткани, что приводит к образованию флегмоны. В этом случае общее состояние ухудшается.
Лечение. Чтобы решить вопрос о лечении лимфаденита, нужно хорошо осмотреть близлежащие ткани и органы, которые могут при патологических изменениях вызвать воспаление узлов. При обнаружении первичного очага пациент направляется к специалисту для лечения основного заболевания.
В случае необнаружения первичного очага пациента направляют к педиатру или терапевту для более тщательного обследования, на исследование общего анализа крови, флюорографическое исследование легких для дифференциальной диагностики туберкулезного процесса. Катаральную форму лечат консервативно: назначают антибиотики, сульфаниламиды, местно тепло и компрессы (спиртовые или с камфорным маслом). При лимфадените на конечности обязательно проводят ее иммобилизацию. Во всех случаях необходимо лечить первичный очаг воспаления. В стадии нагноения показано оперативное лечение: пункции,, вскрытие с дренированием или удаление лимфатического узла.
Лимфангит. Воспаление лимфатических сосудов называется лимфангитом. Острый лимфангит обычно бывает вторичным заболеванием, вызванным различными воспалительными очагами.
По локализации различают поверхностные и глубокие лимфангиты.
Клиническая картина. Выделяют две формы лимфангита: сетчатую и стволовую. Для сетчатого лимфангита характерна местная гиперемия в виде сетки, нити которой идут к регионарным лимфатическим узлам. Стволовой лимфангит проявляется широкими красными полосами от входных ворот инфекции до увеличенного регионарного лимфатического узла. При развитии глубокого лимфангита часто на коже отсутствуют изменения кроме болезненного увеличенного малоподвижного регионарного лимфатического узла, выраженной интоксикации, изменения в общем анализе крови.
Лечение. Необходима санация первичного очага, дезинтоксикационная и антибактериальная терапия, иммобилизация и возвышенное положение конечности. Лечение обычно проводится в гнойно-септическом отделении хирургического стационара.
Бурсит. Бурсит представляет собой воспаление синовиальных околосуставных сумок (рис. 10.3). Наиболее частым возбудителем является стафилококк. Причиной возникновения бурсита могут быть травмы и проникновение микробов по лимфатическим путям из вблизи расположенных очагов. Бурсит может быть серозным и гнойным, по течению — острым и хроническим.
Клиническая картина. При воспалении сумки в области сустава появляется образование с гиперемией и отеком тканей вокруг, температура кожи повышается. При пальпации суставная сумка плотная, болезненная, а при нагноении — с симптомами флюктуации. Функция самого сустава не ограничена, движения безболезненны, боль может появиться при натяжении сумки. Общие изменения выражены незначительно. Гнойный бурсит может осложниться флегмоной, артритом сустава, остеомиелитом.
Лечение. Лечение проводится в амбулаторных условиях. Конечность иммобилизируется, местно применяются влажно-высыхающие повязки с 25 % раствором сульфата магния или повязки с мазью Вишневского. После уменьшения отека и гиперемии применяются сухое тепло и физиотерапия. При затянувшемся течении проводят пункцию полости сумки с удалением экссудата и введением в нее антибиотиков.
При гнойном процессе показано оперативное лечение — вскрытие слизистой сумки и дренирование или ее удаление без вскрытия. Общее лечение заключается в проведении антибиотикотерапии, повышении иммунитета организма.
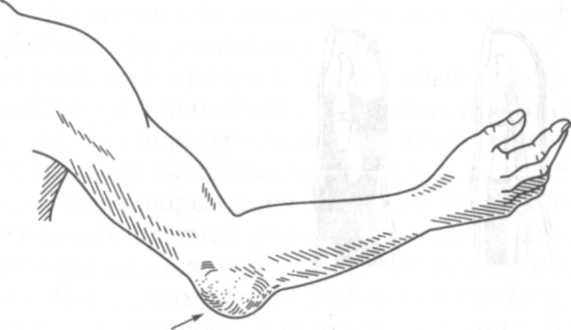
| Рис. 10.3. Локтевой бурсит; стрелка указывает локализацию патологического процесса |
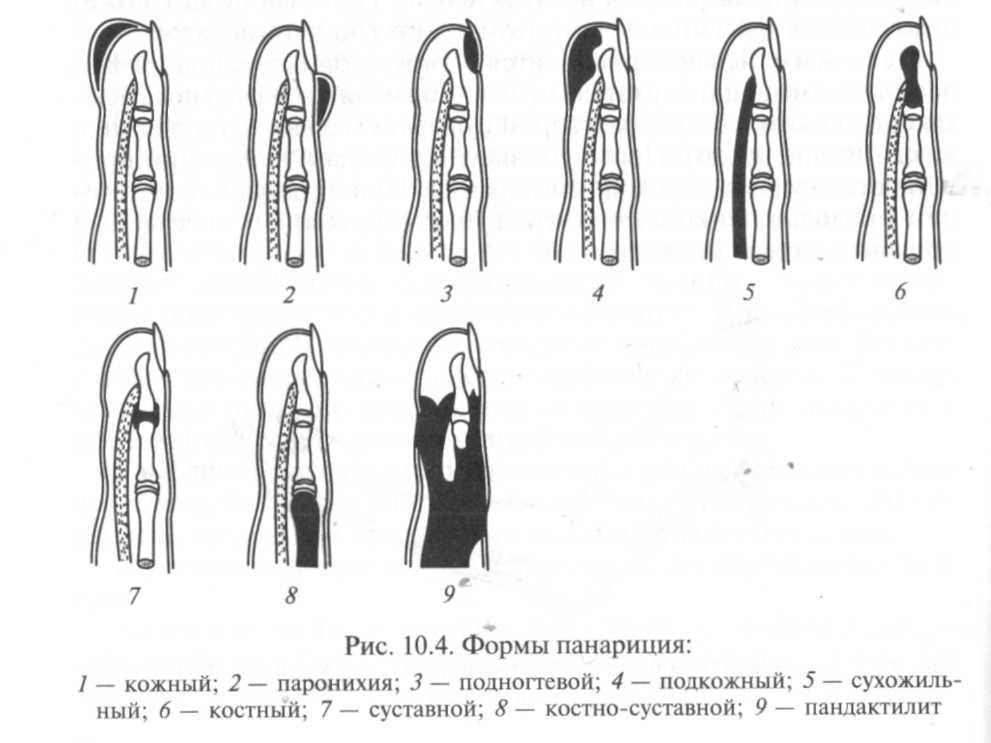
Панариций. Воспалительно-гнойное заболевание пальцев называется панарицием (рис. 10.4). Заболевание возникает в результате инфицирования стафилококком тканей пальца при незначительной травме (ссадины, уколы, царапины, занозы).
В зависимости от расположения гнойного очага различают несколько форм панариция.
Кожный панариций. Клиническая картина. Скопление гноя определяется через отслоенный эпидермис. Гной легко смещается при надавливании. Процесс характеризуется умеренными болями, общее состояние практически не изменено.
Лечение. Ножницами осторожно срезают весь отслоенный эпидермис, и гной вытекает. На рану накладывают мазевую повязку с антисептическими средствами или антибиотиками.
Подкожный панариций. Клиническая картина. Отмечаются значительные болевые ощущения в результате сдавления воспалительным отеком нервных окончаний. При пальпации пуговчатым зондом точно диагностируется болезненный участок. Воспаление локализуется обычно на ладонной поверхности ногтевой фаланги. Гиперемии кожных покровов может не быть. Отек выражен на тыльной поверхности пальца.
Лечение. В начале заболевания проводится консервативное лечение: тепловые ванночки, спиртовые компрессы, новокаиновая блокада, замораживание болевой точки хлорэтилом. Если улучшения не наступает, местно наблюдается выраженная болезненность и больной не спит из-за сильных болей, показана операция.
При операции проводят проводниковое обезболивание: по 10 мл 1 % раствора новокаина вводят с каждой стороны у основания пальца с предварительно наложенным жгутом. Оперировать можно также под внутривенным обезболиванием барбитуратами короткого действия, внутривенным новокаиновым обезболиванием или новокаиновой блокадой в нижней трети предплечья. По краю фаланги делают два параллельных разреза. Для лучшего оттока гноя разрезы соединяют, пересекая все мягкие ткани. В рану вставляют тонкую резиновую полоску. При перевязках показаны теплые ванночки с антисептическими средствами.
Подногтевой панариций. Возникновение подногтевого панариция связано с травмой околоногтевого ложа, инфицированием при маникюре.
Клиническая картина. Отмечаются интенсивные боли, под ногтевой пластинкой скапливается гной, развиваются отек и инфильтрация ногтевой фаланги.
Лечение. Лечение оперативное — под анестезией удаляют ноготь. Операция заканчивается наложением мазевой повязки.
Паронихия. Клиническая картина. Гнойник под корнем ногтя сопровождается резкой болью, отеком и гиперемией кожного валика у основания ногтя.
Лечение. Операция заключается в проведении параллельных разрезов у основания ногтя на тыле концевой фаланги по краям околоногтевого валика, который отпрепаровывают и оттягивают. Повязку меняют в ванночках с антисептическим раствором.
Сухожильный панариций (гнойный тендовагинит). Сухожильный панариций развивается как осложнение остальных форм панариция или первично при ранениях кисти.
Клиническая картина. Палец обычно согнут, утолщен. Боль усиливается при движении, надавливании зондом по всему ходу сухожилия. Температура тела повышена, отмечаются головная боль, озноб. Гной скапливается в сухожильных синовиальных влагалищах, откуда прорывается в мягкие ткани с образованием обширных глубоких флегмон кисти и предплечья. В результате нарушения кровообращения часто наступает омертвение сухожилий.
Лечение. Необходима своевременная операция, характер которой определяется распространением воспаления. При сухожильном панариции II — IV пальцев проводят по два параллельных разреза на боковой поверхности основной и средней фаланг. В разрез вводят тонкий резиновый выпускник для постоянного оттока гноя. При тендовагините I и V пальцев разрезы проводят на ладонной поверхности в области возвышения этих пальцев. Иммобилизация при сухожильном панариции достигается при помощи тыльной гипсовой лонгеты; кисти придают полусогнутое положение. Обязательно назначают антибиотики, которые в случаях тяжелого течения вводят в лучевую артерию. Перевязки в первое время выполняют после введения обезболивающих средств. Перед удалением нижних слоев повязки делают ванночки с антисептическими растворами.
Костный панариций. Этот панариций возникает первично при проникновении инфекции глубоко под надкостницу или вторично в результате запущенного подкожного панариция. Наступает омертвение участка кости с образованием секвестра.
Клиническая картина. При поражении ногтевой фаланги она булавовидно вздувается. Появляются сильные боли, в запущенных случаях возникают гнойные свищи или некроз всей фаланги пальца. Секвестры на рентгенограмме определяются с 8 — 10-х суток.
Лечение. Под проводниковой анестезией проводят широкий боковой или дугообразный разрез мягких тканей до кости. Из костной ткани под контролем зрения удаляют секвестры, очаги некроза. Рану промывают перекисью водорода, вводят тонкую резиновую полоску или тампон с мазью Вишневского.
Проводят иммобилизацию пальца и кисти при помощи гипсовой лонгеты. При некрозе фаланги показана ампутация.
Суставной панариций. Чаще суставной панариций образуется вторично вследствие распространения инфекции при подкожном панариции.
Клиническая картина. Определяются полусогнутое положение пальца, резкая болезненность при движении в суставе, деформация и отек сустава. Нагрузка на сустав болезненна, в результате разрушения связок и капсулы сустава появляется патологическая подвижность.
Лечение. Сустав вскрывают двумя боковыми разрезами, промывают антисептическими растворами и антибиотиками, иммобилизуют гипсовой лонгетой. В ранних стадиях можно назначать консервативное лечение: введение антибиотиков в лучевую артерию, пункцию сустава с последующим введением антибиотиков в его полость. Лечение при сухожильном, костном и суставном панариции обычно длительное — до 2 мес. После ликвидации острых явлений в период заживления раны на длительный срок назначают лечебную гимнастику, физиотерапевтические процедуры. Нарушение функции I пальца приводит в большинстве случаев к инвалидности.
Пандактилит. Гнойное воспаление всех тканей пальца с образованием свищей называется пандактилитом. Выделяют первичный пандактилит, который развивается при инфицировании обширных скальпированных или размозженных ран, и вторичный пандактилит, являющийся исходом прогрессирования костного, суставного или сухожильного панариция.
Клиническая картина. Первичный пандактилит развивается быстро и прогрессирует в течение нескольких дней. Больного беспокоят сильные боли в пораженном пальце, высокая температура. Палец увеличен в объеме, плотный, напряженный, находится в полусогнутом положении. Кожа пальца багрово-красная, затем становится цианичной. При вторичном пандактилите боли незначительные. Отмечается обильное гнойное отделяемое из свищей. Палец может быть деформирован.
Лечение. Оперативное лечение зависит от распространенности поражения — от экономной некрэктомии до ампутации пальца.
Гнойный артрит. Гнойное воспаление сустава называется гнойным артритом. Возбудителями могут быть все виды патогенных неспецифических и специфических микроорганизмов, но чаще стафилококк и стрептококк. Инфицирование полости сустава возможно после его непосредственного ранения (вследствие травмы, пункции) или как осложнение гнойно-воспалительных заболеваний и нарушений целостности кожи (потертости, трещины, ссадины, царапины, раны). В зависимости от этого различают первичный и вторичный гнойный артрит. Гнойный артрит чаще локализуется в крупных суставах (тазобедренном, коленном, плечевом).
Клиническая картина. Гнойный артрит характеризуется сильной болью в суставе, усиливающейся при пальпации и малейших движениях. В связи с этим активные и пассивные движения резко ограничены или невозможны. Конечность находится в вынужденном положении, которое обусловлено рефлекторным сокращением мышц. Сустав увеличивается, его контуры сглаживаются. Степень выраженности симптомов зависит от количества экссудата в полости сустава. Значительное количество экссудата приводит к появлению флюктуации, а в области коленного сустава — еще и к баллотированию надколенной чашечки. При малом количестве экссудата определяется крепитация.
В области сустава отмечается отек (припухлость) кожи, которая становится натянутой, блестящей, гиперемированной. Местная температура повышена.
Выражены общие признаки воспаления и интоксикации. При прогрессировании гнойно-воспалительного процесса на окружающие ткани местные и общие симптомы обостряются. В случае прорыва гноя через суставную сумку местные симптомы выражены незначительно, более выражены общие симптомы. При некрозе связочного аппарата возникает разболтанный сустав, что может привести к патологическим вывихам и подвывихам.
В первые 14 сут рентгенологическим способом изменений в суставе не обнаруживают. Позднее определяют расширение или сужение суставной щели, разрушение суставных концов костей (пятнистый остеопороз) и др.
Гнойный артрит может осложниться плохой подвижностью сустава, остеомиелитом, бурситом, флегмоной, абсцессом, свищом, сепсисом и др.
Лечение. Лечение проводят в стационаре. Пораженному суставу обеспечивают надежную иммобилизацию (окончатая или мостовидная гипсовая повязка). Проводят пункционное дренирование полости сустава с введением антибиотика и наложение давящей повязки. Если многократные повторные пункции неэффективны, делают операцию — вскрывают полость сустава (артротомия) и удаляют гнойно-некротические ткани. После операции лечение проводят по принципам лечения гнойной раны.
При разрушении суставных концов костей показана резекция сустава, при которой удаляют синовиальную сумку и пораженные суставные концы костей. После операции развивается анкилоз сустава.
После ликвидации острых явлений при артрите и в послеоперационном периоде назначают физиотерапию (УВЧ, УФО и др.).
Остеомиелит. Остеомиелит (от греч. osteon — кость, mielos — мозг) представляет собой воспаление всех элементов кости, а часто и окружающих тканей. Возбудителями заболевания могут быть все виды патогенной неспецифической микрофлоры (в 90 % случаев — золотистый стафилококк, реже стрептококк) и специфической микрофлоры (туберкулезной). В зависимости от этого различают неспецифический и специфический остеомиелит. Инфекция попадает в кость эндогенно — с током крови (гематогенно) из гнойно-воспалительного очага (фурункул, карбункул, абсцесс и др.), экзогенно — через нарушение целостности кожи и слизистых оболочек, полученное в результате травмы, а также при распространении воспалительного процесса на кость с прилегающей ткани или органа. В зависимости от этого различают гематогенный, или первичный, и травматический, или вторичный остеомиелит. По течению различают острый и хронический остеомиелит.
Острый гематогенный остеомиелит .Клиническая картин а. Острый гематогенный остеомиелит поражает преимущественно трубчатые кости. Он чаще всего встречается у детей (около 75 %) и юношей. Как правило, процесс начинается остро с общих признаков воспаления и интоксикации. С 1 — 2-х сут заболевания появляется строго локализованная сильная боль в пораженной конечности, носящая рвущий, сверлящий характер и усиливающаяся при активных и пассивных движениях, при пальпации. Осторожная пальпация уже на ранних стадиях позволяет определить место наибольшей болезненности, соответствующее центру воспалительного процесса. Перкуссия кости, поколачивание по пятке или по локтю вызывает сильные боли в области воспалительного очага. При расположении очага вблизи сустава конечность принимает вынужденное полусогнутое положение вследствие рефлекторного сокращения мышц. В связи с глубоким расположением очага остальные местные симптомы в первые 1 — 2 сут отсутствуют.
В последующие дни соответственно месту поражения появляется отек (припухлость) мягких тканей, который быстро увеличивается, начинают просвечивать расширенные подкожные вены, развивается регионарный лимфаденит. Эти симптомы свидетельствуют о формировании поднадкостничного абсцесса. Затем определяются болезненный инфильтрат, гиперемия кожи, местное повышение температуры, что свидетельствует о распространении гнойно-воспалительного процесса на мягкие ткани и развитии в них флегмоны. В конце 1-й недели у детей и примерно через 2 недели у подростков в центре инфильтрата определяются размягчение и флюктуация. Гнойно-некротические ткани флегмоны могут выделяться наружу через образующийся свищ.
Начало распространения гнойно-воспалительного процесса на мягкие ткани, вскрытие нагноившейся флегмоны наружу самопроизвольно или при хирургическом вмешательстве сопровождаются уменьшением местных и общих симптомов воспаления. Рентгенологически в первые 10—14 сут никаких изменений в кости не обнаруживают. После этого определяют симптом отслоения надкостницы, изъеденность наружных контуров компактного вещества кости, ее разрушение в виде участков уплотнения и разрежения (остеопороза).
Описанная клиническая картина соответствует местной форме острого гематогенного остеомиелита. При токсической форме резко преобладают общие признаки интоксикации, которая может вызвать летальный исход часто даже до минимального проявления местных симптомов. Для септикомиелической формы характерны выраженность общих и местных симптомов, наличие нескольких остеомиелических очагов, пиемических (гнойных) очагов в других тканях и органах, что может привести к летальному исходу.
Острый гематогенный остеомиелит может осложниться гнойным артритом, деформацией конечности, патологическим переломом, тендовагинитом, лимфангитом, рожей, гангреной и др. Острое течение может перейти в хроническое.
Лечение. Лечение проводится только в специализированном стационаре. Операция направлена на санацию и дренирование септического очага. У детей выполняют пункционное дренирование костномозгового канала в нескольких местах, а у взрослых — трепанацию кости с последующим промыванием костномозгового канала растворами антисептиков и протеолитических ферментов. Также больным проводится интенсивная терапия по программе «сепсис»: антибиотикотерапия (фторхинолоны), детоксикация, коррекция нарушений гемостаза и микроциркуляции, иммунокоррекция.
Острый травматический остеомиелит. Заболевание начинается с гнойно-воспалительного процесса в мягких тканях: при травматическом остеомиелите процесс локализуется в обширной, размозженной инфицированной ране, содержащей цельную кость или ее отломки. Имплантационный остеомиелит поражает, как правило, кости, которые близко расположены к кожным покровам или слизистым оболочкам, и обусловлен гнойно-воспалительным заболеванием мягких тканей или органа (остеомиелит большеберцовой кости при роже, костный панариций при подкожном панариции, одонтогенный остеомиелит челюсти при пульпите, отогенный остеомиелит височной кости при отите и т.д.).
При вторичном остеомиелите к предрасполагающим факторам добавляются оскольчатый характер перелома, степень смещения отломков, повреждение надкостницы, нарушение кровообращения и иннервации области перелома, несоблюдение правил при оказании первой медицинской помощи, выполнении первичной хирургической обработки раны и операции, особенно если при этом иммобилизация отломков проводилась металлич
Дата добавления: 2016-06-05; просмотров: 6283;











