Статические деформации
Статические деформации развиваются, когда масса тела и, следовательно, нагрузка на опорно-двигательный аппарат превышает его возможности. Это связано с резким увеличением веса (ожирение, беременность) и большими физическими нагрузками, длительным стоянием, ослаблением мышц, недостаточной прочностью костей, рахитом и т.п. (рис. 2.17).
Деформация позвоночника. Боковое искривление позвоночника во фронтальной плоскости — сколиоз. По мере его увеличения возникают искривление кзади в сагиттальной плоскости — кифоз, и торсия вокруг продольной оси — торсионный кифосколиоз. Кифосколиоз приводит к изменению формы грудной клетки, нарушению нормального расположения внутренних органов и к тяжелым функциональным нарушениям, в первую очередь сердечно-сосудистой и дыхательной систем.
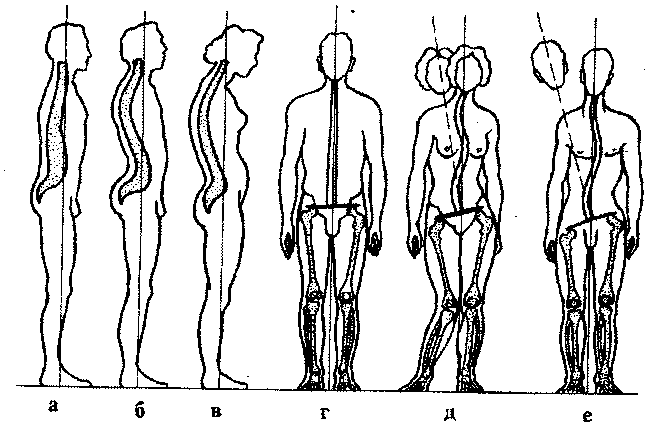
Рис. 2.17.Отклонения (аномалии) от физиологической нормы изгибов
позвоночника: а — плоская спина; б — чрезмерный лордоз; в — круглая (сутулая) спина; г — нормальная осанка; д — функциональный сколиоз; е — патологический сколиоз
Различают врожденные и приобретенные сколиозы. В основе врожденных лежат разнообразные аномалии развития позвоночника. Приобретенные сколиозы развиваются на почве перенесенных (обычно в детстве) заболеваний, таких как туберкулез, полиомиелит и др., а также при нарушении статики, зависящей от привычного неправильного положения тела при сидении за партой, при ношении тяжестей, от рубцов после ожогов, различных травматических повреждений, заболеваний позвоночника.
Чаще наблюдается левосторонний сколиоз того или иного отдела позвоночника. Сколиозы разделяют по форме и степени проявления деформации. По форме различают сколиоз частичный и тотальный, а также S-образный (двойной), тройной и односторонний. При этом заболевании человек испытывает постоянные или периодические боли в спине, усиливающиеся при нагрузке. Типично боковое искривление позвоночника влево или вправо от его средней линии, причем наибольший изгиб обычно соответствует IX—Xгрудным позвонкам.
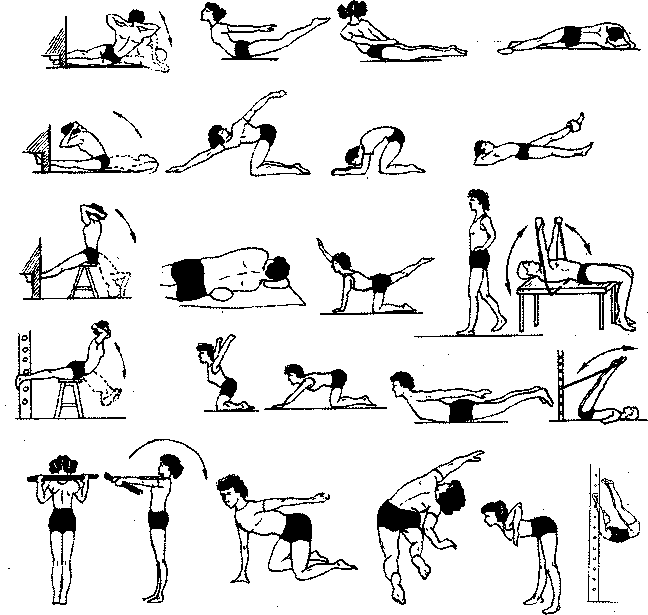
Рис. 2.18.Примерный комплекс ЛГ при сколиозе позвоночника
В зависимости от степени искривления позвоночника и тяжести клинической картины различают 4 степени заболевания (В.Д. Чаклин). При 1—3-й степени проводится массаж спины, нижних конечностей, живота. Тщательно массируют мышцы спины, отводя до 70% времени на разминание. Продолжительность массажа 15—20 мин ежедневно. Курс 20—30 процедур. В год 3— 4 курса. Массаж сочетается с ЛФК (рис. 2.17). Положение больного — лежа на животе на жесткой кушетке. Исключаются рубление и поколачивание. Если имеется выраженное напряжение мышц (гипертонус), то их массируют в течение 3—5 мин холодовым пакетом (криомассаж). Кроме того, для нормализации мышечного тонуса ног применяют вибрационный массаж. При включении специальных упражнений (вис на гимнастической стенке или перекладине) можно использовать вибрационный массаж игольчатыми вибратодами паравертебральных областей. Можно включить также и гидротерапию, плавание (только способом «брасс»). Показана сауна (баня). Не следует применять упражнения с отягощениями, прыжки, подскоки и занятия на тренажерах. Спать больной должен на жесткой кровати.
При оперативном лечении сколиоза больной длительно находится на постельном режиме, ему накладывается корсет. Проводится дыхательная гимнастика, массаж ног и рук. После снятия корсета показана гимнастика в воде, ЛГ (в положении лежа на спине, на животе, с включением общеразвивающих и изометрических упражнений), вибрационный массаж спины и нижних конечностей. ЛГ в воде выполняется в специальных поясах, исключающих нагрузку на позвоночник (ходьба и бег в воде, не касаясь дна ногами, плавание только с помощью ног и т.п.).
Деформация конечностей при ДЦП. Детские церебральные параличи вызывают деформацию конечностей, которая приводит к возникновению контрактур. При контрактурах нижних конечностей нарушается координация движений при ходьбе, а при контрактурах верхних конечностей нарушается выполнение приемов самообслуживания и др. Для их нормализации (ликвидации) используют хирургический метод лечения.
Операции чаще всего производятся на периферических нервах нижних конечностей. Резекция запирательного нерва в сочетании с миотенотомией приводящих мышц проводится при выраженной спастической приводящей контрактуре и чаще всего с двух сторон. После операции накладывают кокситную гипсовую повязку с распоркой на 2 месяца.
С первых дней послеоперационного периода назначается дыхательная гимнастика, массаж груди, живота и рук с оксигенотерапией. После снятия гипсовой повязки — ЛФК, массаж, вибромассаж поясницы и ног, УФО, фонофорез и др.
При сгибательных (спастических) контрактурах или рефлекторном спазме в коленных суставах после гипсовых редрессаций производят операцию по пересечению веточек седалищного и болылеберцового нервов, идущих к спастически сокращенным мышцам, пересечение веточек болыпеберцового нерва, идущих к икроножным мышцам (и отсечение прикрепления головок икроножных мышц). Накладывают гипсовую повязку на 4 месяца. С первых дней после операции включают дыхательную гимнастику, массаж. После снятия гипсовой повязки проводят ЛФК (упражнения на растягивание), вибромассаж поясницы и ног, фонофорез, общее УФО, гидрокинезотерапию и др.
Остеохондропатии
Остехондропатии объединяют группу встречающихся в детском и юношеском возрасте заболеваний, при которых поражаются субхондральные отделы эпифизов некоторых костей. С морфологической и патофизиологической точки зрения остеохондропатии представляют собой асептический некроз, имеющий своеобразную клиническую картину.
Асептический некроз часто развивается в головке бедра (болезнь Легг—Кальве—Петерса), в головках IIи IIIплюсневых костей (болезнь Келера-II), в бугристости большеберцовой кости (болезнь Осгуд—Шлаттера), в полулунной кости кисти (болезнь Кинбекка), во внутренних мыщелках бедра (болезнь Кенига) и значительно реже — в ладьевидной кости стопы (болезнь Келера-I), в бугре пяточной кости (болезнь Шинца), совсем редко — в эпифизах позвонков (болезнь Шоуермана—May) и в телах позвонков (болезнь Кальве).
Главная цель лечения — восстановить нарушенное кровообращение надкостницы, предупредить деформации и развитие деформирующего артроза.
Главными методами реабилитации таких больных являются массаж, ЛФК, физио- и гидропроцедуры, криомассаж, вибромассаж, гидрокинезотерапия и др.
Болезнь Легг—Кальве—Петерса (остеохондропатия головки бедренной кости) часто встречается у детей в возрасте от 5 лет до 12 лет. Мальчики страдают в 4-5 раз чаще, чем девочки. Болезнь начинается незаметно с появления незначительных болей в тазобедренном суставе и хромоты. Определяется атрофия мышц больной конечности, а в запущенных случаях — функциональное укорочение ноги на 1—2 см, а также ограничение подвижности в тазобедренном суставе.
Консервативное лечение заключается в ранней разгрузке пораженной конечности (разгрузочные аппараты, вытяжение или костыли). Показаны массаж, ЛГ (в положении лежа, включают общеразвивающие и дыхательные упражнения, в основном для мышц туловища и здоровой конечности, изометрические напряжения четырехглавой мышцы бедра), физиотерапия (грязевые аппликации на сустав, фонофорез с мазью мумиё или мобилатом). Если больной находится на стационарном лечении, то назначают клеевое или манжеточное вытяжение для полной разгрузки конечности и применяют ЛГ, массаж, физиотерапию. После выписки показаны гидрокинезотерапия, вибрационный массаж спины и нижних конечностей.
Болезнь Келера-II (остеохондропатия головки плюсневой кости) чаще встречается у девушек в возрасте от 13 до 19 лет. В 90% случаев поражается головка IIплюсневой кости. Характерна припухлость и болезненность в области плюснево-фалангового сустава. При пальпации отмечаются утолщения и костные разрастания на головке плюсневой кости. Движения в плюсне-фаланговом суставе ограничены.
Консервативное лечение включает массаж бедра и икроножной мышцы, физиотерапию (парафино-озокеритовые, грязевые аппликации, фонофорез), ЛГ (в положении лежа и сидя), ношение вкладыша в обуви. Показана гидрокинезотерапия. Исключается выполнение упражнений в положении стоя (приседания, прыжки, подскоки и т.д.).
Болезнь Осгуда—Шлаттера (остеохондропатия бугристости большеберцовой кости) часто наблюдается у подростков 12—16 лет. Она развивается вследствие перегрузки четырехглавой мышцы бедра, острой травмы, хронической микротравматизации и т.д. В области бугристости болынеберцовой кости появляются припухлость и небольшая отечность мягких тканей.
Консервативное лечение включает массаж, ЛГ в воде, физиотерапию (ультразвук с мобилатом, 10%-й мазью мумиё). Исключаются нагрузки на нижнюю конечность в течение 2—3 недель. Место заболевания фиксируют лейкопластырем, используют также криомассаж в первые 3-5 дней.
Методика массажа. С первого дня заболевания проводится отсасывающий массаж, то есть вначале массируют мышцы бедра, коленного сустава, икроножные мышцы, применяя поглаживание, разминание, растирание. После этого массируют место заболевания, применяя поглаживание, а в последующие дни — растирание основанием ладони, кончиками пальцев. После стихания болей можно осторожно применять разминание подушечками пальцев, щипцеобразное растирание, чередуя его с поглаживанием. Массаж целесообразно применять в сочетании с физиотерапевтическими процедурами. Продолжительность массажа 10—15 мин.
Болезнь Кинбека (остеохондропатия полулунной кости) наблюдается у лиц, подвергающихся частым травмам. Характерны боли в области полулунной кости, усиливающиеся при надавливании. Движения в лучезапястном суставе вызывают сильную боль. Появляется отек в этой области.
Консервативное лечение включает иммобилизацию, массаж здоровых тканей, ЛГ (общеразвивающие упражнения, дыхательные, в изометрии и др.), физиотерапию (УВЧ № 3, фонофорез, электрофорез с 10%-м раствором мумиё), тренировки на велоэргометре, после снятия гипсовой повязки применяют массаж, плавание, вибрационный массаж спины и нижних конечностей.
При хирургическом лечении (удаление полулунной кости) проводится ЛГ, массаж воротниковой области, мышц надплечья и здоровой конечности. Тренировки на велоэргометре или на бегущей дорожке. После снятия гипсовой повязки включают вибрационный массаж спины, рук и ног.
Болезнь Кенига (асептический некроз бедренной кости) представляет собой асептический субхондральный некроз небольшого участка эпифиза полукруглой формы, что часто приводит к образованию свободного внутрисуставного тела. Локализация процесса чаще отмечается в области внутреннего мыщелка, то есть в тех участках эпифиза, которые подвергаются наибольшей функциональной нагрузке.
Болезнь характеризуется болью в суставе, чувством недомогания или неустойчивостью в пораженном суставе. В поздней стадии заболевания возникают характерные явления — «блокада» сустава, синовит.
Лечение хирургическое — удаление пораженного участка кости. В послеоперационном периоде проводят массаж здоровых тканей, ЛГ (общеразвивающие, дыхательные упражнения в положении лежа). После снятия швов и лонгеты — электростимуляция четырехглавой мышцы бедра, гидрокинезотерапия и криомассаж. Затем постепенно расширяется двигательный режим и включаются занятия на тренажерах, прогулки. ЛФК после выписки из больницы пациент делает дома.
Дата добавления: 2021-05-28; просмотров: 583;











