Полное отсутствие зубов. Изменения в челюстно-лицевой области. Особенности клинического обследования. Определение морфологических особенностей беззубых челюстей.
I. Причины вызывающие полную утрату зубов различны. Наиболее частой причиной является кариес и его осложнения, заболевания пародонта, травма и другие заболевания. Очень редко встречается первичная (врожденная) адентия. Полное отсутствие зубов может иметь место и при пороках развития зубочелюстной системы. Адентия в возрасте 40-49 лет наблюдается в 1% случаев, в возрасте 50-59 лет – в 5,5% случаев и у людей старше 60 лет – в 25%случаев.
При полной потере зубов, вследствие отсутствия давления на подлежащие ткани, усугубляются функциональные нарушения и быстро усиливается атрофия лицевого скелета и покрывающих его мягких тканей. Протезирование беззубых челюстей является методом восстановительного лечения, приводящим к задержке развития дальнейшей атрофии.
С полной потерей зубов тело и ветви челюстей становятся тоньше, а угол нижней челюсти более тупым, кончик носа опускается, носогубные складки резко выражены, опускаются углы рта и даже наружный край века. Нижняя треть лица уменьшается в размерах. Появляется дряблость мышц и лицо приобретает старческое выражение.
В связи с атрофией костной ткани альвеолярного отростка в большей мере, - с вестибулярной поверхности на верхней и с язычной на нижней челюстях, образуется так называемая старческая прогения Механизм образования её заложен в особенностях взаимного расположения зубов верхней и нижней челюстей при ортогнатическом прикусе. Если провести условную линию через шейки зубов верхней челюсти, то образованная альвеолярная дуга будет меньше дуги, проведенной по режущим и окклюзионным поверхностям зубов (зубная дуга). На нижней челюсти это соотношение обратное. Таким образом, при ортогнатическом прикусе с наличием всех зубов верхняя челюсть суживается кверху, нижняя наоборот становится шире книзу. После полной потери зубов эта разница сразу же начинает сказываться, создавая прогеническое соотношение челюстей. Старческая прогения характеризуется изменением соотношения челюстей и в трансверзальном направлении. Нижняя челюсть, при этом, становится как бы шире. Всё это затрудняет постановку зубов в протезе, отрицательно сказывается на его фиксации и, в конечном счете, отражается на его жевательной эффективности (рис. 1,2).
При полной потере зубов изменяется функция жевательных мышц. В результате уменьшения нагрузки мышцы уменьшаются в объеме, становятся дряблыми и атрофируются. Изменения происходят в височно-нижнечелюстном суставе. Суставная ямка становится площе, суставная головка смещается кзади и вверх.
Влияние этиологического фактора, вызвавшего потерю зубов, возраста пациента, давности потери различных групп зубов, приводят к сочетанию различных изменений, в результате которых, утрачиваются ориентиры, определяющие высоту и форму нижней трети лица. Протезирование при полном отсутствии зубов – одна из наиболее сложных проблем в ортопедической стоматологии.
II. 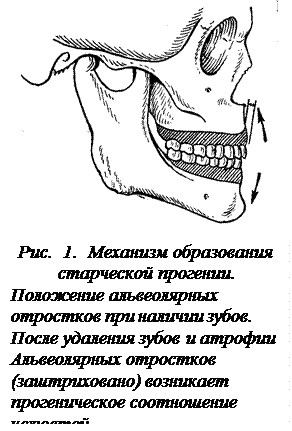 Существует ряд особенностей в обследовании пациентов с полной потерей зубов. Обследование начинают с опроса больного, во время которого выясняют: 1) жалобы; 2) время и причины потери зубов; 3) пользовался ли больной ранее съемными протезами. Среди субъективных жалоб, которые предъявляют пациенты: эстетическая неудовлетворенность – запавший рот, старческий вид, заеды, нарушение функций жевания и речеобразования. У лиц обращающихся повторно имеются жалобы на плохую фиксацию имеющихся протезов. Если ранее были изготовлены протезы, но пациент не пользовался ими, следует подробно выяснить причины, а так же тщательно осмотреть прежние протезы.
Существует ряд особенностей в обследовании пациентов с полной потерей зубов. Обследование начинают с опроса больного, во время которого выясняют: 1) жалобы; 2) время и причины потери зубов; 3) пользовался ли больной ранее съемными протезами. Среди субъективных жалоб, которые предъявляют пациенты: эстетическая неудовлетворенность – запавший рот, старческий вид, заеды, нарушение функций жевания и речеобразования. У лиц обращающихся повторно имеются жалобы на плохую фиксацию имеющихся протезов. Если ранее были изготовлены протезы, но пациент не пользовался ими, следует подробно выяснить причины, а так же тщательно осмотреть прежние протезы.
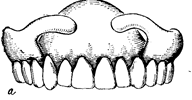
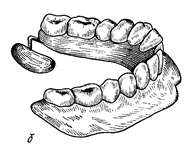
После опроса переходят к осмотру лица и полости рта. Осмотр лица не следует проводить специально. Лучше это сделать незаметно во время беседы. Следует отметить симметрию лица, степень уменьшения высоты нижней трети лица, степень выраженности носогубных и подбородочных складок. При обследовании полости рта обращают внимание на характер соотношения челюстей (ортогнатическое, прогеническое, прогнатическое), выраженность атрофии альвеолярных отростков на на верхней и нижней челюстях. Альвеолярные отростки следует не только осмотреть, но и пропальпировать. Метод пальпации обязателен и при исследовании области сагитального шва. Важно установить наличие небного торуса (рис.3).
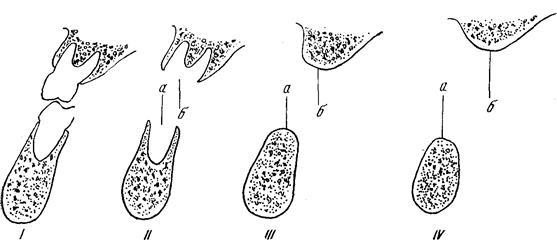
Рис. 2. Изменение соотношений альвеолярных отростков после потери зубов.
/ — соотношение левых моляров при фронтальном разрезе; // — альвеолярные отростки после удаления моляров; линия а и б соответствуют середине альвеолярных отростков; /// и IV—по мере развития атрофии линия а отклоняется кнаружи (влево), отчего нижняя челюсть становится как бы шире.
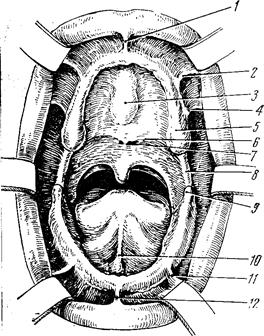
| 1 — frenulum labii superioris; 2 — plica buccalis Ipremolaris; 3—torus palatimes; 4— plica buc-fcalis; 5 — tuber maxilare; 6 — линия А; 7— lovea palatina; 8—plica pterygomanbularis; 9— trigonum retromolare; 10 — frenulum lingu-plis; 11 — plica buccalis inferioris; 12 — frenulum labli inferioris. |
| Рис. 3 Общий вид полости рта с беззубыми челюстями |
Необходимо изучить топографию переходной складки. В клинике различают подвижную и неподвижную слизистую оболочку. Подвижная слизистая оболочка покрывает щеки, губы, дно полости рта. Она имеет рыхлый подслизитстый слой соединительной ткани. Неподвижная слизистая оболочка лишена подслизистого слоя и лежит на надкостнице, отделенная от нее тонкой прослойкой фиброзной соединительной ткани. Лишь под давлением протеза выявляется податливость слизистой оболочки в направлении к кости.
Кроме осмотра и пальпации полости рта по показаниям проводят другие виды исследования (рентгенография альвеолярных отростков, суставов, графические записи движения нижней челюсти, записи резцового и суставного путей и т.д.)
Результатом обследования больного является постановка диагноза (выявление степени атрофии альвеолярных отростков, взаимоотношение беззубых челюстей, состояние слизистой оболочки, выраженность буферных зон.)
III. Приступая, к протезированию больных с полным отсутствием зубов перед врачом стоя, три основные задачи: 1) фиксация протезов на беззубых челюстях; 2) определение необходимой, строго индивидуальной величины и формы протезов, чтобы они наилучшим образом восстанавливали внешний вид лица; 3)конструирование зубных рядов в протезах таким образом, чтобы они функционировали синхронно с другими органами жевательного аппарата, участвующими в акте жевания, образовании речи и дыхании. Для решения этих задач необходимо хорошо знать топографическое строение беззубых челюстей.
Для фиксации протеза на беззубой челюсти большое значение имеет высота альвеолярного отростка, его форма, рельеф, крутизна вестибулярного ската, выраженность альвеолярных бугров верхней челюсти, глубина твердого нёба, наличие торуса, выраженность внутренних косых линий, подъязычного торуса. Чем меньше атрофирован альвеолярный отросток, чем шире он, тем больше площадь протезного поля и тем лучше его опорные свойства.
Альвеолярный отросток может быть: хорошо выраженным, средней выраженности, невыраженным и резко атрофированным. Различают: полуовальную, прямоугольную, треугольно-остроконечную, усеченного конуса, шиповидная, уплощенная и шишковидную - формы альвеолярного гребня (рис. ).
Наиболее благоприятными формами для протезирования являются формы полуовальная и усеченного конуса, так как жевательное давление воспринимается на ограниченной поверхности вершины альвеолярного отростка и передается на более широкое его основание. Наименее благоприятной для этих целей является треугольно-остроконечная форма, при которой часто травмируется покрывающая его слизистая оболочка и ухудшается фиксация протеза.
Форма вестибулярного ската альвеолярного отростка также может быть различной: отлогая, отвесная и с навесами. С точки зрения полноценности функции протеза, наиболее выгодной является отвесная форма, при отлогой ухудшается фиксация протеза, с навесами затрудняет наложение протеза на челюсть. Определенную важность для протезирования имеет рельеф альвеолярного отростка. Наличие костных выступов (экзостозов) на вестибулярном скате затрудняет протезирование. Помимо перечисленных особенностей большое значение на верхней челюсти имеют: глубина твердого неба, выраженность альвеолярных бугров и сагиттального небного шва. По глубине различают твердое небо: глубокое, средней глубины и плоское.Атрофированный альвеолярный отросток верхней челюсти, отсутствие альвеолярных бугров, плоское нёбо, выраженный торус составляют неблагоприятные условия для протезирования на верхней челюсти. На нижней челюсти резкая атрофия альвеолярного отростка сочетается с заостренностью внутренней косой линии и выраженностью подъязычного торуса – это также ухудшает условия для протезирования.
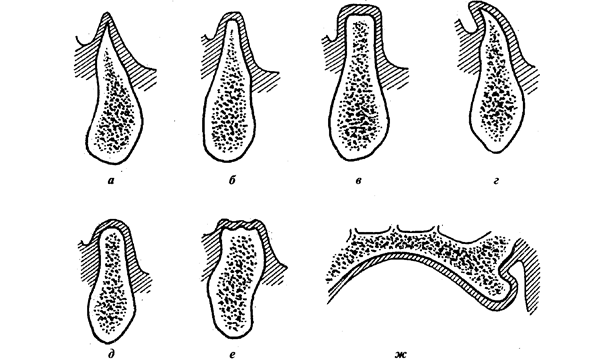
Рис. 4. Формы альвеолярного гребня:
а – треугольно-остроконечная; б – усеченного конуса; в – прямоугольная; г – шиповидная; д – полуовальная; е – уплощенная; ж – шишковидная.
IV. Существует несколько классификаций беззубых челюстей: по степени атрофии альвеолярных отростков, альвеолярных бугров, глубине нёба и высоте расположения переходной складки. Шредер (1927) выделил три типа верхней челюсти:
I тип – хорошо выраженные альвеолярные отростки и бугры, глубокое нёбо, высоко расположенная переходная складка.
II тип – средняя атрофия альвеолярного отростка, альвеолярные бугры умеренно выраженные, средняя глубина нёбного свода и преддверия полости рта.
III тип – значительная атрофия альвеолярных отростков и бугров, плоский нёбный свод и низкое расположение переходной складки.
Келлер (1929) определяет четыре типа нижней челюсти (рис. 5):
I тип – альвеолярные отростки атрофированы незначительно и равномерно.
II тип – альвеолярные отростки атрофированы равномерно, места прикрепления мышц расположены почти на уровне альвеолярного гребня.
III тип – выраженная атрофия альвеолярных отростков в боковых отделах при относительной сохранности в переднем отделе.
IV тип – выраженная атрофия альвеолярного отростка в переднем отделе.
| |
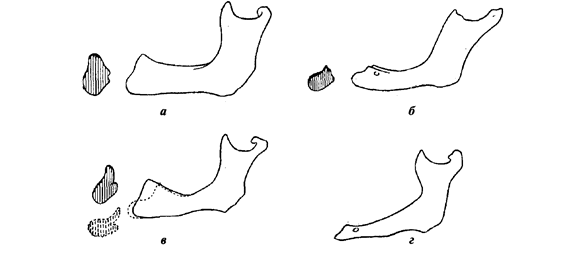
Рис. 5. Типы беззубых челюстей по Келлеру:
а – первый тип; б – второй тип; в – третий тип; г – четвертый тип
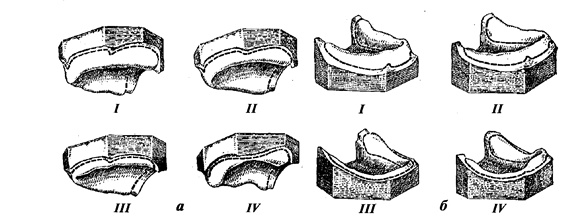
Рис. 6. Классификация беззубых челюстей по И.М. Оксману: а – для верхней челюсти; б – для нижней челюсти; 1,11,111,1V - типы челюстей.
И. М. Оксман предложил единую классификацию для обеих беззубых челюстей (рис. 6). Согласно его классификации, различают четыре типа беззубых челюстей. При первом типе наблюдается высокий альвеолярный отросток, высокие бугры верхней челюсти, выраженный свод неба и высокое расположение переходной складки и точек прикрепления уздечек и щечных тяжей. Для второго типа характерны средняя атрофия альвеолярного отростка и бугров верхней челюсти, менее глубокое небо и более низкое прикрепление подвижной слизистой оболочки. Третий отличается резкой, но равномерной атрофией альвеолярного отростка бугров, уплощением небного свода. Подвижная слизистая оболочка прикреплена на уровне вершины альвеолярного отростка. Четвертый тип характеризуется неравномерной атрофией альвеолярного отростка, т.е. сочетает в себе различные признаки первого, второго и третьего типов.
Первый тип беззубой нижней челюсти характеризуется высоким альвеолярным отростком, низким расположением переходной складки и точек прикрепления уздечек и щечных складок слизистой оболочки. При втором типе наблюдается средневыраженная равномерная атрофия альвеолярного отростка. Для третьего типа характерно отсутствие альвеолярного отростка, иногда он представлен, но слабо. Возможна атрофия тела челюсти. При четвертом типе отмечается неравномекрная атрофия альвеолярного отростка, являющаяся следствием разновременного удаления зубов.
V . Кроме костных образований, влияющих на результат протезирования в полости рта, имеется целый ряд ориентиров, создаваемых образованиями из слизистой оболочки. На верхней и нижней челюстях в преддверии полости рта по средней линии расположены уздечки верхней и нижней губы, боковые складки, отграничивающие переднюю часть слизистой от боковой. В собственно полости рта имеется уздечка языка. Уздечки губ и языка могут прикрепляться к основанию альвеолярного отростка, к середине его вестибулярного ската, ближе к вершине и на вершине альвеолярного отростка. Крылочелюстная складка определяется при широко открытом рте и её расположение учитывается таким образом, чтобы она не перекрывалась протезом. На границе мягкого и твердого нёба по обеим сторонам от сагиттального шва расположены слепые отверстия, имеющие значение для определения границы протеза. В переднем отделе твердого нёба имеется резцовый сосочек – место выхода сосудисто-нервного пучка, чувствительная зона слизистой оболочки нёба, болезненно воспринимающая съемный протез.
На нижней челюсти имеют значение для протезирования позадимолярная, позадиальвеолярная зоны и подъязычное пространство. В позадимолярной области находится нижнечелюстной бугорок, который должен полностью перекрываться базисом будущего протеза..Большое значение для фиксации нижнего протеза имеет продвижение в позадиальвеолярную область, где есть участок безмышечной ткани. Надежным фиксирующим участком является подъязычное пространство, заключенное между подъязычным валиком и внутренней поверхностью нижней челюсти от первого резца до первого моляра.
Слизистая оболочка полости рта делится на подвижную и неподвижную (альвеолярные отростки и твердое нёбо).Подвижность слизистой находится в зависимости от связи её с мускулатурой. В тех местах, где над мышцей развит подслизистый слой, имеется жировая ткань и располагаются железы – слизистая оболочка является малоподвижной, но хорошо податливой при надавливании. Наименьшая подвижность и хорошая податливость слизистой оболочки отмечается в местах перехода её с челюсти на губы, щеки, дно полости рта и мягкое нёбо - в области переходной складки, которая с вестибулярной стороны представляет собой купол, свод преддверия рта, изгиб слизистой. Знание особенностей тканей , покрывающих протезное ложе, имеет большое значение как для выбора способа протезирования и достижения хорошего результата, так и для предупреждения вредных влияний протеза на опорные ткани.
Суппле выделяет четыре класса. Первый класс: как на верхней, так и на нижней челюсти имеются хорошо выраженные альвеолярные отростки, покрытые слегка податливой слизистой оболочкой. Небо также покрыто равномерным слоем слизистой оболочкой, умеренно податливой в задней его трети. Этот класс слизистой оболочки является наиболее благоприятным для протезирования.
Второй класс: слизистая оболочка атрофированна, покрывает альвеолярные отростки и небо тонким, как бы натянутым, слоем. Плотная и истонченная слизистая оболочка менее удобна для протезирования.
Третий класс: альвеолярные отростки и задняя треть твердого неба разрыхленной слизистой оболочкой. Такое состояние слизистой оболочки часто сочетается с низким альвеолярным отростком. Пациенты с такой слизистой оболочкой иногда нуждаются в предварительной лечении.
Четвертый класс: подвижные тяжи слизистой оболочки расположены продольно и легко смещаются при незначительном давлении оттискной массы. Такие складки наблюдаются на нижней челюсти, при отсутствии альвеолярного отростка. К этому же типу относится альвеолярный отросток с болтающимся гребнем. Протезирования в этом случае становится возможным лишь после его удаления.
VI. Исходя из различной степени податливости слизистой оболочки, Люнд выделяет на твердом небе четыре зоны: 1) область сагитального шва; 2) альвеолярный отросток; 3) область поперечных складок; 4) заднюю треть.
Слизистая оболочка первой зоны, тонкая не имеет подслизистого слоя. Податливость ее ничтожна. Этот участок назван Люндом медианной (срединной) фиброзной зоной. Вторая зона захватывает альвеолярный отросток. Она также покрыта слизистой оболочкой, почти лишенной подслизистого слоя. Этот участок назван им периферической фиброзной зоной. Третья зона покрыта слизистой, которая обладает средней степенью податливости. Четвертая зона – задняя треть твердого неба – имеет подслизистый слой, слизистыми железами и содержащий немного жировой ткани. Этот слой мягкий, пружинит в вертикальном направлении, обладает наибольшей степенью податливости и называется железистой зоной.
VII. Большинство исследователей связывают податливость слизистой оболочки твердого неба и альвеолярных отростков со структурными особенностями подслизистого слоя, с расположением в нем жировой клетчатки и слизистых желез. Е. И. Гаврилов связывает вертикальную податливость с наличием густоты сосудов подслизистого слоя. Именно сосуды с их способностью быстро опорожняться и вновь заполняться кровью могут создавать условия для уменьшения объема ткани. Участки слизистой оболочки твердого неба с обширными сосудистыми полями, обладающие рессорными свойствами, названы им буферными зонами (рис. 7). Результаты гистологических и топографоанатомических исследований с наливкой сосудов (В.С.Золотко) позволили установить, что плотность сосудистых полей возрастает по направлению к линии А.
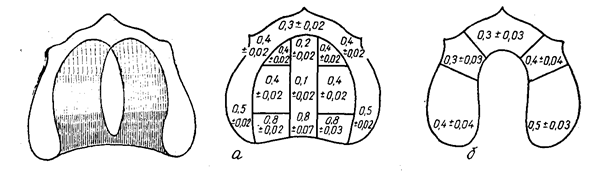
Рис. Схема буферных зон. Густота штриховки соответствует возрастанию буферных свойств слизистой оболочки твердого неба.
Схема податливости слизистой оболочки протезного ложа верхней (а) и нижней (б) челюстей в миллиметрах (по КулаженкоВ.И.).
Податливость слизистой оболочки твердого неба была изучена В.И. Кулаженко. Его данные о податливости слизистой оболочки совпадают с топографией буферных зон по Е. И. Гаврилову (рис. 7 а, б).
Знание зон податливости имеет особенное значение для протезирования – в местах неподатливой слизистой базисная пластинка не должна плотно прилегать, а хорошо податливой – должна погружаться, образуя клапан.
Литература
1. Евдокимов А.И. Руководство по ортопедической стоматологии. 1974.
С. 264-268.
2. Гаврилов А.И., Щербаков А.С. Ортопедическая стоматология. 1984.
С. 345-351.
3. Калинина Н.В., Загорский В.А. Протезирование при полной потере зубов. 1990.
4. Щербаков А.С., Гаврилов Е.И., Трезубов В.Н., Жулёв Е.Н. Ортопедическая стоматология. 1994. С. 325-330.
5. Аболмасов Н.Г. Ортопедическая стоматология, СГМА, 2000. С.429-434.
6. Трезубов В.Н., Щербаков А.С. Ортопедическая стоматология (факультативный курс): Учебник для медицинских вузов – СПб,: Фолиант, 2002. С. 329-343.
Занятие № 2
Тема занятия: «Методы фиксации и стабилизации съёмных протезов при полном отсутствии зубов. Законы физики и анатомо-физиологические предпосылки в обеспечении фиксации съёмных протезов. Методы изготовления индивидуальных ложек».
Цель занятия: ознакомить студентов с методами фиксации и стабилизации съёмных протезов. Изучить механизм укрепления протезов на беззубых челюстях. Освоить методику изготовления индивидуальных слепочных ложек.
Контрольные вопросы
I. Методы фиксации и стабилизации съёмных протезов при полном отсутствии зубов.
II. Законы физики и анатомо-физиологические предпосылки для фиксации съёмных протезов.
III. Понятие нейтральной и клапанной зоны, их значение в укреплении протезов на беззубых челюстях.
Содержание занятия
I. Фиксация – это устойчивость протеза при покое нижней челюсти. Состояние покоя наблюдается при физиологическом равновесии жевательной мускулатуры. Сила фиксации протеза зависит от анатомических условий имеющихся в полости рта у пациента, типа слизистой оболочки и метода получения оттиска.
Устойчивость протеза во время функции называется стабилизацией.
Боянов предложил выделять механические, биомеханические, физические и биофизические методы фиксации. Механические методы были предложены в начале прошлого столетия Фошаром и заключались в использовании различных пружин (рис.8 ).
| 
|
| Рис. 8. Старые способы крепления протезов. / — посредством спиральных пружин; 2 — модель с укрепленной присасывающей камерой; а—протез с резиновым диском; 4—резиновый диск. | Рис. 9 Фиксация протеза при помощи десневых кламмеров (а) и пелотов по Кемени (б). |
Биомеханические методы фиксации полных съемных протезов – это фиксация протезов при помощи поднадкостничных и внутрикостных имплантантов, а также хирургическая пластика альвеолярных отростков, с целью создания условий для анатомической ретенции. При протезировании беззубых челюстей обращают особое внимание на изучение анатомических образований, с помощью которых можно улучшить фиксацию протеза.
К способам крепления полных съемных протезов следует отнести использование подъязычного пространства (рис.9).
II. Физические методы использовали физические явления, как средство укрепления протезов на беззубых челюстях. Этот метод был основан на применении магнитов, разреженного пространства и утяжеления нижнего протеза (рис. 10 а, б).
Под биофизическим методом фиксации протезов на беззубой челюсти понимают использование физических законов и анатомических особенностей границ протезного ложа. Совершенствование способа фиксации, основанного на принципе разряженного пространства, привело к мысли о создании его не на ограниченном участке, т. е. в камере, а под всем базисом протеза (рис. 10 в).
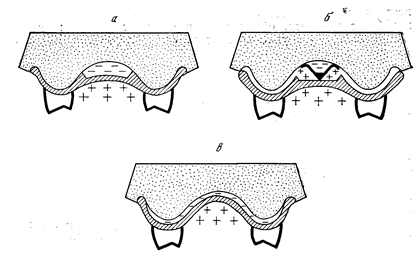
Рис. 10. Методы фиксации протезов (схема): а — фиксация протеза с помощью присасывающей камеры; б фиксация протеза с помощью резинового присоса Рауэ; в — фиксация протеза, основанная на создании краевого замыкающего клапана.
Если при присасывающей камере замыкающий клапан обеспечивается контактом слизистого покрова с ее краями, то во втором случае клапан переносится на границу протезного ложа, где подвижная слизистая оболочка соприкасается с краем протеза и препятствует проникновению под него новых порций воздуха.
Краевой замыкающий клапан возникает при условии, что край протеза несколько оттесняет слизистую оболочку свода переходной складки. Это становится возможным благодаря тому, что ткани переходной складки обладают значительной податливостью при небольшой подвижности во время функции. При смещении протеза со своего ложа натянутая слизистая оболочка следует за его краями и краевой не нарушается (рис. 11).
Во время функции протез под действием пищи несколько смещается со своего ложа. Просвет между ним и слизистой оболочкой твердого неба и альвеолярного отростка увеличивается, а объем воздуха при сохраненном клапане остается неизменным. Благодаря этому под протезом создается разреженное воздушное пространство (рис. ). Чем больше этот просвет, тем больше разница в атмосферном давлении и тем лучше фиксация протеза. При нарушении краевого замыкающего клапана фиксация протеза осуществляется за счет анатомической ретенции и адгезии.
|

Рис. 11. Схема расположения неподвижной слизистой оболочки (а), нейтральной зоны (б) и переходной складки (в).
Адгезия – сила вызывающая склеивание двух веществ и являющаяся результатом межмолекулярного взаимодействия. В случае точного отображения макро- и микрорельефа слизистой на базисе протеза создается условие, когда между двумя конгруэнтными поверхностями, разделенными тонким слоем слюны, возникают силы молекулярного сцепления, способствующие удержанию протеза на челюсти. Качество слюны, величина её слоя играют важную роль в проявлении адгезии.
В основе прилипаемости протеза также заложено универсальное физическое явление «смачиваемости», которое наступает когда силы молекулярного сцепления меньше, чем те, что имеются между молекулами жидкости и твердого тела. Протез и слизистая оболочка хорошо смачиваются слюной, благодаря чему возникает вогнутый мениск. Сила, с которой он пытается расправиться, направлена кнаружи и действует подобно отсасывающему насосу, прижимая протез к слизистой оболочке твердого нёба.
III. Нейтральная зона – место перехода неподвижной слизистой оболочки в подвижную, её ширина составляет 1-3 миллиметра, а в области перехода твердого нёба в мягкое (линия “А”) составляет 3-8 миллиметров. Нейтральная зона располагается с вестибулярной стороны на верхней челюсти – ниже переходной складки, а на нижней челюсти выше таковой и характеризуется малой подвижностью и хорошей податливостью слизистой оболочки.
Клапанная зона – это зона плотного контакта слизистой переходной складки, линии “А”, дна полости рта с краем протеза, точно повторяющим контуры свода полости рта при всех функциональных движениях нижней челюсти, губ, языка и щек. Для образования кругового клапана протез должен перекрывать клапанную зону на 1-2 миллиметра. При этом между протезом и подлежащей слизистой оболочкой будет образовываться пространство с разреженным воздухом и протез будет хорошо фиксироваться за счет разницы с атмосферным давлением. В клинике это достигается:
точностью изготовления длины краёв протеза;
объёмностью краев;
некоторым давлением края протеза на подлежащие ткани.
Условия фиксации протезов на беззубой верхней челюсти более благоприятны, чем на нижней. Протезное ложе верхней челюсти имеет большую площадь, а клапанная зона проходит вблизи органов с относительно небольшой подвижностью. В противоположность этому, на нижней челюсти площадь протезного поля меньше чем на верхней, что сокращает ширину клапанной зоны. Язык с потерей зубов теряет опору, меняет форму и занимает часть протезного поля, сталкивая протез. При значительной атрофии альвеолярной части, точки прикрепления мышц приближаются к зоне замыкающего клапана, что во время движения языка и нижней челюсти во время функции приводит к смещению протеза со своего ложа.
Границы нейтральной зоны определяются и формируются на индивидуальной слепочной ложке непосредственно во рту больного с учетом топографии и функции, окружающих протезное поле жевательных и мимических мышц. Индивидуальная слепочная ложка изготавливается по челюсти протезируемого и позволяет более точно получить отображение всех анатомических ориентиров так важных для качественного изготовления протезов для беззубых челюстей.
Литература
1. Евдокимов А.И. Руководство по ортопедической стоматологии. 1974.
С. 257-264
2. Калинина Н.В., Загорский В.А. Протезирование при полной потере зубов. 1990.
3. Щербаков А.С., Гаврилов Е.И., Трезубов В.Н., Жулев Е.Н. Ортопедическая стоматология. 1994. С. 338-341.
4. Аболмасов Н.Г. Ортопедическая стоматология, СГМА, 2000. С. 448-450
5. Трезубов В.Н., Щрбаков А.С. Ортопедическая стоматология (факультативный курс): Учебник для медицинских вузов – СПб,: Фолиант, 2002 С. 343-355.
Занятие № 3
Тема занятия: Методы изготовления индивидуальной ложки и получение функционально присасывающих оттисков.
Цель занятия: освоить методику припасовки индивидуальной ложки в полости рта при помощи функциональных проб и доформирования краев с целью уточнения границ протеза. Освоить методику получения функционально присасывающих оттисков.
Контрольные вопросы по теме занятия
I. Способы изготовления индивидуальных ложек на верхнюю и нижнюю челюсти.
II. Припасовка индивидуальной ложки на верхнюю и нижнюю челюсти с использованием проб Гербста.
III. Методика доформирования краев индивидуальной ложки.
IV. Функциональные оттиски, классификация.
V. Методика получения разгружающих слепков.
VI. Методика получения компрессионных слепков.
VII. Методика получения дифференцированных слепков.
.
Содержание занятия
I. Существуют два способа изготовления индивидуальной ложки – прямой (метод ЦИТО), при котором врач изготавливает ложку без участия зубного техника, непосредственно во рту пациента из пластинки базисного воска. И непрямой (лабораторный), при котором ложка изготавливается по анатомическому слепку, полученному при помощи оттискных масс снятому стандартной ложкой. В последнее время индивидуальные восковые ложки практически не используются. Это вызвано появлением новых оттискных материалов, которые обладают недостаточной адгезией к воску, и в то же самое время имеют лучшие качества для точного отображения микрорельефа протезного ложа. Кроме того, изготовление жестких индивидуальных ложек исключает деформирование последних в полости рта во время получения оттиска.
Ложки изготавливаются в зуботехнической лаборатории на гипсовых анатомических моделях из быстротвердеющей пластмассы “Карбопласт”, «Протокрил – М», «Редонт», специально выпускаемой промышленностью для этих целей. Для этого на модели химическим карандашом четко очерчивают границы ложки, которые должны доходить до пассивно – подвижной слизистой оболочки. Затем на изолированную лаком поверхность наносят равномерным слоем подготовленную пластмассу, формируя ложку и ручку для выведения и удержания её в процессе доформирования краев ложки врачом. После затвердения пластмассы ложку снимают с модели и обрабатывают фрезами, следя за соответствием её краёв, обозначенным на моделях границам и сохраняя толщину в 1,5 мм для создания объёмности.
Для получения более качественной индивидуальной ложки необходимо:
на гипсовой модели, полученной по анатомическому оттиску, очертить границы индивидуальной ложки. Затем разогреть пластинку базисного воска и обжимать ее по модели. Чтобы воск не прилипал к гипсу, модель следует покрыть лаком. Излишки воска обрезать по очерченным границам и модель загипсовать в кювету для замена воска быстро твердеющей пластмассой.
Затем в клинике припасовывают ложки в полости рта с использованием функциональных проб по Гербсту. Суть данной методики заключается в том, что при введении индивидуальной ложки в полость рта больному предлагают производить различные движения языком, губами, глотательные движения и т.д. уточняя её границы. В значительной степени объем припасовки ложки зависит от границ базиса будущего протеза, что обусловлено условиями для фиксации и стабилизации полных съёмных протезов.
На нижней челюсти граница базиса будущего протеза с вестибулярной стороны должна доходить до нейтральной зоны, обходя анатомические образования: уздечки и боковые складки, перекрывать в позадиальвеолярной зоне нижнечелюстной бугорок. С оральной стороны должна проходить по внутренней косой линии, перекрывать позадиальвеолярную область и подъязычное пространство от первого резца до первого моляра нижней челюсти, также обходя анатомические образования.
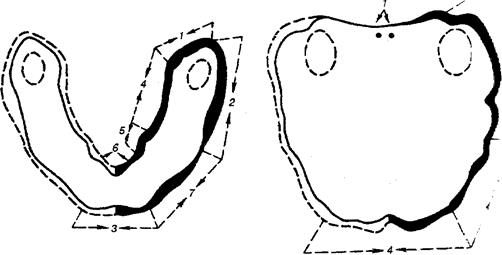
Рис. 12. Участки коррекции слепочной ложки при помощи функциональных проб на нижней челюсти; б - на верхней челюсти.
Функциональные пробы во время припасовывания ложки необходимо проводить при полузакрытом рте с уменьшенной амплитудой движений
II. Ложка накладывается на нижнюю челюсть, проверяется её фиксация и припасовываются её края с учетом функциональных проб Гербста (рис. ).
1 ПРОБА: Глотание и широкое открывание рта.
Если ложка поднимается сзади при открывании рта нужно укоротить её край с вестибулярной стороны от нижнечелюстного бугорка до места расположения первого моляра; если поднимается впереди – то она укорачивается с вестибулярной стороны от клыка до клыка. Если ложка сбрасывается при глотании, необходимо укоротить её край позади нижнечелюстного бугорка с внутренней стороны до челюстно-подъязычной линии.
2 ПРОБА: Проведение кончиком языка по красной кайме губ.
Если ложка поднимается, то край её укорачивается вдоль челюстно-подъязычной линии (внутренней косой линии)
3 ПРОБА: Дотрагивание кончиком языка до щеки при полузакрытом рте.
Ложку укорачивают с внутренней стороны в области премоляров.
4 ПРОБА: Вытягивание языка по направлению к кончику носа.
Исправление выполняют в области уздечки языка, вдоль расположения передних зубов.
5 ПРОБА: Вытягивание губ вперед.
Если ложка поднимается нужно укоротить её наружный край между клыками.
Граница базиса протеза на верхней челюсти проходит с вестибулярной стороны вдоль нейтральной зоны, обходя уздечки и слизистые тяжи, а сзади, перекрывая верхнечелюстные бугры и слепые отверстия на 1-2мм, проходит по линии “А”. Ложка также накладывается на челюсть, проверяется её фиксация, а затем пациента также просят производить различные функциональные движения (рис. 12 б).
1 ПРОБА: Проглатывание.
В случае опрокидывания ложки обрабатывается задняя поверхность по линии “А”.
2 ПРОБА: Широкое открывание рта.
Нарушение фиксации ложки вызвано удлинением её границ в позадимолярной области снаружи.
3 ПРОБА: Всасывание щек.
Границы ложки подрезаются в области боковых слизистых тяжей.
4 ПРОБА: Вытягивание губ.
Выявляет удлинение границ ложки с вестибулярной стороны в области уздечки.
III. Припасовка индивидуальной ложки, преследует создание должных условий для функциональной присасываемости протеза. Критерием в оценке качества данного мероприятия будет фиксация ложки на челюсти при разговоре, ограниченном открывании рта, проглатывании слюны.
Для уточнения границ базиса протеза, а также для формирования объёмности краев, существуют методики, так называемого, доформирования бортов ложки. Для этого используется термопластические массы и полоски базисного воска В первом случае разогретую в горячей воде массу «Ванштейна» в виде валика приклеивают к краям ложки, так чтобы он не удлинял краев ложки, а утолщал их. После этого массу разогревают, повторно, вводят в полость рта, накладывают на челюсть и равномерно пальцами рук пригоняют к челюсти и повторно проводят функциональные пробы, соответственно челюсти, на которой манипулируют. После остывания и затвердения массы осторожно выводят ложку из полости рта, ощутив лёгкое присасывание ложки. Для уточняющего оттиска ранее использовались кристаллизующиеся оттискные материалы (гипс, «Репин»). Для этих же целей в настоящее время используются силиконовые массы пролонгированного действия. Отличие заключается в том, что эти оттискные материалы твердеют при смешивании с катализатором, сохраняя в течение определенного отрезка времени свои пластичные свойства. Масса замешивается в определенной пропорции с отвердителем наносится на поверхность индивидуальной ложки в остальном эта методика не несёт отличий от предложенных ранее.
Особенности строения слизистой оболочки полости рта и подслизистого слоя протезного поля у каждого больного учитывается при выборе оттискного материала, метода снятия оттиска, методика получения которого должна обусловить дифференцированное распределения давления на отдельные участки подлежащей ткани.
Исследование перед протезированием всех тканей протезного поля и окружающих его тканей и правильная их оценка позволяет также выбрать методику снятия оттиска, наметить план ортопедического лечения и определить его прогноз в каждом случае.
При получении оттисков с беззубой челюсти нео
Дата добавления: 2016-07-27; просмотров: 19744;











