Характеристика плевры.
Плевра висцеральная, или легочная, pleura pulmonalis, покрывает само легкое и настолько плотно срастается с веществом легкого, что не может быть снята без нарушения целости ткани; она заходит в борозды легкого и таким образом отделяет доли легкого друг от друга. На острых краях легких встречаются ворсинкообразные выпячивания плевры. Охватывая легкое со всех сторон, легочная плевра на корне легкого непосредственно продолжается в париетальную плевру.
Пристеночная плевра, pleura parietalis, представляет собой наружный листок серозного мешка легких. Своей наружной поверхностью пристеночная плевра срастается со стенками грудной полости, а внутренней – обращена непосредственно к висцеральной плевре. Внутренняя поверхность плевры покрыта мезотелием. Небольшое количество серозной жидкости уменьшает трение между двумя плевральными листками, висцеральным и париетальным, во время дыхательных движений.
Плевра играет важнейшую роль в процессах транссудации (выведения) и резорбции (всасывания), нормальные соотношения между которыми резко нарушаются при болезненных процессах в органах грудной полости.
При макроскопической однородности и сходной гистологической структуре париетальная и висцеральная плевры выполняют различную функцию, что связано, очевидно, с их различным эмбриональным происхождением. Висцеральная плевра выполняет главным образом функцию выведения. Париетальная плевра, в реберном отделе которой имеются специфические аппараты всасывания из серозных полостей и преобладают лимфатические сосуды над кровеносными, осуществляет функцию резорбции.
Щелевидное пространство между прилегающими друг к другу париетальным и висцеральным листками носит название плевральной полости, cavitas pleuralis.
В состоянии покоя она содержит 1–2 мл жидкости, которая капиллярным слоем разделяет соприкасающиеся поверхности плевральных листков. Благодаря этой жидкости происходит сцепление двух поверхностей, находящихся под действием противоположных сил: инспираторного растяжения грудной клетки и эластической тяги легочной ткани. У здорового человека плевральная полость макроскопически невидима.
В тех местах, где легочные края не совпадают с плевральными границами, остаются свободные пространства (ограниченные двумя париетальными листками плевры) – синусы плевры, recessus pleuralis. Наиболее обширное - ребернодиафрагмальное пространство, recessus costodiaphragmaticus, между диафрагмой и грудной клеткой. Другое меньшее – реберно-средостенное, recessus costomediastinalis, (имеется у переднего края левого легкого на протяжении сердечной вырезки), а также дафрагмально-средостенное, recessus phrenicomediastinalis. Плевральные синусы – это запасные пространства плевральной полости, могут являться местом скопления жидкости при плеврите.
Средостение, mediastinum
Средостение, mediastinum, представляет собой комплекс органов, расположенных между правым и левым плевральными мешками. Спереди средостение ограничено грудиной, сзади – грудным отделом позвоночного столба, с боков – правой и левой медиастинальными плеврами. Вверху границей средостения является верхняя апертура грудной клетки, внизу – диафрагма.
Анатомически средостение подразделяют на верхнее и нижнее, располагающиеся по обе стороны от условной горизонтальной плоскости, проведенной от места соединения рукоятки грудины с ее телом, спереди до межпозвоночного хряща между телами IV и V грудных позвонко, сзади. К верхнему средостению относят вилочковую железу, трахею, пищевод, лимфоузлы, а также соответствующие части кровеносных сосудов и нервов (дуга аорты с отходящими от нее сосудами, верхняя полая вена, легочные вены, диафрагмальные нервы). Нижнее средостение, в свою очередь, по отношению к перикарду подразделяют на переднее, среднее и заднее. К переднему средостению относятся органы, располагающиеся между телом грудины и передней стенкой перикарда (внутригрудные артерии и вены, лимфатические узлы). Заднее средостение содержит органы, расположенные между задней стенкой перикарда спереди и грудным отделом позвоночника сзади (пищевод, нисходящая аорта, блуждающий нерв, грудной проток, лимфатические узлы, нижняя полая вена). Среднее средостение содержит сердце, покрытое перикардом, внутриперикардиальные части кровеносных сосудов, главные бронхи, а также ближайшие артерии, вены и лимфатические узлы.
В клинической практике средостение делят на переднее, mediastinum anterior, и заднее, mediastinum posterior. Границей служит фронтальная плоскость, условно проведенная через корни легких и трахею (иногда в этом месте от бифуркации трахеи к диафрагме идет соединительнотканная перегородка – легочная связка, ligamentum pulmonale, в результате чего воспалительные процессы не переходят из одного отдела средостения в другой).

В переднем средостении располагается сердце с перикардом и начальными отделами выходящих и впадающих в сердце крупных сосудов, вилочковая железа или заменяющий ее у взрослого комок жира. Здесь проходят также диафрагмальные нервы, диафрагмально-перикардиальные артерии и вены, внутренние грудные артерии и вены, а также группы лимфатических узлов (окологрудинные, средостенные и верхние диафрагмальные).
К органам заднего средостения относятся пищевод, грудная аорта, грудной лимфатический проток, непарная и полунепарная вены, блуждающие и внутренностные нервы, симпатические стволы и лимфатические узлы, которых особенно много в области бифуркации трахеи (трахеобронхиальные), а также задние средостенные и предпозвоночные.
|
|


|
|
|

|
|
|
|
|



|
|



Рис. 1.40. Схема средостения.
3. Мочевыделительная система, systema uropoetica
Мочевыделительная система состоит из почек и мочевыводящих путей, которые в свою очередь делятся на:
1. внутрипочечные: собирательные трубочки, сосочковые протоки, малые чашки (8-9), большие чашки (2-3), лоханка.
2. внепочечные: мочеточник, мочевой пузырь, мочеиспускательный канал.
Органы данной системы выполняют функцию выделения в окружающую среду соединений, образующихся в результате обмена веществ, которые не могут подвергаться дальнейшим превращениям. Конечные продукты в основном удаляются в виде водных растворов солей, щелочей, органических веществ. Органы мочевыделительной системы осуществляют сложный механизм фильтрации и реабсорбции крови, более 1700 л в сутки.
основные этапы Развития
Филогенез
Простейшие многоклеточные организмы, например, губки лишены специальных выделительных органов, продукты обмена выделяются через поры – диффузное выделение.
У низших червей органы выделения – пронефридии; это разветвленные трубочки, открывающиеся порами на поверхности тела.
У кольчатых червей, которые имеют вторичную полость, целом имеются метанефридии – метамерные образования, открывающиеся воронкообразно расширенным концом в целом, а другим – на поверхность кожи. Метанефридии являются прототипом органов выделения позвоночных. Главный мочевыделительный орган – почка, в ходе эволюции позвоночных животных проходит 3 стадии развития, и как повторение этого развития в онтогенезе у человека, закладываются и сменяют друг друга 3 генерации почки.
Онтогенез
Почка развивается из среднего зародышевого листка мезодермы, из ее сегментарных ножек – нефротомов.
1.Предпочка, pronephros, – закладывается в конце второй недели, функционирует 40-50 часов.
Развивается из передних 8-10 сегментарных ножек мезодермы в виде извитых трубочек, пронефридий. Функционирует в период эмбриогенеза у низших позвоночных, личинки рыб и амфибий, отсутствует у высших позвоночных и человека.
2.Первичная почка, mesonephros, – с конца третьей недели. Развивается из 25 сегментарных ножек мезодермы и действует у взрослых животных класса рыб и амфибий. Эта вторая стадия развития почки у высших позвоночных и человека временно действует в зародышевой стадии жизни. Состоит из метанефрий – канальцы растут к мезонефральному протоку и вступают с ним в сообщение. Навстречу им из аорты отходят сосуды, образующие капиллярные клубочки. Канальцы слепым концом обрастают клубочки, образуя почечное тельце. Первичная почка, или вольфово тело, утрачивает связь с целомом, но сообщение с клоакой сохраняется.
3.Окончательная почка, metanephros, – развивается со второго месяца, а с третьего месяца берет на себя функции постоянной почки. Это та почка, которая развивается и действует как мочевыделительный орган у взрослых рептилий, птиц, млекопитающих и человека на протяжении всей жизни. Она закладывается у зародыша на втором месяце, но окончательное развитие заканчивается лишь после рождения ребенка. Функционировать начинает со второй половины эмбрионального периода. Образуется из 2 источников – мезонефрального вольфового протока; и нефрогенной ткани. Из вольфового протока в дальнейшем развивается мочевыводящие пути, мочеточник, почечные лоханки, почечные чашки, сосочковые канальцы и собирательные трубочки. Развитие мочевого пузыря и мочеиспускательного канала связано с преобразованием клоаки. Клоака зародыша – расширение задней кишки эктодермального происхождения, представляющее собой общий приемник мочи, кала и половых продуктов. В месте, где в клоаку открывается Вольфов проток, стенка клоаки образует вырост – аллантоис. Уроректальная складка делит полость клоаки на передний и задний отделы. Задний отдел превращается в прямую кишку, а передний – в мочевой пузырь и мочеполовой синус, который превращается в мочеполовые выводящие пути – мочеиспускательный канал и преддверие влагалища. В дальнейшем из аллантоиса идет развитие мочевого пузыря. На задней стенке мочевого пузыря, где впадает Вольфов проток, эпителий развивается из мезодермы – это треугольник мочевого пузыря. Из нефрогенной ткани дифференцируются мочевые канальцы почки – эти канальцы называются нефронами. Закладка постоянной почки происходит на уровне последних поясничных и верхних крестцовых сегментов, в малом тазу, но к третьему месяцу она поднимается.
Возрастные особенности: у новорожденных и детей до двух лет почка имеет дольчатое строение и бугристую поверхность, а у взрослых ее поверхность гладкая. Рост почек в основном происходит на первом году жизни; до полового созревания размеры почек увеличиваются за счет коркового вещества. Почечные лоханки у новорожденных широкие, ампуловидные. Мочеточники новорожденных имеют извилистый ход. Мочевой пузырь у новорожденных имеет веретенообразную форму, у детей первых лет жизни - грушевидную, в период 8-12 лет яйцевидную. В возрасте 1-3 лет дно мочевого пузыря расположено на уровне верхнего края лобкового симфиза, в дальнейшем происходит его опущение. В старческом возрасте мышечные волокна органов мочевыделительной системы теряют свою эластичность.
Методы исследования мочевыделительной системы: цистоскопия, уродинамика, УЗИ, КТ, ЯМР, урография, сцинтиграфия, лабораторные методы.
Почка, ren, nephros
1) Функция:является главным парным органом выделительной системы. Помимо основной функции-мочеобразования, обеспечивает :
· поддержание гомеостаза:, поддержание рН и ионно-солевого состава крови, регуляция содержания азотсодержащих веществ;
· регуляция кровяного давления, синтез и выделение ренин-ангиотензивного гормона, каллекреин-кинина;
· эритропоэтическая, синтез эритропоэтина;
· синтез БАВ, простагландина;
2) Источник развития:почка развивается из среднего зародышевого листка, нефротомов в виде трех сменяющих друг друга закладок: предпочка, передняя или головная почка, pronephros, состоящей из 5-8 канальцев, существующие 50 часов. Выводной проток предпочки сохраняется для дальнейшей генерации. Затем идет первичная почка, туловищная или средняя почка, mesonephros, состоящая из 25-30 извитых канальцев, образующих почечное тельце.
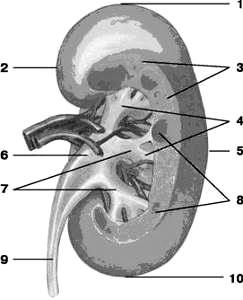
Рис. 1.41. Почка, вид сзади.
1 – верхний конецe, xtremitas superior ; 2 – медиальный край, margo medialis; 3 – корковое вещество почки, cortex renis; 4 – малые почечные чашечки, calyces renales minores; 5 – латеральный край, margo lateralis; 6 – почечная лоханка, pelvis renalis; 7 – большие почечные чашки, calyces renales majores; 8 – мозговое вещество почки, пирамиды, medulla renis (pyramides renales); 9 – мочеточник, ureter; 10 – нижний конец, extremitas inferior.
Появляется первичный проток почки, Вольфов проток. Находится в составе мочеполовой складки, plica urogenitalis. Функционирует до двух месяцев у эмбриона. На смену ей приходит окончательная почка, постоянная или тазовая почка, metanephros. Тут происходит формирование коркового и мозгового вещества, почечной лоханки, чашек, мочевых трубок. В процессе развития почки происходит ее восхождение в поясничную область.
3) Топография.Обе почки расположены в поясничной области в забрюшинном пространстве. Проецируются на переднюю стенку живота: правая почка - r. epigastrica, r. umbilicalis, r. abdominalis lateralis dexter; левая- r. epigastrica, r. abdominalis lateralis sinister.Скелетотопически почки лежат по обе стороны от позвоночного столба на уровне XII грудного и I-II поясничных позвонков, причем, верхний конец левой почки достигает XI позвонка. XII ребро пересекает почки следующим образом: левая почка делится ребром на две примерно равные части, верхнюю и нижнюю, в то время как правая делится на две неравные части: одна треть лежит выше ребра, другие две трети – ниже. К правой почке прилежат правый напочечник, печень, двенадцатиперстная кишка, тощая кишка, правый изгиб ободочной кишки, flexura coli dexter.К левой почке прилежат левый надпочечник, селезенка, желудок, поджелудочная железа, тощая кишка, левый изгиб ободочной кишки, flexura coli sinister. Сзади обе почки находятся в мышечном ложе, образованном m. phrenicus, m. psoas major, m. quadratus lumborum, m.transversus abdominis.
4) Анатомическое строение.В почке выделяют: переднюю (более выпуклую) и заднюю (более плоскую) поверхности, facies anterior et posterior; верхний, extremitas superior, и нижний, extremitas inferior, концы. Выпуклый латеральный край, margo lateralis, почки обращен кнаружи, а вогнутый медиальный направлен к позвоночнику. В центре медиального края, margo medialis, находится небольшое углубление, через которое проходят сосуды, нервы и мочеточник. Это углубление называется воротами почки, hilum renales, а все образования, входящие в ворота и выходящие из них образуют почечну ножку, crus renis. Почечные ворота ведут в полость почки, sinus renalis.
Снаружи почка покрыта фиброзной оболочкой, capsula fibrosa, которая рыхло связана с паренхимой почки и легко отделяется от нее. Кнаружи от этой капсулы расположена жировая капсула, capsula adiposa, которая через ворота почки проникает в синус почки. На задней поверхности эта жировая капсула значительно толще. Кнаружи от жировой капсулы почку окружает почечная фасция. В ней различают передний и задний листки, которые соединены между собой сверху и по латеральному краю. Передние листки обоих почек срастаются, покрывая спереди почечные ножки, аорту и нижнюю полую вену. Задние листки прикрепляются к телам поясничных позвонков, участвуя в фиксации почек. ., Оба листка образуют для почек фасциальные мешки, открытые книзу.
Таким образом фиксация почки осуществляется: почечной фасцией; внутрибрюшным давлением; мышечным ложем; почечной ножкой; жировой капсулой, поясничным лордозом, связками (lig. hepatorenale, lig. hepatoduodenale.)
Дата добавления: 2016-07-22; просмотров: 3161;











