БОЛЕЗНИ СОСУДОВ И НЕРВОВ
ФЛЕБИТЫ
Phlebi tis
Флебит — воспаление вен без образования тромба. Если воспаление ограничивается околовенной рыхлой клетчаткой и адвентицией самого сосуда, то оно носит название нерифлебита (Periphlebitis). Поражение всей стенки вены с образованием в ней тромба называют тр омбофле-битом (Thrombophlebitis).
Тромбофлебит вены, сопровождающийся развитием воспалительного процесса в окружающей ее (межмышечной, межфасциальной) клетчатке, называют паратромбофлебитом.
Этиология. Наиболее частыми причинами воспаления вен являются ранения, а также неточное соблюдение правил асептики и техники операций на венах: недостаточная дезинфекция операционного поля и стерилизация хирургического инструментария для кровопускания; прокол вены в одном и том же месте; работа тупыми инструментами, беспокойство животных во время внутривенных инъекций и вливаний, попадание раздражающих веществ (хлоралгидрата, хлористого кальция, скипидара, трипанблау и др.) в периваскулярную клетчатку или на интиму вены; слишком быстрое введение и очень высокая концентрация растворов для внутривенных вливаний.
Кроме того, флебиты возникают вследствие перехода воспалительного процесса с окружающих тканей на вены и переноса инфицированного тромба током крови при гнойных эндометритах, омфалофлебитах у новорожденных, общем заражении крови с образованием метастазов и прогрессирующей гнойно-гнилостной инфекции. Тромбофлебитом могут поражаться как крупные, так и мелкие вены с тончайшими их разветвлениями. Из крупных вен наиболее частым местом развития тромбофлебита являются яремная вена, подкожная вена голени, внутренняя срамная вена и plexus pampiniformis.
Соответственно этиологическим моментам различают травматическое, послеоперационное, токсическое и инфекционное воспаление вен, а по клиническому течению — гнойнее и негнойное, острое и хроническое.
Патогенез. Важнейшие причины развития тромбофлебита, острое воспаление вены, повреждение интимы, изменение химизма и тока крови, а также ослабление организма. Наличие в крови токсинов или бактерий, даже в большом количестве, не вызывает тромбофлебита, если отсутствуют отмеченные предрасполагающие причины. Тромбы могут образоваться в венах независимо от инфекции; однако последняя всегда способствует развитию тромбофлебита, если нарушена целость эндотелия или имеются воспалительные изменения в вене.
Развивающийся при тромбофлебите отек тесно связан с функциональными нарушениями нервной системы. Раздражение рецепторов воспалившейся тромбозированной вены вызывает рефлекторно сокращение всех здоровых вен данной области, вследствие чего повышается давление в капиллярах и венах и усиливается фильтрация кровяной плазмы в окружающую ткань. Кроме того, раздражение рецепторов пораженной вены вызывает рефлекторный спазм артериол и артерий, вследствие чего пульсация спазмированных артериол уменьшается. Всасывание тканевой жидкости тоже замедляется, так как пульсация артериол является одним из важнейших факторов, активизирующих продвижение тканевой жидкости и лимфы. Таким образом, механизм образования отека при острых формах тромбофлебита сводится к рефлекторному нарушению иннервации стенок артериол и вен (Гринштейн), что дает основание считать отек, наблюдаемый при тромбофлебите, ангио-невротическим.
Микробы могут попадать в стенку вены из крови, внешней среды и с окружающих тканей. Тонкая стенка вены легко повреждается инфекцией и становится для нее проходимой (И. Г. Руфанов); поэтому воспаление, начавшись с околовенной клетчатки, нередко заканчивается поражением интимы и развитием типичного гнойного тромбофлебита. Пока в вене образуется гнойный очаг, прилегающие к нему центральный и периферический участки сосуда тромбируются асептическим тромбом. «Венозный тромб почти никогда не ограничивается одним только стволом или раненым местом; он обыкновенно распространяется, и иногда на большое пространство, в боковые ветки» (Пирогов).
Инфекция, проникая по vasa vasorum и периваскулярным лимфатическим сосудам (В. Н. Шевкуненко), может вызвать тромбофлебит на большом протяжении. В местах гнойной инфильтрации образуются мелкие абсцессы, которые ликвидируются силами больного организма или, что бывает чаще, возникают более крупные гнойники, так называемые перифлебические абсцессы, вскрывающиеся самостоятельно или при операции. Инфицированный тромб превращается в гноевидную грязно-серую массу, а соответствующий участок вены — в гнойный туннель с наружным свищевым отверстием. Если появляются множественные перифлебитические абсцессы, то они обычно располагаются вблизи клапанов вены. Мелкие кусочки гнойно размягченного тромба иногда отмываются током крови и вызывают эмболию легочной и других артерий.
Патолого-анатомические изменения. При асептическом остром перифлебите околососудистая рыхлая клетчатка и адвентиция вены пропитаны серозным экссудатом; при хроническом течении обнаруживают развитие соединительной ткани в адвентиции, tunica media, вдоль vasa vasorum, утолщение и уплотнение стенки вены и уменьшение ее просвета.
При гнойном тромбофлебите стенка вены инфильтрирована лейкоцитами, vasa vasorum расширены и заполнены множеством лейкоцитов. Некротические очаги содержат колоссальное количество бактерий. Стенка вены утолщена, просвет ее расширен. Красный тромб, обтурировавший вену, размягчен, желтоватого или грязно-бурого цвета. Внутренняя стенка вены на месте расположения тромба гиперемирована и шероховата. В стенке вены находят милиарные абсцессы, изъязвления и нередко перфорацию, а в периваскулярной клетчатке — отечность, гнойную инфильтрацию и перифлебитические абсцессы. Иногда вена подвергается на значительном протяжении некрозу, а окружающая ее клетчатка — гнойному расплавлению (гнойный паратромбофлебит — параваскулярная флегмона).
Клинические признаки. Острый перифлебит определяют по утолщению и уплотнению вены и некоторому замедлению оттока крови. Если сдавить центральный участок вены пальцем, то произойдет расширение периферического ее участка непосредственно над местом поражения. Пальпация по ходу вены болезненна. Ясно выражен воспалительный отек подкожной клетчатки в области расположения вены.
При хроническом перифлебите пораженная вена прощупывается в виде плотного тяжа. Воспалительный отек и болезненность при пальпации пораженной вены отсутствуют. Давление пальцем на центральный конец вены влечет за собой расширение ее периферического конца, которое быстро исчезает после прекращения давления на центральный.
При гнойном тромбофлебите вена в области расположения тромба напряжена, утолщена и болезненна на ощупь. Если сдавить центральный участок вены, то здоровый периферический конец ее не наполняется кровью. В области вены имеется диффузный отек, более плотный, чем обычный воспалительный отек; ямка при давлении пальцем образуется па нем труднее. На месте прокола вены обычно имеется свищ, из которого выделяется кровянистый гной. Иногда по ходу вены, в области расположения клапанов, образуется несколько перифлебитических абсцессов на гнойной инфильтрированной сосудистой стенке. Гнойные тромбофлебиты вызывают резкое нарушение общего состояния животного — повышение температуры, общую депрессию, потерю аппетита, ограничение движений. При гнойном тромбофлебите яремной вены у лошади наблюдается сильная венозная гиперемия слизистой носа, рта и конъюнктивы, отек головы и затруднение жевания.
Распознавание флебитов и тромбофлебитов не встречает затруднений, так как все воспалительные изменения возникают по ходу вены и, как правило, после механических повреждений. Метастатические тромбофлебиты встречаются редко. Они наблюдаются при гнойном воспалении пупочных вен у новорожденных и при пуерперальных септических эндометритах. Ошибки в постановке диагноза возможны при поражении глубоких вен, недоступных для непосредственного исследования. В таких случаях наиболее достоверным признаком является защитная реакция со стороны животного при пальпации по ходу вен, расположенных к центру от гнойного очага, и нарушение активных движений, особенно хорошо заметное при поражении вен конечностей. Если поражены крупные вены, то в результате затрудненного оттока крови наблюдается отек, а иногда, вследствие всасывания бактерий и токсинов,— высокая лихорадка.
Исходы тромбофлебитов различны. При негнойных тромбофлебитах тромб рассасывается и просвет вены восстанавливается, или тромб превращается в соединительно-тканный рубец, а вена облитерируется, или же тромб прорастает сосудами и просвет вены, а следовательно, и циркуляция крови частично восстанавливаются.
Рассасывание тромба происходит следующим путем. Форменные элементы крови и фибрин распадаются и превращаются в крошковатую массу, которая под действием протеолитических ферментов погибших лейкоцитов размягчается, а затем частью всасывается через стенку сосуда, а частью уносится током крови. Частицы распадающегося тромба при молекулярном разрушении его настолько малы, что, поступая в кровь небольшими порциями, не причиняют вреда животному.
Гнойные тромбофлебиты, развившиеся в результате внедрения в ткани слабовирулентных гноеродных бактерий, при хорошей общей сопротивляемости больного животного могут закончиться индурацией стенок вены и полным ее запустением. В этих случаях обширных очагов некроза не бывает. Милиарные абсцессы подвергаются рассасыванию. Тромб прорастает клетками интимы и фибробластами, а затем превращается в рубец, а стенки вены прорастают фиброзной соединительной тканью. Однако чаще происходит гнойное размягчение тромба с образованием свищей и некроз вены. При отсутствии рациональной помощи животные могут погибнуть от метастатической пневмонии, сепсиса или кровотечения.
Прогноз — благоприятный при негнойных флебитах и тромбофлебитах, осторожный при гнойных перифлебитах, тромбофлебитах и парафлебитах.
Лечение.Вольному животному предоставляют полный покой. В области инфицированного очага смазывают кожу 5%-ным спиртовым раствором иода после выстригания шерсти.
Наиболее эффективным способом лечения негнойных тромбофлебитов является гирудотерапия, т. е. лечение пиявками Действующим началом является фермент гирудин, вырабатываемый слюнными железками вокруг ротовых отверстий пиявок. Перед употреблением пиявок выбривают в области пораженной вены кожу и смачивают ее 10%-ным водным раствором сахара, чтобы пиявки лучше присосались. Кожу не дезинфицируют, так как пиявки теряют свою активность. Берут обычные медицинские пиявки и прикладывают их попарно по сторонам вены, на расстоянии 4—6 см между парами. При тромбофлебите яремной вены у лошади мы накладываем попарно 10 пиявок. Каждая пиявка отсасывает 10—15 г крови, а затем самостоятельно отпадает. Возникающее при этом капельное кровотечение никакого лечения не требует, так как оно останавливается самостоятельно. Если кровотечение продолжается долго, то его останавливают, прижимая ватный тампон, смоченный полуторахлористым железом. Повторную гирудотерапию проводят через 2 суток, если она необходима. Места уколов, по указанным выше соображениям, не дезинфицируют; однако инфекция на месте приложения пиявок обычно не развивается.
После применения пиявок свертываемость крови резко снижается, так как гирудин уничтожает фибринфермент, не изменяя фибриногена. Установлено также, что гирудин растворяет сгусток фибрина, уменьшает спазм вен ираздражение окончаний симпатического нерва, повышает бактерицидпость крови (опыты на собаках) и биологическую активность клеток ретикуло-эндотелиальной системы. Терапевтический эффект лечения пиявками выражается клинически уменьшением припухлости и болезненности, снижением местной и общей температуры и восстановлением циркуляции крови в вене по мере рассасывания тромба. При лечении пиявками никогда не наблюдается легочной эмболии.
При гнойных перифлебитах показано вскрытие абсцессов; при гнойных тромбофлебитах и паратромбофлебитах — резекция вены
Не следует допускать втирания разрешающих и раздражающих мазей, массажа, так как эти мероприятия могут вызвать отрывы кусочков тромба и эмболию. Равным образом, нельзя зондировать вскрытые перифлебитические абсцессы, так как такое исследование связано с огромным риском повреждения инфильтрированной стенки вены и последующим обильным кровотечением.
Профилактикатромбофлебитов состоит в бережном обращении с венами при операциях и проведении мероприятий против раневой инфекции.
ЛИМФАНГОИТ
Lymphangoitis
Воспаление лимфатических сосудов называют лимфангоитом.
В зависимости от характера патологоанатомических изменений в лимфатических сосудах различают: простой лимфангоит (Lympharigoilis simplex), гнойный (LymphangoiLis purulenta) и флегмонозный (Lymphangoitis phlegmonosa).
Этиология.Лимфангоиты развиваются, когда патогенные микробы и продукты их жизнедеятельности попадают в лимфатические сосуды и вызывают в них те или иные изменения.
Возбудителями лимфангоитов обычно являются гноеродные микробы, чаще стрептококки, а у лошадей, кроме того, Cryptococcus farcimiuosus— возбудитель энзоотического лимфангоита.
 Патогенез. Поражение лимфатических сосудов часто сопутствует прогрессирующей гноеродной инфекции. Распространяясь по лимфатическим путям, инфекция вызывает ответную реакцию в лимфатических сосудах или регионарных лимфатических узлах. Чем тяжелее инфекция, тем сильнее выражены изменения в сосудистых стенках, особенно в местах расположения клапанов, где создаются благоприятные условия для задержки агглютинированных микробов, отторгнувшихся эндотелиальных клеток и выпадающих из лимфы нитей фибрина. Глубокое поражение лимфатических сосудов способствует проникновению бактерий и токсинов в периваскулярную клетчатку и развитию перилимфангоита или абсцессов по ходу поврежденных сосудов. При наличии вирулентной инфекции воспалительный гнойный инфильтрат распространяется на окружающую сосуды рыхлую клетчатку и вызывает гнойное расплавление ее — флегмонозную форму лимфангоита.
Патогенез. Поражение лимфатических сосудов часто сопутствует прогрессирующей гноеродной инфекции. Распространяясь по лимфатическим путям, инфекция вызывает ответную реакцию в лимфатических сосудах или регионарных лимфатических узлах. Чем тяжелее инфекция, тем сильнее выражены изменения в сосудистых стенках, особенно в местах расположения клапанов, где создаются благоприятные условия для задержки агглютинированных микробов, отторгнувшихся эндотелиальных клеток и выпадающих из лимфы нитей фибрина. Глубокое поражение лимфатических сосудов способствует проникновению бактерий и токсинов в периваскулярную клетчатку и развитию перилимфангоита или абсцессов по ходу поврежденных сосудов. При наличии вирулентной инфекции воспалительный гнойный инфильтрат распространяется на окружающую сосуды рыхлую клетчатку и вызывает гнойное расплавление ее — флегмонозную форму лимфангоита.
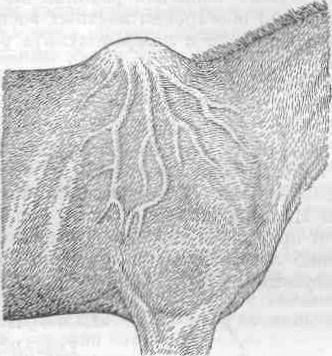
Рис. 56. Лимфангоит в области бедра и голени у лошади.
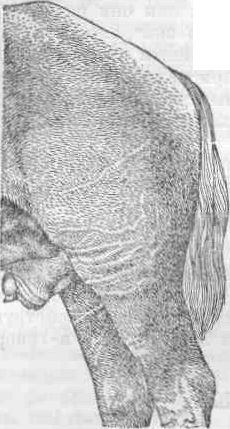
Рис. 57. Лимфангоит в области холки.
Патолого-анатомические изменения. При простом лимфангоите находят: серозный отек и мелкоклеточную инфильтрацию сосудистой стенки, набухание и отторжение эндотелия, сгустки лимфы в просвете сосудов.
При гнойном лимфангоите наблюдаются серозный отек и сегментоядерный инфильтрат, гной в просвете сосудов или гнойное воспаление сосудистой стенки и экстраваскулярные абсцессы.
Стенки сосудов утолщены, просвет их расширен. При хроническом лимфангоите обнаруживают реактивное разрастание соединительной ткани в сосудистой стенки, резкое сужение просвета, облитерацию одних сосудов и значительное расширение других.
Клинические признаки. Поверхностно расположенные пораженные лимфатические сосуды отчетливо выступают над уровнем кожи и потому хорошо заметны при осмотре. Нередко можно наблюдать несколько лимфатических тяжей, направляющихся от первичного гнойного очага к регионарным лимфатическим узлам. Эти тяжи плотны на ощупь, имеют у лошади толщину карандаша от записной книжки и слегка болезненны при давлении. На непигментированной коже можно обнаружить вдоль лимфатических тяжей красные полосы.
При гнойном лимфангоите лимфатические сосуды выступают еще больше над уровнем кожи. Пальпация их вызывает защитную реакцию со стороны животного. По ходу пораженных сосудов находят ограниченные болезненные инфильтраты, которые в дальнейшем ведут к образованию абсцессов (абсцедирующий лимфангоит). Абсцессы располагаются близко или на значительном расстоянии один от др.гого. Распознавание этих абсцессов не вызывает никаких затруднений, так как они дают флюктуацию при пальпации. При гнойном лимфангоите находят в большинстве случаев увеличенными в объеме и болезненными при пальпации регионарные лимфатические узлы.
Образование абсцессов по ходу лимфатических сосудов наблюдается всегда при энзоотическом лимфашонте.
Изменения в общем состоянии больного животного зависят от основного заболевания.
Диагноз.Распознавание лимфангоита встречает затруднения только при поражении глубоких лимфатических сосудов, так как они недоступны для исследования и не так многочисленны, как сосуды поверхностные, расположенные в подкожной рыхлой клетчатке. Единственным признаком их поражения служит защитная реакция животного при пальпации вдоль сосудов, при наличии обострения местных воспалительных явлений, незначительного диффузного отека и лимфонодулита регионарных лимфатических узлов (см. ниже).
Лечение.Необходимо устранить всасывание бактерий и токсинов из первичного воспалительного очага: вскрыть раневые карманы, удалить задержавшийся гной, ввести дренажи и наложить всасывающую перевязку. Животному должен быть предоставлен полный покой. При лимфангоите конечности целесообразно наложить шинную повязку.
Для лечения собственно лимфангоита применяют тепловые процедуры: лампы Минина, солюкс с синим фильтром или согревающие компрессы. Не следует применять массажа и втирания мазей, так как они способствуют разрушению лимфатических тромбов, обострению лимфангоита и генерализации инфекции.
ЛИМФОНОДУЛИТЫ
Lympkonodiilitis
Воспаление лимфатических узлов носит название лимфонодулита.
Лимфатические узлы являются образованиями, выполняющими огромную защитную роль в борьбе организма с инфекцией. Они задерживают, фагоцитируют и переваривают микробов и нейтрализуют их токсины. При прогрессирующей инфекции поражаются прежде всего лимфатические узлы, в которые поступает лимфа из септического очага.
По клиническим признакам различают: простой, серозный лимфонодулит (Lymphonodulitis serosa), гнойный (Lymphonodulitis purulenta), флегмонозный (Lymphonodulitis phlegmonosa), острый и хронический лимфонодулиты.
Этиология.Лимфонодулиты возникают по тем же причинам, что и лимфангоиты. Они являются обычными спутниками флегмон, гнойных дерматитов, открытых инфицированных повреждений. Кроме того, лимфонодулиты могут развиваться в результате гематогенной инфекции. Метастатические лимфонодулиты встречаются при сепсисе с метастазами и некоторых инфекционных заболеваниях (мыт, сап). Иногда причины неизвестны. В. А. Африкантов наблюдал гнойные лимфонодулиты предлопаточных, перипроктальных и перианальных лимфатических узлов у табунных лошадей в весенне-летний период, во время массового нападения клещей и максимального развития гемоспоридиозных заболеваний. Молодняк в возрасте от одного до двух лет поражался чаще, чем взрослые лошади. Иногда гнойные лимфонодулиты осложнялись сепсисом с мзтастазами в легких, печени и почках. В нагноившихся лимфатических узлах были обнаружены стрептококки, стафилококки или диплококки. Автор полагает, что клещи, нарушая целость кожи, способствуют внедрению инфекции.
Патогенез. Бактерии, попавшие в лимфатические пути из инфицированного очага, могут быть обнаружены в регионарных лимфатических узлах уже через несколько минут. В результате инфекции, действия токсинов наступает пролиферация эндотелиальных клеток, выстилающих синусы. Слабовирулентные бактерии фагоцитируются, быстро уничтожаются и резорбируются. Вирулентные микробы остаются в лимфатических синусах на более длительное время и вызывают в них воспалительную реакцию, выражающуюся гиперемией сосудов, эмиграцией лейкоцитов и появлением фибринозного экссудата. Вследствие расстройства кровообращения наступают застойные явления и точечные кровоизлияния.
Повторное попадание микробов в лимфатические узлы влечет за собой настолько сильное повреждение их, что они уже не в состоянии выполнять защитную функцию. Фолликулы и синусы узлов инфильтрированы сегментоядерными лейкоцитами. Эндотелиальные клетки синусов подвергаются перерождению и отторгаются. Клетки паренхимы узлов набухают, теряют свои контуры и распадаются. Появляются участки некроза и очаги гнойного размягчения. Инфекция распространяется за пределы лимфатического узла и вызывает воспалительную реакцию в окружающей его ткани или в процессе вовлекаются другие лимфатические узлы.
Патолого-анатомические изменения. При серозном лимфонодулите лимфатический узел отечен, гиперемирован, увеличен в объеме. На поверхности разреза отечная паренхима сильно выступает и имеет серо-красные и темно-красные очаги (кровоизлияния). Соединительно-тканные прослойки утолщены; они образуют как бы тяжи, расположенные в глубине узла. При гнойном остром лимфонодулите паренхима лимфатического узла содержит на разрезе желтовато-серые точки и имеет более мягкую консистенцию, что указывает на гнойное расплавление ткани и образование абсцесса. Рыхлая соединительная ткань, окружающая узел, воспалена, серозно отечна.
Хронические лимфонодулиты характеризуются атрофией железистой ткани и разращением интерстициальной соединительной ткани, что ведет к утолщению трабекул и капсулы, уплотнению и сморщиванию узлов.
Клинические признаки. У лошадей наиболее часто поражаются лимфатические узлы: подчелюстные, предлопаточные, шейные, поверхностные и глубокие паховые, ретрофарингеальные и надколенной складки, а у коров—лимфатические узлы вымени. Серозный острый лимфонодулит сопровождается быстрым развитием припухлости и болезненностью лимфатического узла при пальпации. При поверхностном положении лимфатического узла можно обнаружить, что он увеличен в объеме, но сохранил свою железистую консистенцию, бугристость, дольчатость и подвижность. Эта форма лимфонодулита встречается наиболее часто. В большинстве случаев лимфатический узел постепенно, по мере затихания воспалительного процесса в первичном инфицированном очаге, приходит в нормальное состояние; иногда острая форма заболевания узла переходит в хроническую. При обострении инфекции из серозного лимфонодулита развивается гнойный.
Хронические лимфонодулиты. Лимфатические узлы превращаются в шаровидные или бугристые образования. Они имеют плотную консистенцию, мало или совершенно неподвижны и в большинстве случаев безболезненны при пальпации. Хронические гнойные лимфонодулиты содержат инкапсулированные абсцессы. Хроническое воспаление лимфатических узлов развивается также в результате специфической инфекции — ботриомикоза и сапа у лошадей, актиномикоза, туберкулеза и паратуберкулеза у коров, стрептотрихоза у собак.
 Гнойные лимфонодулиты. При гнойных лимфонодулитах обнаруживают нерезко ограниченную, болезненную, иногда явно флюктуирующую припухлость. Покрывающая ее кожа и рыхлая клетчатка отечны. Местная температура повышена. Животное лихорадит, угнетено, вяло ест корм. В дальнейшем воспалительный отек кожи и подкожной рыхлой клетчатки увеличивается, распространяясь на соседние области. Если имеется поверхностный лимфонодулит, то абсцесс в лимфатическом узле вскрывается самостоятельно, после чего остается свищ. Глубокие гнойные лимфонодулиты обычно осложняются флегмоной.
Гнойные лимфонодулиты. При гнойных лимфонодулитах обнаруживают нерезко ограниченную, болезненную, иногда явно флюктуирующую припухлость. Покрывающая ее кожа и рыхлая клетчатка отечны. Местная температура повышена. Животное лихорадит, угнетено, вяло ест корм. В дальнейшем воспалительный отек кожи и подкожной рыхлой клетчатки увеличивается, распространяясь на соседние области. Если имеется поверхностный лимфонодулит, то абсцесс в лимфатическом узле вскрывается самостоятельно, после чего остается свищ. Глубокие гнойные лимфонодулиты обычно осложняются флегмоной.
Флегмонозные лимфонодулиты развиваются, когда гной расплавляет капсулу пораженных узлов и изливается в окружающую межмышечную рыхлую клетчатку. Инфекция последней вызывает горячую диффузную припухлость, крайне болезненную при пальпации. Она быстро распространяется на окружающие ткани, особенно книзу от воспалившегося лимфатического узла. Животное угнетено, отказывается от корма. Общая температурная реакция достигает у лошади 40,5°. Глубокое залегание пораженного лимфатического узла, при отсутствии видимых повреждений кожи, служит иногда источником диагностических ошибок.
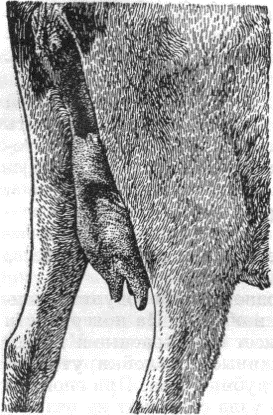
Рис. 58.Лимфонодулит надвыменного лимфатического узла у коровы (Хирургическая клиника МВА).
В Казани мной была оперирована лошадь с лимфонодулофлегмоной левого предлопаточного лимфатического узла. Врач, подозревая карбункулезную форму антракса, направил животное в клинику заразных болезней. Отек в области указанного узла распространился быстро на подгрудок, левое плечо и предплечье. Лошадь с величайшим трудом выносила вперед больную конечность при движении. Операция вскрытия лимфонодулярной флегмоны быстро разрешила все сомнения.
Флегмонозные лимфонодулиты наиболее опасны: они могут вызвать гнойный тромбофлебит и смерть животного от сепсиса.
Прогноззависит от основного заболевания. Лимфонодулиты, так же как и лимфангоиты, служат критерием состояния раны, степени инфекции. При прогрессирующей гнойной инфекции нередко наблюдаются случаи множественного поражения лимфатических узлов. Например, гнойно-фолликулярное воспаление губ у собак вызывает гнойные лимфонодулиты подчелюстных и всех шейных лимфатических узлов. Множественные гнойные лимфонодулиты встречаются также у лошадей при мыте. Отсюда становится очевидной необходимость исследования не только регионарных лимфатических узлов, но и всей лимфатической системы организма в целом.
Лечениедолжно быть направлено прежде всего на обезвреживание источника инфекции (см. лимфангоиты). Для ускорения рассасывания серозных лимфонодулитов применяют теплооблучение лампами соллюкс, Минина, согревающие компрессы или парафиновые марлевые аппликации, а также рентгенотерапию и новокаиновый блок по Вишневскому.
При гнойном лимфонодулите удаляют гной посредством разреза, как только обнаружена флюктуация.
При флегмонозных лимфонодулитах делают широкий разрез, удаляют омертвевшие ткани и экстирпируют нагноившиеся узлы.
Дата добавления: 2016-06-05; просмотров: 2877;











