Общая характеристика, этиология и патогенез аритмий
Аритмии(от греч. а – не, rhytmos – теку, ритм) – типовая форма патологии сердца, характеризующаяся нарушением частоты и периодичности генерации импульсов возбуждения и (или) последовательности возбуждения предсердий и желудочков.
Возникновение аритмий чаще всего ассоциируется с наличием органического заболевания сердца различной этиологии – ишемией, воспалением, дегенеративными изменениями, токсическим поражением. Однако их регистрируют также у лиц с практически здоровым сердцем, у которых с помощью современных методов исследования не выявляют какой-либо патологии. Установлено, что возникновение аритмий учащается параллельно увеличению возраста пациентов. В связи с этим в общей популяции определяется наличие взаимосвязи между распространённостью ИБС и частотой нарушений ритма сердца. Наиболее часто аритмии сердца наблюдаются при коронарной недостаточности. Так, в остром периоде инфаркта миокарда аритмии регистрируются у 95-100% пациентов.
Этиология. Аритмии являются следствием нарушения автоматизма, возбудимости и проводимости миокарда, или их комбинаций. Основными причинами аритмий являются:
- патология, приводящая к повреждению миокарда (ИБС, пороки сердца, ревматизм, миокардиты, кардиомиопатии, механическая травма, опухоли и др.);
- функциональные нарушения нейрогуморальной регуляции сердца (стресс, неврозы, дисфункция вегетативной нервной системы и др.);
- врождённые аномалии и особенности проводящей системы сердца (например, наличие дополнительных проводящих путей);
- нарушения водно-электролитного баланса и КОС.
- гормональные нарушения (эндокринные заболевания, изменение гормонального статуса при физиологических и патологических состояниях);
- токсическое повреждение миокарда (алкоголь, никотин и др.), в том числе обусловленное действием лекарственных средств (например, антиаритмические лекарственные средства потенциально способны вызвать нарушение ритма из-за изменения ионного гомеостаза миокарда).
Патогенез.Согласно современным представлениям, в основе возникновения аритмий лежат нарушения образования или проведения импульса (ПД). Однако чаще всего аритмии возникают при участии обоих механизмов (рис. 31).
Нарушения образования импульса.Нарушение образования импульса может быть обусловлено нарушением автоматизма и повышением возбудимости кардиомиоцитов (рис. 33).

Рисунок 33. Патогенез сердечных аритмий
Автоматизм (автоматия)– способность кардиомиоцитов спонтанно генерировать ПД. Способностью к автоматизму обладают все атипичные кардиомиоциты (клетки проводящей системы сердца), но не обладают рабочие кардиомиоциты (клетки сократительного миокарда).
Возбудимость – свойство клеток возбудимых тканей воспринимать действие раздражителя и реагировать на него реакцией возбуждения. Возбудимость сердечной мышцы выражается в способности генерировать ПД в ответ на раздражение.
В норме автоматизм проявляет только синоатриальный узел (СА-узел, узел Киса-Флека), являющийся номотопным (т.е. нормально расположенным) водителем ритма. Частота генерации импульсов клетками СА-узла в покое у взрослого человека составляет 60-90 в мин. СА-узел называется истинным водителем ритма, или пейсмекером 1-го порядка (от англ. pacemaker – водитель ритма). Остальные структуры проводящей системы сердца (атриовентрикулярный узел, пучок Гиса, ножки пучка Гиса, волокна Пуркинье), также способны спонтанно генерировать импульсы, однако собственная частота разрядов клеток этих отделов мала. Она тем ниже, чем дальше от пейсмекера 1-го порядка расположены клетки (градиент автоматии). Благодаря этому в нормальных условиях ПД в этих клетках проводящей системы сердца возникает в результате прихода возбуждения от более часто разряжающихся верхних отделов (клетки СА-узла), и их собственный автоматизм «не успевает» проявиться.
Таким образом, нижележащие структуры проводящей системы сердца проявляют автоматизм лишь при нарушении поступления импульсов от СА-узла, и поэтому называются латентными (скрытыми, потенциальными) водителями ритма.
Изменения нормального автоматизма.Как известно, в основе процесса автоматизма лежит медленная спонтанная диастолическая деполяризация(рис. 34), постепенно уменьшающая мембранный потенциал до критического уровня (порог возбуждения), с которого начинается быстрая деполяризация мембраны (фаза 0 потенциала действия).
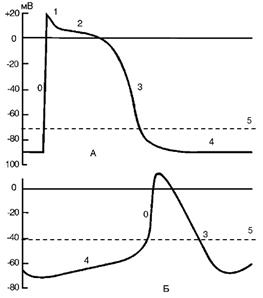
Рисунок 34. Потенциал действия: А – рабочий (типичный) кардиомиоцит; Б – клетка синоатриального узла (атипичный кардиомиоцит): 0 – фаза быстрой деполяризации; 1 – фаза ранней быстрой реполяризации; 2 – фаза медленной реполяризации (фаза «плато»); 3 – фаза быстрой реполяризации; 4 – фаза потенциала покоя; 5 – порог возбуждения.
Изменения нормального автоматизма сердца приводят к возникновению синусовых аритмий. На продолжительность спонтанной диастолической деполяризации и, следовательно, частоту генерации импульсов клетками СА-узла оказывают влияние следующие факторы:
– скорость спонтанной диастолической деполяризации.При её возрастании порог возбуждения достигается быстрее и происходит учащение синусового ритма (тахикардия). Замедление спонтанной диастолической деполяризации, ведёт к замедлению синусового ритма (брадикардия);
– величина потенциала покоя клеток СА-узла. Если величина потенциала покоя становится более отрицательной (например, в результате гиперполяризации мембраны при действии АХ), требуется больше времени для достижения порога возбуждения (при условии, что скорость спонтанной диастолической деполяризации остаётся неизменной), возникает брадикардия. Если потенциал покоя клеток СА-узла становится менее отрицательным, соответственно требуется меньше времени для достижения порога возбуждения, развивается тахикардия;
– величина порога возбуждения. Более отрицательное значение величины порога возбуждения клеток СА-узла способствует учащению синусового ритма, а менее отрицательное значение – урежению синусового ритма. Возможны и различные комбинации трёх основных электрофизиологических механизмов, регулирующих автоматизм СА-узла.
Аномальный автоматизм. В норме ритм сердечных сокращений задают клетки СА-узла – истинные водители ритма (пейсмекеры 1-го порядка). Все остальные клетки проводящей системы сердца разряжаются, как и рабочий миокард, под действием распространяющегося возбуждения. Потенциал действия в них возникает под влиянием токов от возбуждённых участков миокарда до того, как в результате их собственной медленной спонтанной диастолической деполяризации их мембранный потенциал достигнет порога возбуждения.
Аномальный автоматизм– это появление пейсмекерной активности в клетках сердца, не являющихся в норме водителями сердечного ритма (т.е. они становятся водителями ритма сердца вместо клеток СА-узла).
Если по той или иной причине возбуждение СА-узла не возникает либо не может перейти на предсердие вследствие нарушения проводимости, роль водителя ритма берёт на себя атриовентрикулярный узел (АВ-узел, узел Ашоффа-Тавара) – пейсмекер 2-го порядка (частота генерации импульсов 40-60 в мин). Если проведение возбуждения от предсердий к желудочкам полностью нарушено, то желудочки сокращаются в ритме пейсмекера 3-го порядка (частота генерации импульсов менее 40 в мин), расположенного в проводящей системе желудочков.
СА-узел называют номотопным (нормально расположенным) водителем ритма, а очаги возбуждения в остальных отделах проводящей системы сердца – гетеротопными (ненормально расположенными). Эктопический водитель ритма – источник сердечных импульсов, расположенный в любом месте миокарда помимо СА-узла.
Сокращение сердца, вызванное импульсом из гетеротопного очага возбуждения, называют замещающим, а последовательность сокращений – замещающим ритмом. Такие ритмы выполняют защитную функцию, поддерживая относительно высокую ЧСС при выраженном замедлении импульсации из СА-узла.
Гетеротопные очаги возбуждения могут определять ЧСС в случае, если их скорость генерации импульсов (соответственно, частота) будет больше, чем у СА-узла. Например, на фоне высокой концентрации КА может усиливаться автоматизм клеток нижележащих отделов проводящей системы сердца, и если частота их деполяризации оказывается больше частоты генерации импульсов клетками СА-узла, это приводит к появлению эктопического ритма (например, экстрасистолия). Такие эктопические ритмы могут возникать при ишемии миокарда, гипоксии, при электролитных нарушениях и т.д. При поражении миокарда (например, ишемии и др.) рабочие кардиомиоциты могут приобретать патологическую способность к автоматизму. Если скорость спонтанной диастолической деполяризации таких кардиомиоцитов превышает частоту генерации импульсов клетками СА-узла, то эти клетки устанавливают собственную частоту сокращений сердца, становясь эктопическим водителем ритма.
Повышение возбудимостикардиомиоцитов наиболее часто обусловливает возникновение аритмий по механизму триггерной активности (наведённой, пусковой, от англ. trigger – спусковой крючок). Электрофизиологической основой триггерной активности (триггерного автоматизма) являются ранние и поздние постдеполяризации (рис. 35).
 Ранняя постдеполяризация– это преждевременная деполяризация кардиомиоцитов, которая появляется в фазу реполяризации, когда потенциал мембраны ещё не достиг величины потенциала покоя(рис. 35). Условиями возникновения ранних постдеполяризаций являются: удлинение фазы реполяризации потенциала действия и брадикардия.
Ранняя постдеполяризация– это преждевременная деполяризация кардиомиоцитов, которая появляется в фазу реполяризации, когда потенциал мембраны ещё не достиг величины потенциала покоя(рис. 35). Условиями возникновения ранних постдеполяризаций являются: удлинение фазы реполяризации потенциала действия и брадикардия.
Рисунок 35. Потенциал действия: триггерная активность.
При замедлении реполяризации и соответственно увеличении общей продолжительности потенциала действия может возникнуть преждевременная спонтанная деполяризация в тот момент, когда процесс реполяризации ещё не завершился. При уменьшении частоты основного ритма сердца (брадикардии) происходит постепенное возрастание амплитуды ранних надпороговых колебаний мембранного потенциала, что при достижении величины порога возбуждения может вызывать образование нового потенциала действия ещё до завершения исходного.
Этот преждевременный потенциал действия рассматривается как триггерный (наведённый), поскольку он обязан своим возникновением ранней постдеполяризации, исходящей от основного потенциала действия. В свою очередь, второй (наведённый) потенциал действия за счёт своей ранней постдеполяризации может вызвать третий, тоже триггерный потенциал действия и т.д.
Если источник триггерной активности находится в желудочках, то может развиться желудочковая экстрасистолия или полиморфная (пароксизмальная) желудочковая тахикардия (желудочковая тахикардия типа «пируэт» – torsade de pointes). Электрокардиографическая картина полиморфной желудочковой тахикардии представлена на рисунке 36 – желудочковые комплексы как бы «вьются» вокруг изоэлектрической оси (здесь и далее ЭКГ приведены во II-м стандартном отведении, скорость записи 25 мм/с).
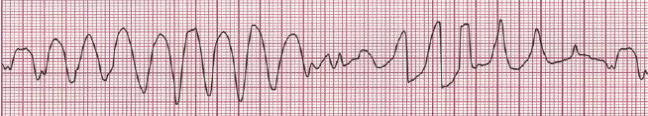
Рисунок 36. Полиморфная желудочковая тахикардия (torsade de pointes).
Возникновению ранних постдеполяризаций способствуют гиперкатехоламинемия, гипокалиемия, ацидоз, ишемия.
Поздняя постдеполяризация– это преждевременная деполяризация кардиомиоцитов, которая появляется сразу после завершения фазы реполяризации, т.е. когда электрический заряд мембраны соответствует потенциалу покоя (рис. 35).
Подпороговые колебания мембранного потенциала, которые в норме могут присутствовать, но никогда себя не проявляют, при патологических состояниях, сопровождающихся увеличением внутриклеточной концентрации Са2+ в кардиомиоцитах, могут возрастать по амплитуде, достигая порога возбуждения (рис. 34). Повышение внутриклеточной концентрации Са2+ вызывает активацию неселективных ионных каналов, обеспечивающих усиленное поступление катионов (главным образом Na+) из внеклеточной среды в кардиомиоцит. В результате отрицательный заряд внутренней поверхности мембраны уменьшается, достигая величины порога возбуждения, вследствие чего возникает серия преждевременных потенциалов действия. Поздние постдеполяризации могут возникать при инфаркте миокарда, под действием сердечных гликозидов, КА.
Нарушения проведения импульса. Проводимость – способность кардиомиоцитов проводить импульсы возбуждения. Существует три основных типа нарушений проводимости: замедление или блокада проведения; повторный вход импульса (механизм re-entry); сверхнормальное проведение.
Замедление или блокада проведения импульса.Распространение импульса возбуждения блокируется, если он достигает участка миокарда, неспособного к возбуждению. Чаще всего проведение импульса нарушается, если он достигает кардиомиоцитов, находящихся в рефрактерной фазе. В этом случае говорят о функциональной блокаде. Распространение следующего импульса возбуждения при этом может не нарушаться. Блокада, вызванная барьером в виде рубцовой ткани, замещающей кардиомиоциты, называется фиксированной блокадойпроведения импульса.
Причиной замедления проведения импульса возбуждения или его блокады нередко бывает снижение количества потенциалзависимых Na+-каналов клеток, которым в норме присуще свойство быстрой деполяризации (например, рабочие кардиомиоциты, волокна Пуркинье). Существует прямая зависимость между количеством фунциональноактивных потенциалзависимых Na+-каналов и величиной потенциала покоя. Так, при уменьшении мембранного потенциала покоя рабочего кардиомиоцита до уровня -50 мВ (в норме -90 мВ) инактивируется около половины всех Na+-каналов. В этом случае возбуждение и проведение импульса становятся невозможными (например, в зоне ишемии миокарда).
В определенных случаях даже при значительном уменьшении потенциала покоя проведение импульса возбуждения, правда, существенно замедленное, сохраняется. Такое проведение осуществляется «медленными» Са2+-каналами и «медленными» Na+-каналами, которые устойчивы к снижению потенциала покоя (рис. 37).
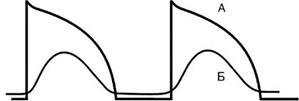
Рисунок 37. Влияние острой ишемии миокарда на потенциал действия рабочего (типичного) кардиомиоцита: А – нормальный потенциал действия; Б – «медленный» потенциал действия.
В рабочих кардиомиоцитах имеются только «быстрые» Na+-каналы, но в условиях ишемии миокарда одна половина этих каналов инактивируется, а другая половина может превратиться в аномальные «медленные» Na+-каналы. Таким образом, «быстрые» клетки превращаются в «медленные» кардиомиоциты, при прохождении через которые импульс возбуждения может замедлить свое распространение или блокироваться.
Повторный вход импульса (механизм re-entry).Этим термином обозначают явление, при котором электрический импульс, совершая движение по замкнутому кругу (петле, кольцу), возвращается к месту своего возникновения (circus movement). Различают macro re-entry(макрориентри)иmicro re-entry(микрориентри).При таком делении учитывают размеры круга (петли), в которой осуществляется повторный вход импульса.
В норме импульсы из СА-узла строго упорядоченно распространяются по сердцу, вызывая деполяризацию всех волокон миокарда, после чего затухают. Каждый участок миокарда и проводящей системы деполяризуются под действием одного импульса только один раз (в силу рефрактерности кардиомиоцитов).
Для развития механизма re-entryнеобходимы следующие условия:
- существование 2-х каналов проведения импульса, разделенных между собой функционально или анатомически;
- односторонняя блокада проведения импульса в одном из каналов;
- наличие потенциально замкнутой петли движения импульса (например, в местах разветвления волокон проводящей системы, зонах контактов окончаний волокон Пуркинье с кардиомиоцитами);
- замедление проведения импульса по цепи re-entry (замедление скорости проведения импульса, так что ни в одной точке петли волна возбуждения не встречается с зоной рефрактерности).
Соблюдение этих условий возможно в том случае, если соседние клетки миокарда будут различаться по скорости проведения импульсов и продолжительности рефрактерного периода (например, функционально гетерогенный участок при ишемии миокарда).
На рисунке 38 показано распространение волны возбуждения в норме. Импульс достигает точки «х» и далее следует по двум параллельным путям (α и β) в нижележащие отделы проводящей системы. Скорость проведения и рефрактерность путей α и β одинаковы, поэтому две волны возбуждения одновременно приходят в дистальный участок проводящей системы, где гасят друг друга (затухание импульса).

Рисунок 38. Проведение импульса в норме (конечные волокна Пуркинье).
На рисунке 39 показано, что происходит, если проведение импульса по одному из путей блокировано. В этом случае прохождение импульса возбуждения из верхних в нижние отделы проводящей системы возможно только по пути α (рис. 39А). Распространяясь, импульс может достигнуть конечной точки пути β («у»). Если проводимость дистальных отделов пути β тоже нарушена, то импульс продолжает распространяться в нижележащие участки. Однако иногда импульс способен проводиться по пути β ретроградно (вверх), и это явление – одно из обязательных условий реализации механизма re-entry (рис. 39Б).




Рисунок 39. Механизм повторного входа импульса (re-entry). Односторонняя блокада.
Нарушение, при котором импульс распространяется по проводящим путям только ретроградно, называют односторонней блокадой. Односторонняя блокада проведения импульса наблюдается в участках миокарда, где соседние клетки имеют разный рефрактерный период (например, при ишемии миокарда). Импульс, распространяющийся ретроградно по пути β, может вновь достигнуть точки «х». Если в этот момент путь α находится в фазе реполяризации, то повторная волна возбуждения затухает в точке «х» (рис. 39Б).
Если скорость ретроградного проведения импульса по пути β меньше, чем в норме, то в этом случае время, за которое повторная волна возбуждения проводится по пути β, достаточно для полной реполяризации пути α (рис. 40). Достигнув точки «х», импульс вновь активирует путь α, замыкая круг, по которому постоянно циркулирует волна возбуждения. Этот круг может существовать неопределенно долгое время, при этом каждое прохождение импульса активирует дистальные отделы проводящей системы, после чего волна возбуждения распространяется по всему миокарду, вызывая тахиаритмии.

Рисунок 40. Механизм повторного входа импульса (re-entry).
Замедление ретроградного проведения импульса
Таким образом, сущность механизма re-entryзаключается в том, что импульс повторно входит в участок миокарда или проводящей системы, что создаёт циркуляцию волны возбуждения.
Сверхнормальное проведение возникает в случае, если импульс возбуждения из СА-узла быстрее достигает желудочков по дополнительным путям предсердно-желудочкового проведения. К таким путям относятся: пучок Кента (правый и левый), Джеймса и некоторые другие. Правый пучок Кента соединяет правое предсердие с правой ножкой пучка Гиса, а левый пучок – левое предсердие с левой ножкой пучка Гиса. Пучок Джеймса соединяет предсердия с нижней частью АВ-узла. По этим дополнительным проводящим путям импульсы возбуждения из СА-узла достигают части желудочков раньше импульсов, которые идут обычным путём через АВ-узел. Это приводит к преждевременной активации части желудочков, другая их часть возбуждается позже импульсами, проходящими через АВ-узел. При этом происходит взаимное наложение проводимых импульсов возбуждения и возникает тахиаритмия (например, синдром Вольфа-Паркинсона-Уайта).
Дата добавления: 2021-12-14; просмотров: 552;











