Сестринский диагноз при повреждениях головного мозга
| Показатель | Вид повреждения головного мозга | ||
| Сотрясение | Ушиб | Сдавление | |
| Сознание | Кратковременная потеря в момент травмы (минуты) | Длительная потеря в момент травмы (часы) | Заторможено, затем, после «светлого промежутка», длительная потеря (часы, сутки) |
| Головная боль | Разлитая | Разлитая | Локальная |
| Зрачки | Равномерно сужены или расширены в зависимости от тяжести сотрясения | Равномерно сужены или расширены в зависимости от тяжести ушиба | Анизокория (расширение на стороне сдавления) |
| Пульс | Брадикардия,затем тахикардия | Брадикардия. затем тахикардия | Брадикардия |
| Нарушение речи | Нет | Сразу после травмы | Через несколько часов,суток после травмы |
| Парезы, параличи | Нет | Сразу после травмы | Спустя несколько часов, суток после травмы |
Алгоритм оказания неотложной помощи:
• Оценить состояние пострадавшего:
— если он в сознании: переложить по команде на носилки на спину, подложить под голову ватно-марлевый круг или подушку (приподнять голову на 10°) или использовать транспортную шину для головы (см. рис 2.7, цв. вклейка).
— если без сознания: проверить проходимость верхних дыхательных путей, а при необходимости восстановить, уложить в устойчивое боковое положение.
• Приложить холод к голове.
• Во время транспортировки контролировать состояние пациента (АД, пульс, ЧДД) каждые 10 мин.
• Госпитализировать в нейрохирургическое отделение.
Сестринский уход за пациентами с черепно-мозговой травмой
Все пациенты с ЧМТ, за исключением повреждений мягких тканей, госпитализируются в нейрохирургическое отделение, так как нуждаются в специализированном лечении.
Большая роль отводится консервативному лечению, в котором сестринский уход имеет первостепенное значение.
Медицинская сестра обеспечивает:
Соблюдение пациентом строгого, постельного режима от 10—14 дней до нескольких недель, месяцев (в зависимости от тяжести повреждения); удлинение физиологического сна, введение аминазина, димедрола по назначению врача.
Проведение дегидратационной терапии: введение гипертонических растворов (40 %-ной глюкозы, 10 %-ного натрия хлорида, 25 %-ного магния сульфата) и мочегонных препаратов (лазекс, манитол) под контролем диуреза. В последние годы для дегидратационной терапии используются гормоны и ганглиоблокаторы.
Подготовку пациента к люмбальной пункции: медсестра проводит индивидуальную беседу для снятия психоэмоционального напряжения; готовит операционное поле в поясничной области; накануне ставит очистительную клизму, а перед пункцией напоминает пациенту о необходимости опорожнить мочевой пузырь для профилактики пареза сфинктеров прямой кишки и мочевого пузыря. За 10—15 мин до процедуры вводит 5 % раствор эфедрина или 20 % раствор кофеина для профилактики гипотензии.
Профилактику вторичного инфицирования при открытых ЧМТ: введением антибиотиков, а при переломах основания черепа дополнительно ежедневной сменой турунд в наружных слуховых проходах или передних носовых ходах. Запрещается промывать полость носа и уха! Турунды вводятся путем легкой тампонады.
Симптоматическое лечение: введением анальгетиков при головной боли; амидопирина с анальгином при высокой температуре по назначению врача.
Инфузионную терапию: внутривенным введением комбинированных литических смесей, 20 % раствора оксибутирата натрия при тяжелых формах ЧМТ (ушиб головного мозга).
Уход за тяжелобольным: подача пузыря со льдом к голове в первые дни; кормление пациента (бессолевая диета с ограничением жидкости); гигиенические процедуры; уход за катетерами (подключичный, мочевой) и трахеостомой; профилактика пневмоний.
Постоянный контроль над состоянием пациента: измерение АД, пульса, ЧДД, температуры тела, водного баланса.
Сестринский уход за больными с ЧМТ в послеоперационном периоде
После трепанации черепа транспортировку из операционной, перемещение пациента на каталку, а затем в постель следует проводить осторожно. Один человек должен придерживать голову двумя руками.
Медицинская сестра по рекомендации врача обеспечивает положение в постели с учетом локализации проведенной операции. Если больной оперировался сидя (задняя черепная ямка), то полусидячее положение в течение 4—6 ч, затем — на боку, слегка повернув пациента на живот. После трепанации свода черепа — положение на спине или на боку, противоположном стороне операции.
Медицинская сестра постоянно ведет наблюдение за показаниями монитора, чтобы не пропустить остановку дыхания и сердца. Следит за состоянием зрачков и об изменениях докладывает врачу. После экстубации пациенту нужно дать глоток воды для определения возможности глотания. При одностороннем парезе глоточного нерва попросить пациента улыбнуться или оскалить зубы для определения стороны поражения, а проверку акта глотания проводить в положении на здоровом боку. До восстановления глотательного рефлекса сбалансированное питание проводится через назогаст- ральный зонд. При нарушении кашлевого рефлекса проводить санацию трахеобронхиального дерева с соблюдением правил асептики (раздельная санация одноразовым катетером).
После трепанации черепа накладываются многослойные асептические повязки, которые закрепляются бинтовой повязкой — «чепец». Медсестра постоянно наблюдает за повязкой, предупреждает ее намокание, своевременно обеспечивает инструментальную перевязку для профилактики вторичного инфицирования. Помните! Во время перевязки один помощник должен фиксировать голову пациента.
Медицинская сестра контролирует мочеиспускание, дефекацию, обеспечивает профилактику трофических расстройств, пневмонии и осуществляет гигиенические процедуры.
Лекция №22. СЕСТРИНСКИЙ ПРОЦЕСС ПРИ ОМЕРТВЕНИЯХ
Некроз — местная гибель клеток, тканей или органов в живом организме.
По причине:
• прямой (воздействие внешних агентов):
— механического (размозжение, раздавливание, раздробление),
— физико-химического (высокие или низкие температуры, радиация, химические вещества):
• непрямой (из-за нарушения питания).
Виды некрозов:
— сухой и влажный;
— гангрена;
— трофическая язва;
— свищ.
Сухой (коагуляционный) некроз — постепенное высыхание мертвых тканей с уменьшением их объема и образованием демаркационной линии (ожоги, отморожения).
Проблемы: уменьшение объема тканей, их высыхание, четкая демаркационная линия, отсутствие проблем, вызванных общей интоксикацией.
Местное лечение:
1-ый этап - предупреждение вторичного инфицирования и высушивание тканей: кожа вокруг некроза регулярно обрабатывается антисептиками; накладываются повязки с хлоргексидином, этиловым спиртом, борной кислотой; участок некроза подсушивается 5 % раствором перманганата калия или спиртовым раствором бриллиантового зеленого.
2-й этап – после формирования демаркационной линии, через 2—3 нед. - некрэктомия.
Общее лечение: лечение основного заболевания.
Для предупреждения вторичного инфицирования проводится антибактериальная терапия.
Влажный (колликвационный) некроз — развивается внезапно с увеличением объема и выраженными местными изменениями.
Проблемы: отек, увеличение объема, гиперемия, пузыри с серозным или геморрагическим содержимым, отсутствие демаркационной линии, общая интоксикация.
Лечение направлено на ликвидацию местных изменений и борьбу с общими проявлениями интоксикации.
Местное лечение на ранних стадиях проводится с целью перевести его в сухой. Для этого медсестра помогает врачу вскрыть карманы, затеки, использовать адекватные методы дренирования; делает частые перевязки с промыванием раны 3 %-ной перекисью водорода наложением влажно-высыхающих повязок с растворами антисептиков (хлоргексидин, фурацилин, борная кислота); выполняет лечебную иммобилизацию (лучшие гипсовые лонгеты).
Консервативной лечение проводится в течение 1—2 дней, затем необходима операция.
Гангрена — поражение целого органа или большей части его вследствие нарушения кровообращения.
Приоритетная проблема пациента: черный или серо-зеленый цвет, так как гемоглобин разлагается при контакте с воздухом. Остальные проблемы определяются типом течения заболевания: сухая или влажная гангрена. Ведущий метод лечения — хирургический.
Трофическая язва — дефект кожи, слизистой оболочки и глубоколежащих тканей с малой тенденцией к заживлению.
Патологические процессы, вызывающие образование язв:
— хронические расстройства крово- и лимфообращения;
— нарушение иннервации (травмы нервов, повреждения и заболевания спинного мозга);
— травмы механические и термические (ожоги, отморожения);
— нарушение обмена веществ (авитаминозы, сахарный диабет);
— злокачественные опухоли (рак) в стадии распада и др.
Приоритетные проблемы пациента: дефект кожи, слизистой оболочки круглой или овальной формы; вялые грануляции серо-коричневого цвета; серозное или серозно-гнойное отделяемое: неприятный запах; отечные, плотные края; пигментация кожи вокруг раны.
Потенциальные проблемы пациента: риск вторичного инфицирования, злокачественного перерождения язвы.
Местное лечение:
1-й этап — уничтожение инфекции. Для этого медсестра проводит ежедневные инструментальные перевязки; промывает поверхность язвы 3 % раствором перекиси водорода, затем накладывает влажные повязки с водными растворами антисептиков (борная кислота, хлоргексидин, фурацилин).
2-й этап — очищение язвы от некротических тканей: некрэктомии, протеолитические ферменты, сорбенты, физиотерапия. При лечении трофических язв не используются мазевые повязки!
3-й этап — закрыть дефект: самостоятельное заживление (влажно-высыхающие ежедневные повязки; дубящие вещества; гель актовегина, солкосерила, ируксола); аутодермопластика или иссечение язвы с пластикой местными тканями; окклюзионная терапия при венозных язвах (отвердевающая цинк-желатиновая повязка с пастой «Унна» на 1—2 мес.).
Медицинская сестра готовит пациентов к операциям на сосудах; оказывает помощь врачу в проведении антибактериальной терапии (эндолимфогенное и лимфотропное введение антибиотиков); выполняет назначения врача, направленные на улучшение кровообращения и стимуляцию регенеративных процессов; обеспечивает полноценное питание.
Свищ — патологический канал, выстланный эпителием или грануляциями и соединяющий орган, естественную или патологическую полость с внешней средой или органы (полости) между собой.
Классификация свищей:
По причине возникновения: врожденные, приобретенные, патологические (образуются самостоятельно при патологических процессах), искусственные (создаются оперативным путем — гастро-, тра- хео-, колостома и др.).
По строению ткани: эпителизированные (выстланы эпителием), гранулирующие (выстланы грануляциями), грубовидные (эпителий слизистой оболочки полого органа переходит на кожные покровы).
По характеру отделяемого: гнойные, слизистые, мочевые, желчные и др.
По отношению к внешней среде: наружные (свищевой ход соединяет орган или полость с внешней средой), внутренние (свищевой ход соединяет между собой органы или полости).
Участие медсестры в уходе за различными свищами и их лечении изложены в материалах, посвященных соответствующим заболеваниям.
Лекция №23. СЕСТРИНСКИЙ ПРОЦЕСС ПРИ НАРУШЕНИИ КРОВООБРАЩЕНИЯ
На 1-м – обследование больного, помощь врачу в проведении специальных исследований, уточнения диагноза.
Анамнез.
Жалобы: характер и локализацию боли, уточняя влияние различных факторов (положение конечности, температура воздуха, физическая нагрузка) на ее интенсивность, степень потери чувствительности, наличие отеков и мышечной слабости.
Визуальный осмотр симметричных участков конечностей включает:
— окраску кожи (бледность, мраморность, цианоз);
— выраженность венозного рисунка;
— мышечную гипотрофию;
— дистрофические изменения кожи (истончение, сухость, выпадение волос и др.);
— дистрофические изменения ногтевых пластинок (цвет, форма, ломкость).
Пальпация: наличие уплотнений; определить местную температуру участков кожи (тыльной поверхностью своей кисти); сравнить пульсацию артерий на симметричных участках конечностей.
Проведение специальных проб для оценки нарушения кровообращения: артериального и венозного. При проведении всех проб медсестра регистрирует время, контролирует положение конечности, накладывает жгут и пр.
Проведение специальных методов исследования: осциллография (регистрация пульсовых колебаний сосудистых стенок), реовазография (графическая регистрация кровенаполнения на исследуемом участке), термометрия (измерение кожной температуры электротермометром), ультразвуковая допплерография (графическая регистрация кровотока с помощью ультразвука), капилляроскопия (исследование капилляров ногтевого ложа под микроскопом) и др. Медсестра готовит пациентов к этим исследованиям, объясняя суть каждого из них.
2-й этап сестринского процесса — сестринская диагностика. Медсестра формулирует проблемы пациента:
Физиологические:
— боль, ее интенсивность с указанием локализации;
— отек;
— цвет кожи;
— дефект кожи;
— изменение местной температуры;
— нарушение пульсации артерий;
— выраженность венозного рисунка;
— гипотрофия мышц;
— перемежающаяся хромота.
Психологические:
— депрессия;
— дефицит общения;
— дефицит знаний о заболевании;
— страх перед операцией;
— страх возникновения боли;
— страх потери конечности (ампутация).
Социальные:
— дефицит самообслуживания;
— дефицит знаний о здоровом образе жизни;
— страх потери работы;
— страх инвалидизации.
На 3-м этапе сестринского процесса медсестра формулирует цели и составляет план сестринских вмешательств.
4-й этап сестринского процесса посвящен выполнению сестринских вмешательств.
На 5-м этапе сестринского процесса медсестра оценивает результат своих действий.
Сестринская помощь в лечении заболеваний сосудов нижних конечностей
Острая артериальная недостаточность (ОАН) — развивается внезапно из-за прекращения кровотока в артериях.
Причины возникновения: повреждение и сдавление магистрального сосуда, эмболия или тромбоз.
Приоритетные проблемы пациента; сильнейшая боль, резкая бледность кожи с синюшными пятнами («мраморность»), локальное снижение температуры кожи, нарушение чувствительности, ограничение активных движений, вынужденное положение конечности (нога, опущенная вниз).
Потенциальные проблемы: риск развития обширного некроза на пальцах стоп, пятке; параличи.
Алгоритм неотложной помощи при ОАН: транспортная иммобилизация, местно холод, ввод спазмолитиков, госпитализация.
В стационаре: в первые 6 ч - консервативное лечение. Для снятия боли - наркотические анальгетики.
Для предотвращения образования или рассасывания тромба - антикоагулянты; фибринолитические препараты (стрептокиназа, урокиназа).
Снятие спазма сосудов - спазмолитики и новокаиновые блокады.
Улучшение коллатерального кровообращения - вакуумные аппараты, физиотерапевтические процедуры.
Операции: радикальная операция (эмболэктомия, протезирование или шунтирование сосуда); паллиативная операция улучшает кровообращение (поясничная симпатэктомия); ампутация при развитии гангрены.
Особенности сестринского ухода за больным с ОАН: непрерывное сестринское наблюдение за пациентом, четкое выполнение назначений врача, создание положительной психоэмоциональной атмосферы.
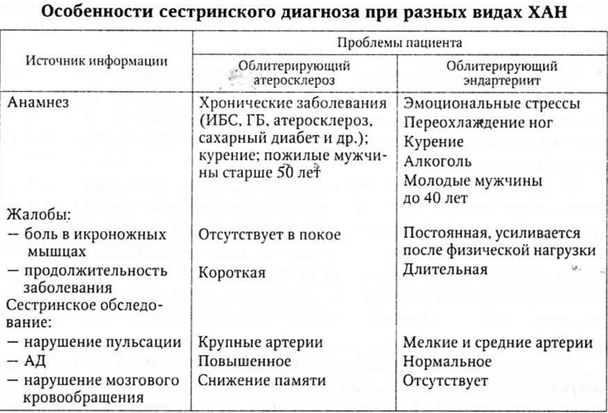
Хроническая артериальная недостаточность (ХАН) развивается постепенно вследствие сужения просвета артерий вплоть до полной их закупорки.
Причины: облитерирующий эндартериит и атеросклероз.
Приоритетная абсолютная проблема при этих заболеваниях: перемежающаяся хромота:
· боль в икроножных мышцах появляется:
· после 500 м ходьбы при I степени ХАН;
· после 200 м ходьбы при II степени;
· после 20—30 м ходьбы и в покое при III степени;
· а при IV степени — появляются очаги некроза.
Приоритетные проблемы: похолодание стоп, голеней, парастезии, гипотрофия мышц, уменьшение волосяного покрова, бледность кожи ног, деформация и ломкость ногтевых пластинок, трещины на подошве и в межпальцевых промежутках, некрозы на ногтевых фалангах стоп (чаще I пальца) и на пятках, ослабление или исчезновение пульсации на артериях нижних конечностей.
Больные с облитерирующими заболеваниями артерий лечатся амбулаторно.
Главные принципы: пожизненность, непрерывность, дифференцированный подход с учетом стадии заболевания, комплексность с использованием разных лечебных воздействий (диета, охранительный режим, ЛФК, фармакотерапия, ФТО и др.).
Амбулаторное лечение дополняется интенсивным периодическим лечением в стационаре или хирургическим вмешательством.
Для консервативного лечения применяется большое количество лекарственных препаратов: ангиопротекторы, улучшающие микроциркуляцию; средства, улучшающие метаболизм; антиоксиданты; спазмолитики; альфа-адреноблокаторы; производные декстрина и др. Действие их направлено на улучшение кровообращения. Подбор препаратов индивидуален.
Препаратом выбора является трентал (3 раза в день по 400 мг) курсами в течение 3—6 мес.
Пациенту по назначению врача следует длительно (иногда пожизненно) принимать малые дозы ацетилсалициловой кислоты (100—150 мг ежедневно или через день). Медсестра объясняет правила приема аспирина или тромбо-АСС: после еды, запивать большим количеством воды.
Взаимозависимыми действиями медсестры в лечении облитерирующих заболеваний артерий являются обеспечение и контроль физических методов воздействия: магнитотерапия, УФО крови, внутривенная лазеротерапия.
В беседах с пациентом медицинская сестра рекомендует системные меры профилактики:
— изменение образа жизни;
— отказ от курения, алкоголя;
— соблюдение антисклеротической диеты;
— регулярные прогулки;
— физические упражнения под контролем врача-специалиста;
— соблюдение гигиены ног.
Острая венозная недостаточность (ОВН) — возникает при нарушении проходимости глубоких вен, конечности.
Причины: острый тромбоз, тромбофлебит, повреждение магистральных, глубоких вен.
Приоритетные проблемы пациента: внезапные тупые, распирающие боли в конечностях, усиливающиеся при движении; прогрессирующий отек, синюшность кожных покровов, выбухание поверхностных вен.
Эти пациенты подлежат экстренной госпитализации в положении лежа.
Медицинская сестра должна приготовить постель с приподнятым ножным концом кровати под углом 15—20° или пораженная конечность помещается на шину Белера; обеспечивает локальную гипотермию, которая уменьшает боль и снижает проявления ОВН.
При необходимости пациенты готовятся к хирургическому лечению: перевязка магистральных вен, тромбэктомия, эндоваскулярные вмешательства. Консервативное лечение и особенности сестринского ухода после ОВН аналогичны таковым при варикозной болезни (ВБ).
Тромбофлебит — острое воспаление венозной стенки (флебит) с тромбозом и нарушением проходимости поверхностных вен нижних конечностей.
Причины: обменно-дистрофические процессы, тяжелые интоксикации, острые вирусные и инфекционные заболевания, злокачественные опухоли и др.
Приоритетные проблемы пациента: жгучие боли; плотные болезненные тяжи по ходу вен; яркая гиперемия кожи над пораженным сосудом в первые дни заболевания; затем кожные покровы — синюшные, коричневатые; пастозность и отек в нижней трети голени и области лодыжек; местное повышение температуры, увеличение паховых лимфоузлов; ограничение движений в конечности. Все вышеперечисленное обусловлено местными проявлениями заболевания.
Проблемы пациента, обусловленные общей реакцией организма, наблюдаются при инфекционном тромбофлебите: недомогание, озноб, субфебрильная температура, лейкоцитоз.
Большинство пациентов с тромбофлебитом поверхностных вен нижних конечностей лечится консервативно в амбулаторных условиях. Задачи лечебных мероприятий: предотвратить распространение процесса на глубокие вены; купировать воспаление; исключить рецидивы заболевания.
Поэтому медицинская сестра знакомит пациента с типовой схемой лечения заболевания и в соответствии с ней планирует сестринский уход. В индивидуальной беседе разъясняет пациенту необходимость соблюдения активного режима, чтобы обеспечить интенсивный кровоток в глубоких венах для профилактики образования в них тромба. Знакомит пациента с правилами использования эластической компрессии, необходимостью круглосуточного эластичного бинтования в первые 10—14 дней, затем медицинский компрессионный трикотаж в дневное время. Медсестра объясняет пациенту необходимость постановки пузырей со льдом на больную конечность в течение первых 3 сут для уменьшения боли и торможения процесса воспаления (5—6 раз в сутки по 30—40 мин). По назначению врача медсестра рекомендует: не менее 2 раз в день мест- но наносить гель (фастум, лиотон, тромбофоб) легкими круговыми движениями; первые 3 дня вводить диклофенак в/м 2 раза в день, а затем принимать его в виде таблеток или свечей, дополнительно используются таблетки венорутона.
Варикозная болезнь — стойкое, необратимое расширение и удлинение вен нижних конечностей.
Причины:
Первичные — неполноценность венозных клапанов, наследственная слабость венозных стенок, наличие мелких артериовенозных анастомозов и свищей.
Вторичные — гормональные, конституционные, токсико-инфекционные, эндокринные, тяжелая физическая работа, статическая нагрузка на конечности, сдавление вен малого таза при беременности, асците и др.
Приоритетные проблемы:
— выраженность венозного рисунка в положении стоя;
— чувство тяжести в ногах к концу дня;
— отеки голени и стопы при длительном стоянии;
— судороги в икроножных мышцах в ночное время;
— зуд;
— быстрое утомление;
— чувство распирания и боли в мышцах голени;
— выпадение волос;
— гиперпигментация кожи.
Приоритетные проблемы в последней стадии:
— быстро нарастающие отеки голени;
— тупые боли;
— индурация (уплотнение) подкожной клетчатки;
— лимфостаз;
— мучительный кожный зуд по ночам;
— мокнущая экзема;
— трофические язвы в нижней трети голени в области внутренней лодыжки.
Потенциальные проблемы: тромбофлебит, тромбоза глубоких вен, тромбоэмболии легочной артерии (ТЭЛА).
Консервативное лечение:
• компрессионный метод — бинтование эластичным бинтом и ношение медицинского компрессионного трикотажа (гольфы, чулки, колготки);
• лекарственную терапию:
— ангиопротекторы и венотонизирующие препараты (детралекс, троксевазин, анавенол, эскузан);
— антиагреганты (курантил, трентал, реополиглюкин);
— препараты, повышающие устойчивость тканей к кислороду (актовегин, солкосерил);
— местное использование мазей (гепариновая, троксевазиновая, индометациновая) и гелей (эссавен, лиотон, гинкор, троксевазин).
В амбулаторных условиях широко применяется флебосклерози- рующее лечение (склеро-, микросклеро-, эхосклеротерапия) ВБ. Для этого используются детергенты (тромбовар, сотрадекол, фиб- ровейн); гиперосмотические растворы (30—40 % салицилат натрия, 10—24 % хлорид натрия); коррозийные средства (варикоцид, вари- глобин). После сеанса склеротерапии необходима эластическая компрессия нижней конечности.
Хирургическое лечение (флебэктомия, коррекция клапанов при их несостоятельности) в комплексе с другими методами лечения ВБ дает возможность получить хорошие отдаленные результаты.
На всех этапах лечения ВБ рядом с пациентом находится медицинская сестра. Она помогает больному освоить технику бинтования эластичным бинтом, объясняет правила пользования компрессионным трикотажем (утром, не спуская ноги с постели).
В беседах с пациентом объясняет необходимость длительного медикаментозного лечения (годы, а иногда пожизненно) и регулярного контроля свертываемости крови.
Медсестра дает рекомендации по профилактике ВБ:
Рациональное питание, позволяющее контролировать массу тела. Диета — молочно-растительная с использованием продуктов, оказывающих послабляющий эффект (растительное масло, свекла, чернослив, инжир, бананы и др.). При приеме непрямых антикоагулянтов (фенилин, синкумар) необходимо исключить продукты, богатые витамином К (капуста, шпинат, печень, щавель, кофе и др.).
Соблюдение личной гигиены. Ежедневный гигиенический душ. При этом в течение 10—15 мин обливать каждую ногу теплой и прохладной водой попеременно. Не рекомендуется принимать горячие ванны, посещать баню, парную. Одежда должна быть просторной, комфортной. Обувь — удобная, на невысоком устойчивом каблуке.
Занятия физкультурой под наблюдением врача-специалиста, пешие прогулки.
Устранение факторов, ведущих к застою крови в нижних конечностях: ограничение физических напряжений, длительного стояния; своевременное лечение колитов, кашля, отказ от курения.
Сестринский уход за больным после флебэктомии включает: положение в постели с приподнятой оперированной конечностью (шина Белера); наблюдение за повязкой, внешним видом пациента (АД, пульс, ЧДД); наложение эластичного бинта и дозированная ходьба на костылях с 1-го дня; обеспечение асептики при перевязках; обеспечение ежедневного стула.
Пролежень — омертвение кожи, подкожной клетчатки и других тканей при длительном давлении на них в условиях нарушения микроциркуляции и иннервации.
Предрасполагающие факторы: сахарный диабет, кахексия, нейротрофические нарушения. Локализация пролежней: крестец, лопатки, затылок, пятки, задняя поверхность локтевых суставов, большие вертела.

Известно, что при использовании стандартных методов лечения пролежней процесс их заживления затягивается. Применение одноразовой кислородной системы обусловливает заживление в течение 2—3 дней.
Крестцовая кислородная система состоит из: белого винилового пакета с кислородным шлангом и клапаном давления; крепежного пояса; системы для увлажнения кислорода. Ее преимущества: полностью исключается возможность трансмиссивного инфицирования; проста в использовании (можно применять в домашних условиях); экономична (сокращает сроки лечения, расходы на препараты).
Пролежни образуются не только при длительном нахождении больного в постели, но могут возникать на слизистых оболочках пищевода, желудка (введение назогастрального зонда), на стенках трахеи (длительная интубация), на стенке кишки (дренаж в брюшной полости) и др. Для профилактики этих пролежней медсестра осуществляет правильный уход за дренажами, проводит своевременное их удаление.
Нарушение лимфообращения — нарушение оттока лимфы, чаще в нижних конечностях.
Причины: воспалительные заболевания (пиодермия, рожа, лимфаденит), трофические язвы, удаление лимфоузлов у онкологических больных. Все это нарушает отток лимфы, и возникает лимфедема, конечная стадия которой — фибредема (слоновость).
Приоритетные проблемы пациента при лимфедеме: плотный отек, тонкая, блестящая кожа.
В стадии фибредемы приоритетные проблемы пациента: резкое увеличение объема конечности, гиперкератоз, папилломатозные разрастания, участки кожи свисают в виде фартуков, язвы с обильной лимфореей.
Консервативное лечение включает лечение основного заболевания. Широко используются: ЛФК, массаж, санаторно-курортное лечение (грязи, сероводородные ванны). Для улучшения лимфообращения проводятся микрохирургические операции (анастомоз между лимфатическими сосудами и венами), а при слоновости - пластические операции.
Лекция №24. СЕСТРИНСКИЙ ПРОЦЕСС ПРИ НОВООБРАЗОВАНИЯХ
Онкология — это наука, изучающая опухоли.
1/5 случаев выявляется при диспансерных осмотрах.
Чрезвычайно велика роль медицинской сестры в ранней диагностике опухолей, которая тесно общается с пациентами и, обладая определенной «онкологической настороженностью» и знаниями вопроса, она имеет возможность своевременно направлять пациента к врачу для обследования и уточнения диагноза.
Медицинская сестра должна способствовать предупреждению заболеваемости раком, рекомендуя и разъясняя положительную роль здорового образа жизни и отрицательную роль вредных привычек.
Особенности онкологического процесса.
Опухоль — это патологический процесс, который сопровождается безудержным размножением атипичных клеток.
Развитие опухоли в организме:
— процесс возникает там, где он совершенно нежелателен;
— опухолевая ткань отличается от нормальных тканей атипичностью клеточного строения, которое меняется до неузнаваемости;
— раковая клетка ведет себя не так, как все ткани, функция ее не соответствует потребностям организма;
— находясь в организме, раковая клетка не подчиняется ему, живет за счет него, забирает все жизненные силы и энергию, что приводит к гибели организма;
— в здоровом организме не предусмотрено место для расположения опухоли, для своего существования она «отвоевывает» место и рост ее либо экспансивный (раздвигая окружающие ткани), либо инфильтрирующий (прорастая в окружающие ткани);
— сам онкологический процесс не останавливается.
Теории возникновения опухолей.
Вирусная теория (Л. Зильбер). Согласно положениям этой теории, вирус рака попадает в организм по типу того, как это делает вирус гриппа, и человек заболевает. Теория допускает, что вирус рака находится в каждом организме изначально, а заболевает не каждый, а только тот человек, который попал в неблагоприятные для себя условия жизни.
Теория раздражения (Р. Вирхов). Теория говорит о том, что опухоль возникает в тех тканях, которые чаще раздражаются и травмируются. Действительно, рак шейки матки бывает чаще, чем рак тела матки, а рак прямой кишки чаще, чем других отделов кишечника.
Теория зародышевых тканей (Д. Конгейм). По этой теории в процессе эмбрионального развития где-то образуется больше тканей, чем требуется для формирования организма, а потом из этих тканей и вырастает опухоль.
Теория химических канцерогенов (Фишер-Вазельс). Рост раковых клеток вызывают химические вещества, которые могут быть экзогенными (никотин, металлические яды, соединения асбеста и др.) и эндогенными (эстрадиол, фолликулин и др.).
Иммунологическая теория говорит, что слабый иммунитет не способен сдержать рост раковой клетки в организме и человек заболевает раком.
Классификация опухолей
Основное клиническое различие опухолей — это доброкачественные и злокачественные.
Доброкачественные опухоли: незначительное отклонение клеточного строения, экспансивный рост, имеет оболочку, рост медленный, размер большой, не изъязвляется, не рецидивирует, не метастазирует, возможно самоизлечение, не влияет на общее состояние, мешает больному весом, размерами, видом.
Злокачественные опухоли: полная атипичность, инфильтрирующий рост, не имеет оболочку, рост быстрый, большого размера достигает редко, поверхность изъязвляется, рецидивирует, метастазирует, невозможно самоизлечение, вызывает кахексию, угрожает жизни.
Доброкачественная опухоль тоже может угрожать жизни, если она находится вблизи жизненно важного органа.
Опухоль считается рецидивирующей, если возникла снова после проведенного лечения. Это говорит о том, что в тканях осталась раковая клетка, способная дать новый рост.
Метастазом называется распространение ракового процесса в организме. С током крови или лимфы клетка переносится от основного очага в другие ткани и органы, где и дает новый рост — метастаз.
Опухоли различаются в зависимости от ткани, из которой они произошли.
Доброкачественные опухоли:
1. Эпителиальные:
— папилломы" (сосочковый слой кожи);
— аденомы (железистые);
— кисты (с полостью).
2. Мышечные — миомы:
— рабдомиомы (поперечно-полосатая мышца);
— лейомиомы (гладкая мышца).
3. Жировые — липомы.
4. Костные — остеомы.
5. Сосудистые — ангиомы:
— гемангиома (кровеносный сосуд);
— лимфангиома (лимфатический сосуд).
6. Соединительнотканные — фибромы.
7. Из нервных клеток — невриномы.
8. Из мозговой ткани — глиомы.
9. Хрящевые — хондромы.
10. Смешанные — фибромиомы и др.
Злокачественные опухоли:
1. Эпителиальные (железистый или покровный эпителий) — рак (карцинома).
2. Соединительнотканные — саркомы.
3. Смешанные — липосаркомы, аденокарциномы и др.
В зависимости от направления роста:
1. Экзофитные, которые обладают экзофитным ростом — имеют узкое основание и растут в сторону от стенки органа.
2. Эндофитные, которые обладают эндофитным ростом — инфильтрируют стенку органа и растут по ней.
Международная классификация TNM:
Т — обозначает величину и местное распространение опухоли (может быть от Т-0 до Т-4;
N — обозначает наличие и характер метастазов (может быть от N-X до N-3);
М — обозначает наличие отдаленных метастазов (может быть М-0, т. е. отсутствие, й М, т. е. наличие).
Дополнительные обозначения: от G-1 до G-3 — это степень злокачественности опухоли, заключение дает только гистолог после исследования ткани; и от Р-1 до Р-4 — это применимо только для полых органов и показывает прорастание опухолью стенки органа (Р-4 — опухоль выходит за пределы органа).
Стадии развития опухоли
Различают четыре стадии:
1. стадия — опухоль очень маленькая, не прорастает стенку органа и не имеет метастазов;
2. стадия — опухоль не выходит за пределы органа, но может быть единичный метастаз в ближайший лимфатический узел;
3. стадия — размер опухоли большой, прорастает стенку органа и есть признаки распада, имеет множественные метастазы;
4. стадия — или прорастание в соседние органы, или множественные отдаленные метастазы.
Этапы сестринского процесса
1 этап – опрос, наблюдение, физикальное обследование.
Анамнез: давность заболевания; поинтересоваться, что пациент обнаружил (опухоль видна на коже или в мягких тканях, пациент сам обнаруживает некое образование), опухоль найдена случайно при флюорографии, при эндоскопических исследованиях, при диспансерном осмотре; больной обратил внимание на появившиеся выделения (чаще, кровянистые), кровотечения желудочные, маточные, урологические и др.
Симптомы онкологического заболевания зависят от пораженного органа.
Общие симптомы: начало процесса незаметное, нет специфических признаков, нарастающая слабость, недомогание, снижение аппетита, бледность, неясный субфебрилитет, анемия и ускоренная СОЭ, потеря интереса к прежним увлечениям и занятиям.
Необходимо активно выявлять у больного признаки возможного заболевания.
Анамнез: хронические воспалительных заболеваний, по поводу которых он состоит на учете. Такие заболевания считаются «предраком». Но не потому, что они обязательно переходят в рак, а потому, что раковая клетка, попадая в организм, внедряется в хронически измененную ткань, т. е. повышается риск возникновения опухоли. К такой же «группе риска» относятся и доброкачественные опухоли, и все процессы нарушения регенерации ткани. Наличие профессиональной в
Дата добавления: 2021-12-14; просмотров: 847;











