ЛУЧЕВЫЕ МЕТОДЫ ДИАГНОСТИКИ
В диагностике заболеваний органов пищеварения рентгенологические исследования играют очень важную роль.
Решение о проведении рентгенологического исследования принимает лечащий врач совместно с рентгенологом, а выбор методики и объем исследования – рентгенолог. Необходимо решить, какие органы и в каком порядке предстоит исследовать , а также исключить противопоказания.
При полном обследовании назначают ирригоскопию, рентгенологическое исследование пищевода и желудка. Для лучшего восприятия информацию, получаемую с помощью рентгенологического исследования, группируют с учетом следующих синдромов:
Ø синдром дислокации органа;
Ø синдром патологических изменений рельефа слизистой оболочки;
Ø синдром расширения пищеварительного канала, диффузного или ограниченного;
Ø синдром сужения пищеварительного канала, диффузного или ограниченного;
Ø синдром двигательной дисфункции пищеварительного канала.
Показания к проведению обзорной рентгенограммы брюшной полости.Обзорная рентгенограмма проводится в вертикальном и горизонтальном положении больного при наличии симптомов острого живота. Рентгенограмма в вертикальном положении больного необходима для выявления уровней жидкости, определения скопления газа под куполом диафрагмы (признак перфоративной язвы), контуров печени и почек, перфорированного органа, диаметра кишки (диаметр тонкой кишки, превышающий 2,5 см, и диаметр толстой кишки, превышающий 6 см, - признаки острой токсической дилатации их). По рентгенограмме можно оценить состояние слизистой оболочки (утолщение стенок при язвенном колите и болезни Крона); выявить мелкие рентгеноконтрастные камни, смещение или изоляцию петель тонкой кишки очаговыми воспалительными процессами, сегментарное скопление газа в тощей кишке и симптом «дежурной петли» (острый панкреатит), уровни жидкости – острая кишечная непроходимость.
При исследовании больного в горизонтальном положении наличие газа в билиарном тракте является признаком холангита или отошедшего ранее камня. Скопление каловых масс в сигмовидной кишке – признак запора, а их отсутствие – признак язвенного колита. Наличие камней вдоль линии поперечных отростков позвонков – признак поражения почек и мочеточников; камень в правом верхнем квадранте живота – признак холецистолитиаза; кальцифицированные мезентериальные лимфоузлы – признак перенесенного туберкулезного мезаденита; конкременты в проекции поджелудочной железы – признак хронического панкреатита.
Контрастные рентгенологические исследования. Рентгенологическое исследование верхних и нижних отделов пищеварительного тракта методом двойного контрастирования в настоящее время остается основным рутинным методом, использование же при исследовании одного контраста имеет меньше показаний и является недостаточно информативным методом.
При двойном контрастировании барий покрывает слизистые оболочки, а газ создает условия для контрастирования. При этом используются таблетки, содержащие шипучую смесь, или вводится воздух вместе с сернокислым барием, который создает условия для расправления слизистой оболочки. Однако барий используется только тогда, когда нет подозрения на перфорацию стенки полого органа. При перфорации используются гастрографин и другие его аналоги.
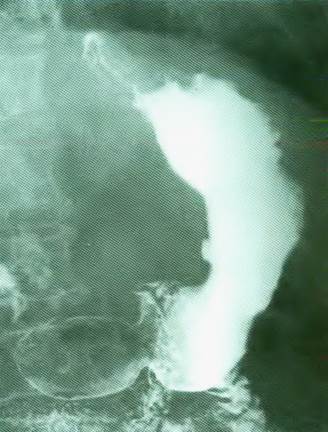
Рис. 4. Рентгенограмма желудка.
Язва тела желудка по ма-
лой кривизне.
Исследование тонкой кишки. При исследовании тонкой кишки изучается пассаж свободного бария. Этот метод используется гораздо чаще, чем метод «тонкокишечной клизмы», хотя из-за разведения контраста дает меньше информации, особенно для оценки дистальных отделов тонкой кишки. Оба метода требуют подготовки кишечника к исследованию с помощью комплексных мер, а именно: использование бесшлаковой диеты, применение слабительных с целью ускорения пассажа бария при исследовании.
Обзорные снимки брюшной полости проводятся с 30-минутным интервалом до тех пор, пока контраст не достигнет слепой кишки. Исследование тонкой кишки с помощью контрастной клизмы является более трудоемким методом и требует введения зонда в двенадцатиперстную кишку, но этот метод обеспечивает лучшую разрешающую способность. Последний метод особенно показан для выявления ранних изменений при болезни Крона, для диагностики дивертикулитов и полипов, а также при неэффективности метода свободного пассажа контраста по пищеварительному тракту.
Исследование толстой кишки. Ирригоскопия должна быть проведена после пальцевого исследования ануса, ректороманоскопии с биопсией. Подготовка больных к ирригоскопии такая же, как и при колоноскопии.
Для уменьшения спазма кишечных сфинктеров используют папаверина гидрохлорид, который вводится в/м по 1-2 мл 2%-го раствора за 15-20 мин до начала исследования. Обзорная рентгенограмма проводится каждые 10-15 мин до тех пор, пока барий не достигнет слепой кишки. Затем производятся рентгенограммы в боковых проекциях для изучения задних отделов слепой, прямой и других отделов толстой кишки. Продолжительность процедуры 20-30 мин.
Простая ирригоскопия с использованием одного контраста показана в тех случаях, когда имеется подозрение на частичную непроходимость толстой кишки или острый колит. Необходимо иметь в виду, что язвенный колит, болезнь Крона и ишемический колит могут быть уверенно диагностированы только при использовании других методов.
Исследование желчных путей. Внутри- и внепеченочные желчные протоки, а также желчный пузырь на обзорных снимках верхнего отдела брюшной полости в норме не видны.
Наиболее простой и распространенный метод контрастирования желчного пузыря – пероральная холецистография. Показанием к ее проведению служит подозрение на конкременты в желчном пузыре и желчных протоках, опухоль, нарушения функции и аномалии развития желчного пузыря. Противопоказанием является нарушение функции печени. При отрицательных результатах пероральной холецистографии, а также для оценки состояния внепеченочных желчных путей используют внутривенную и инфузионную холангиохолецистографию.
Ангиография печени. Искусственное контрастирование кровеносных сосудов используют в гепатологии давно. Среди ангиографических методов наибольшее распространение получили целиако- и мезентерикография.
Основная задача ангиографии печени – уточнение диагноза при очаговых поражениях печени, распознавание опухолей, паразитарных заболеваний, пороков развития и собственной сосудистой патологии в этой зоне. Общие противопоказания к ангиографии: тяжелое состояние больного, острые инфекционные заболевания, психические расстройства, повышенная чувствительность к йодистым препаратам.
Целиакография. Для контрастирования артерий печени применяют целиакографию или селективную гепатографию с введением в печеночную артерию 15-20 мл 65% раствора гипака. При целиакографии наряду с хорошим изображением артерий в венозную фазу получается непрямая спленопортограмма и достигается контрастирование внутриорганных разветвлений портальных вен.
Первичные злокачественные опухоли печени богато васкуляризированы и хорошо определяются на ангиограммах. К ангиографическим признакам опухоли печени относят появление в области опухоли зоны с резко измененным сосудистым рисунком за счет образования собственно опухолевых сосудов и изменения сроков циркуляции крови в опухоли, что приводит к задержке в ней контрастного вещества.
Для кист печени характерны выпрямление и смещение артериальных сосудов с образованием округлых васкулярных зон. В паренхиматозной фазе и при сленопортографии выявляют округлый дефект в тени печени с четкими контурами.
Метастазы рака в печень отчетливо выявляются при ангиографическом исследовании, если они богато васкуляризированы и не менее 1 см в диаметре. Обращают внимание на смещение артерий в зоне поражения, чаще всего сегментарных ветвей второго порядка. При диффузной инфильтрации они либо огибают опухолевый узел, либо раздвинуты и выпрямлены. Достоверным признаком метастазов считают гиперваскуляризацию в области концевых артерий: на ограниченном участке нормальная артерия отделяет группу мелких сосудов, огибающих небольшое овальное образование.
Цирроз печени в сформированной стадии характеризуется ангиографическими изменениями двух основных типов.
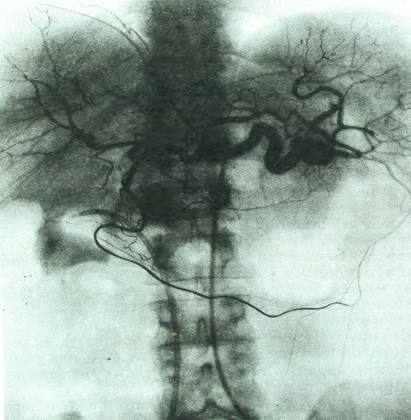
Рис. 5. Селективная целиакография. Ранняя стадия изменения артериального
кровоснабжения печени и селезенки при формирующемся циррозе и
скрытой портальной гипертензии. Умеренное расширение селезеночной
артерии наряду с умеренным увеличением селезенки
При первом типе выявляют обеднение артериального сосудистого рисунка печени, сужение артерий и их извилистость. Долевые и сегментарные артерии печени резко сужены, в ряде случаев отсутствует заполнение некоторых крупных внутрипеченочных артерий. Макронодулярный цирроз печени проявляется значительным смещением артериальных стволов, огибающих округлые бессосудистые зоны, но в отличие от опухоли вновь образованных сосудов нет. Внеорганный отдел печеночной артерии сужен, чревная и селезеночная артерии расширены в 1½ - 2 раза.
Ангиографические изменения второго типа при циррозе характеризуются выраженным увеличением калибра общей печеночной и собственно печеночной артерии наряду с расширением чревной и селезеночной артерий. Сосудистый рисунок печени усилен в результате увеличения калибра сегментарных артерий и их ветвей 1-2-го порядка без увеличения количества контрастированных сосудов.
Спленопортография позволяет судить о состоянии спленопортального русла.
Показания к спленопортографии: подозрение или явные признаки портальной гипертензии, обусловленные пороками развития печени, циррозом, первичным раком печени, а также тромбозом воротной вены или восполнением ее основных ветвей.
Противопоказания: тяжелое общее состояние больного, выраженная активность патологического процесса в печени, значительные нарушения свертывающей системы крови и выделительной функции почек.
При циррозе печени портальное сосудистое русло расширено, его проходимость сохранена на всем протяжении, если цирроз не сочетается с тромбозом в системе v. рortae. Внутрипеченочное разветвление воротной вены выглядит как «сухое дерево» с деформированными стволами или уменьшенным количеством сосудов 3-4 порядка. Наряду с изменениями основного портального русла могут выявляться ретроградно заполнившиеся вены желудка, пищевода, нижняя мезентериальная вена, пупочная вена.
На спленопортограммах при раке печени выявляют бессосудистую зону, ампутацию внутрипеченочных стволов воротной вены, деформацию или смещение сосудов.
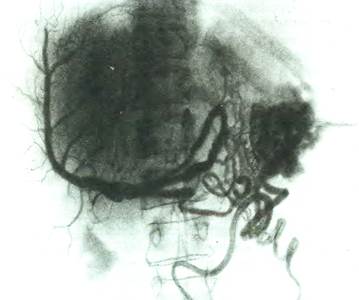
Рис. 6. Спленопортограмма. Тромбоз селезеночной и воротной вен.
УЛЬТРАЗВУКОВЫЕ ИССЛЕДОВАНИЯ.
Применение ультразвука с диагностической целью основано на неравномерном отражении ультразвуковых волн от тканей или органов вследствие их различного акустического сопротивления. Методика ультразвукового исследования была названа эхографией.
Газ существенно замедляет распространение ультразвука, твердые тела его хорошо проводят и отражают. В связи с этим УЗИ применяют преимущественно для исследования массивных паренхиматозных образований, а не полых органов.
Для исследования органов брюшной полости используют три способа регистрации отраженных ультразвуковых импульсов: одномерную эхографию, двумерную эхографию и сложное сканирование.
При одномерной эхографии исследование осуществляют лишь в одном определенном направлении – по ходу зондирующего луча. В этом случае регистрируются отраженные сигналы, по амплитуде и количеству которых можно судить о плотности и структуре органа или ткани. При двухмерной эхографии добавляется механическое перемещение приемно-передающего кристалла, позволяющее получить эхографический срез исследуемого органа на желаемом уровне.
Способ сложного сканирования, благодаря специальным движениям датчика, позволяет получать статистически двухмерное изображение желаемого среза органа или ткани в 16-32 градациях цвета. Это повышает информативность исследования, дает возможность изучить форму и размеры органа и оценить плотность отражающих структур.
Использование специального датчика, содержащего большое количество (150 и более) излучающих ультразвук элементов, позволяет регистрировать динамическое изображение в реальном времени. Этот способ – так называемое линейное сканирование – необходим для изучения подвижных структур, таких, как сердце, сосуды, желчный пузырь, плод.
Использование ультразвука для диагностики болезней печени и желчных путей имеет такое же значение, как электрокардиография в кардиологии.
Паренхима здоровой печени представляется однородной структурой низкой эхогенности, ограниченной спереди (брюшная стенка) и сзади (капсула, диафрагма) линейными эхо-сигналами высокой амплитуды. На этом фоне определяются эхо-свободные, линейные или овальной формы зоны, соответствующие сосудам и крупным желчным протокам печени.
Желчный пузырь четко визуализируется во всех случаях. В этом заключается одно из преимуществ ультразвукового метода перед рентгеноконтрастной холецистографией. На эхограммах он представляется эхо-свободной структурой грушевидной или овальной формы с четкими границами, без сигналов от ее стенок. Толщина стенки не превышает 3 см, полость пузыря свободна. Можно изучить сократительную функцию желчного пузыря в ответ на прием желчегонного завтрака.
Основными признаками опухоли печени являются множественные или единичные, округлой или неправильной формы очаги с четким и нечетким контуром. По эхоструктуре эти очаги анэхогенны или гиперэхогенны. Лучше всего опухолевые узлы очерчиваются на фоне непораженной ткани печени, отражая ультразвук, и выглядит как отдельные очаги уплотнения или конгломераты. При обширном метастатическом поражении печени отграничить первичное опухолевое поражение печени от вторичного метастатического невозможно.
УЗИ обеспечивает надежную диагностику абсцессов или кистозных образований печени. Кистозное поражение имеет сферическую или овальную форму, свободно от эхосигналов, границы его гладкие. Абсцесс печени часто содержит детрит, от которого исходят сигналы низкой амплитуды. Стенки абсцесса обычно хорошо контурированы, неровны, но в ранних стадиях стенки абсцессов могут не определяться. Форма абсцессов чаще неправильная.
Важнейший компонент УЗИ при диффузных поражениях печени составляет изучение сосудов печени – воротной, селезеночной, нижней полой и верхней брыжеечной вены. Определяют также форму и размеры печени, величину селезенки. Цирроз печени характеризуется резким возрастанием компенсационной мощности, свидетельствующим о высоком акустическом сопротивлении, значительным увеличением диаметра селезеночной вены и размеров селезенки, а также расширением портальной вены и отсутствием расширения проекта верхней брыжеечной вены на глубоком вдохе. При хроническом гепатите уровень компенсационной мощности ниже по сравнению с циррозом, диаметр селезеночной и нижней полой вены не изменен.
Жировой гепатоз характеризуется увеличением толщины правой доли печени, при этом длина ее не изменена. Диаметр селезенки и сосудов печени не изменен. Отличительными признаками застойной печени являются увеличение размеров органа, расширение нижней полой вены и вен печени.
УЗИ существенно улучшило диагностику некалькулезного холецистита. Утолщение и уплотнение стенки при хроническом холецистите отражают воспалительную инфильтрацию и склеротические процессы в стенке желчного пузыря. Метод обладает высокой диагностической эффективностью при выявлении достаточно крупных, превышающих 5 мм, камней.
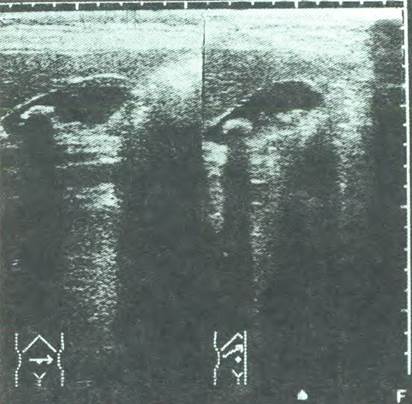
Рис. 7. Эхограмма печени и желчного пузыря при
желчнокаменной болезни.
Ультразвуковая визуализация неизмененного общего желчного протока затруднена, внутренний его диаметр в норме составляет 4-6 мм, для больных с удаленным пузырем верхним пределом нормы считается 8 мм. Расширенные внутрипеченочные протоки визуализируются на ультразвуковых срезах как «звездчатая структура», т.е. как бы сходятся в одной точке в области ворот печени, имеют извитой ход, ранним признаком расширения желчных протоков является удвоение их просвета.
Основным показанием к применению ультразвука в исследовании желчевыделительной системы служит дифференциальная диагностика желтух. Обнаружение расширенного внутрипеченочного дерева (внутрипеченочная билиарная гипертензия) позволяет предполагать подпеченочный характер желтухи. При этом сразу необходимо визуализировать общий желчный проток, что позволит определить уровень закупорки: высокий – у ворот печени или низкий – у места впадения протока в двенадцатиперстную кишку. Камни протока не всегда видны, но косвенно их наличие можно предполагать у больных желтухой, когда головка поджелудочной железы не изменена, но резко увеличен желчный пузырь.
При отсутствии расширения общего желчного протока, свидетельствующего о высоком уровне обтурации, должен быть осуществлен поиск желчного пузыря, раковое поражение которого с прорастанием в печеночные протоки или общий желчный проток является наиболее частой причиной желтухи. Высокая обтурация может быть связана и с воспалительным инфильтратом, формированием околопузырного абсцесса.
УЗИ показано при наличии абдоминальных болей при желчнокаменной болезни, панкреатите, желтухе, измененных функциональных печеночных пробах, при гепатомегалии, для выявления очаговых процессов во внутренних органах. При этой же патологии показано УЗИ органов таза, Доплер-эхография кровотока. Под контролем УЗИ проводится диагностическая биопсия и различные лечебные аспирации.
С помощью современных приборов поджелудочную железу удается осмотреть у 85% больных. Трудности ее визуализации обусловлены ретроперитонеальным расположением и соседством кишечника, заполненного газом. При остром панкреатите выявляют увеличение железы, изменение ее контура и эхоструктуры, сдавление близкорасположенных сосудов (нижней полой вены, селезеночной или верхней брыжеечной вен), но эти признаки не специфичны.
Кисты поджелудочной железы могут быть истинными или ложными (псевдокисты). Динамическое УЗИ позволяет проследить за развитием кисты, а также установить факт самопроизвольного ее дренирования. Точность диагностики кист поджелудочной железы составляет 95%.
Злокачественные опухоли поджелудочной железы ультрасонографически в большинстве случаев характеризуются локальным увеличением одного из отделов органа, изменением эхоструктуры железы, расширением панкреатического протока. Частота правильной диагностики опухолей с помощью УЗИ варьирует от 70 до 96%. Для улучшения распознавания злокачественного процесса разработаны методики чрескожной дуктографии и аспирационной чрескожной биопсии под контролем ультразвука.
К доброкачественным опухолям железы относится кистаденома, которая встречается редко, однако акустические признаки ее достаточно специфичны, что помогает с помощью УЗИ проводить дифференциальную диагностику доброкачественных и злокачественных опухолей поджелудочной железы.
С помощью УЗИ можно выявить выпот в брюшной полости (асцит), а также наличие жидкости над диафрагмой (плевральный выпот). В последние годы разработана методика УЗИ некоторых полых органов ЖКТ (желудка, толстой кишки).
Подготовка больных состоит в запрещении приема пищи минимум за 4 часа до исследования желчных путей. Для УЗИ органов брюшной полости необходимо за день до исследования предпринять меры для уменьшения газообразования: исключить из пищи молоко, черный хлеб, свежие фрукты и овощи, фруктовые соки. Лицам, страдающим метеоризмом, назначают бесшлаковую диету на 2 дня и прием полиферментных препаратов, активированного угля или отвара ромашки. УЗИ других областей брюшной полости не требуют специальной подготовки за исключением УЗИ органов таза, когда требуется иметь достаточно наполненный мочевой пузырь. Интраоперационные УЗИ и комбинированные исследования в сочетании с эндоскопией пищевода, двенадцатиперстной и толстой кишки имеют более высокую разрешающую способность и позволяют получить более точную информацию о краях опухолевой инфильтрации.
Дата добавления: 2021-01-11; просмотров: 496;











