Профилактика появления пролежней
Используйте мягкий матрас или каремат.
Подложите мягкий материал под все точки давления, включая:
- точки между частями тела (например, голова, локти, бедра и ягодицы, пятки);
- точки между пациентом и носилками, стеной, спинками кровати и т.д.);
Меняйте положение пациента каждые 2 часа и подкладывайте мягкий материал под новые точки давления;
Поверхность постели пациента (беддинг) должна быть ровной, без складок и/или морщин;
Во время ежедневного ухода проверяйте тело пациента на наличие пролежней;
Поставьте примочки и дополнительный мягкий материал на места, где проявляется покраснение и/или раздражение из-за положения тела.
Снизьте риск тромбоза глубоких вен у лежачих пациентов:
- Используйте высокие (до бедра) давящие носки, если они есть в наличии;
- Поощряйте выполнять изометрические упражнения на нижние конечности;
- Немного поднимите ноги, если есть возможность.
Физическое/фармакологическое обездвиживание пациента
Правильно примененные средства обездвиживания пациента могут снизить вероятность его повреждения, потенциальный риск повреждений для войскового медика
и помогут оказать своевременную и необходимую помощь и перевезти пациента
в соответствующее медицинское учреждение. Они могут понадобиться независимо от того, вызвано ли агрессивное поведение состоянием здоровья, интоксикацией, психиатрическим неотложным состоянием, если пациент является военнопленным или психически неуравновешенным.
Виды обездвиживания
1. Вербальное. Использование вербальных техник для успокоения пациента:
а. избегайте прямого зрительного контакта и вторжения в личное пространство пациента;
б. продумайте путь отхода для войсковых медиков.
2. Физическое. Использование материалов и техник, которые позволяют ограничить движения пациента – например, мягкие средства (простыни или связывание запястий), жесткие средства (пластиковые хомуты, наручники). Должны легко сниматься на случай, если раненого стошнит или у него разовьется дыхательная недостаточность.
3. Химическое. Применение фармацевтических препаратов, таких, как нейролептики или седативные средства для успокоения пациента.
Показания к применению
1. Поведение или угрозы, которые создают опасность для пациента или окружающих
2. Для безопасного и контролированного доступа к медицинским процедурам;
3. Изменения поведения, которые зависят от улучшения или ухудшения состояния пациента (например, гипогликемия, передозировка, судороги;
4. Принудительный осмотр или лечение военнопленного, неконтактные или агрессивные пациенты.
Базовая реанимация
1. Оцените безопасность места. Если место опасно, НЕ ПРИБЛИЖАЙТЕСЬ к пациенту.
2. Используйте средства индивидуальной защиты для работы, описанные в протоколе I.A.;
3. Проведите осмотр пациента и проведите стандартную базовую реанимацию, согласно протокола I.B., в зависимости от состояния пациента.
4. Определите, нужна ли специализированная реанимация и/или перевозка
в больницу для дальнейшего осмотра и лечения;
5. Определите, есть ли персонал, достаточный для успешного обездвиживания пациента;
6. Должен быть план и командир команды должен руководить процессом обездвиживания;
7. Используйте самые легкие способы, которые могут защитить пациента
и окружающих. Во многих случаях полное обездвиживание понадобится для того, чтобы обеспечить безопасность пациента и спасателей во время перевозки;
8. Обездвиживающие средства не накладываются на лицо, голову или шею пациента. Можно свободно наложить хирургическую маску или кислородную маску, чтобы помешать пациенту плеваться;
9. Будьте человечными при использовании средств обездвиживания, не принижайте достоинство пациента. Объясните пациенту и его семье, что обездвиживаете его, чтобы он не повредил себе или окружающим;
10. Никогда не оставляйте обездвиженного пациента в положении на животе, поскольку потенциально могут возникнуть проблемы с проходимостью дыхательных путей, остановкой сердца, проникновением посторонних предметов
в дыхательные пути;
11. Продолжайте следить за состоянием дыхательных путей, циркуляцией, дыханием и психическим состоянием обездвиженного пациента.
12. Следите за циркуляцией в конечностях, подвижностью и чувствительностью дистально от средств обездвиживания;
13. Продолжайте поддерживающую терапию и следите за основными жизненными функциями, пока пациента не передадут на высший уровень медицинской помощи.
Специализированная реанимация
1. Подтвердите завершение шагов 1-13 базовой реанимации;
2. Если для предотвращения повреждений или улучшения лечения назначено химическое обездвиживание, рассмотрите такие варианты;
а. Галоперидол: 5,0 мг внутримышечно, максимально 10 мг, повторить один раз при необходимости;
б. Диазепам: 5,0-10 мг медленного введения внутривенно/внутрикостно/
внутримышечно. Титруйте для получения желаемого результата, максимум
до 20 мг.
в. Мидазолам: 2,0-5,0 мг медленного введения внутривенно/внутрикостно
или 0,2 мг/кг внутримышечно, если внутривенный доступ невозможен;
г. Лоразепам: 2,0-4,0 мг медленно внутривенно/внутрикостно/внутримышечно, максимум до 8,0 мг.
3. Следите за сердечным ритмом, состоянием дыхания и пульсоксиметрией.
Прекращение сердечно-легочной реанимации в неблагоприятном окружении
1. Решение об отказе или прекращении мер СЛР является решением медицинским, а не юридическим.
2. Вероятность успешной реанимации чрезвычайно низка в конфликтной ситуации, поскольку СЛР не проводится для травматологических больных при остановке сердца.
Единственный случай, когда в районе боевых действий нужно начинать СЛР – если есть достаточно ресурсов для ее поддержки, быстрый доступ к специализированным средствам поддержки работы сердца (для отслеживания и к специализированным сердечным препаратам) и доступ к палате интенсивной терапии. Решение начинать
и прекращать СЛР в районе боевых действий зависит от старшего медика или медицинского эксперта и самой ситуации. Прогнозы неблагоприятны для пациентов,
у которых остановка сердца вызвана травмами. Одно из исследований показывает,
что полное неврологическое восстановление было только у 6% (Leis и др., 2013), начиная
и завершая СЛР, войсковому медику нужно оценить имеющиеся ресурсы, ситуацию
и эвакуационный процесс.
Кровообращение
Предисловие к разделу
После устранения угрозы во время боя при помощи огневого преимущества необходимо самостоятельно или с помощью товарища остановить интенсивное кровотечение, используя жгут. Оценка состояния пострадавшего происходит путем немедленного осмотра области травмы, далее проверяется работа дыхательных путей
и оказывается первая медицинская помощь. Оценка кровообращения состоит в проверке работы сердца и кровеносной системы – функциональности сосудов и состояния перфузии всех органов и тканей.
В данном разделе основы анатомии и физиологии, связанные с работой кровеносной системы, не будут изучаться подробно. Войсковой медик должен владеть такими базовыми медицинскими навыками, как определение пульса и артериального давления. Рассмотрим представленный ниже рисунок.
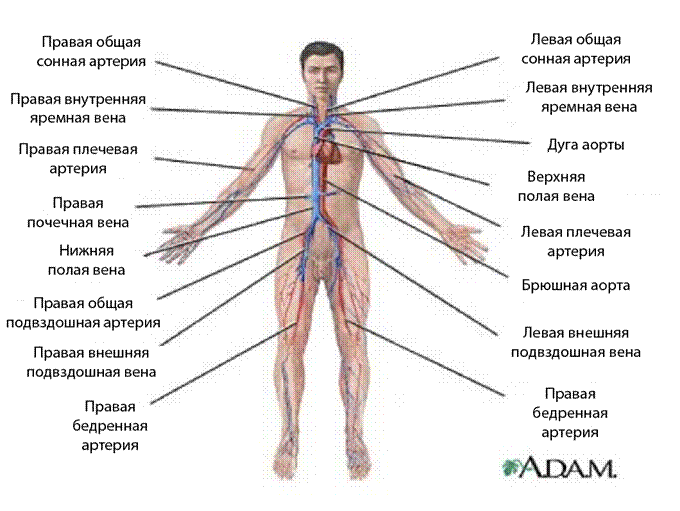
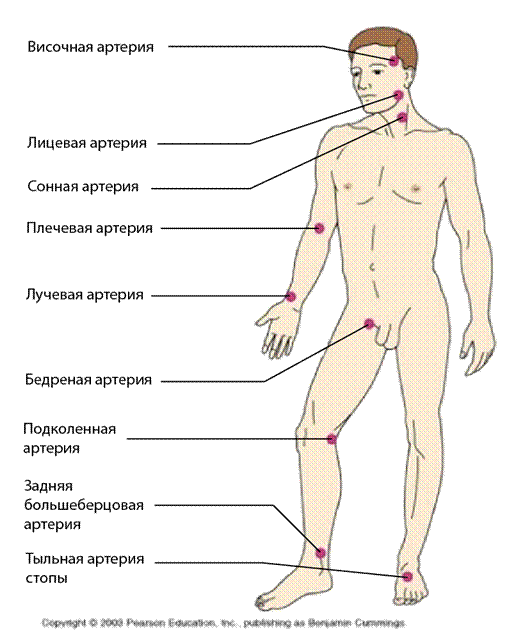
На рисунке выше показаны несколько основных точек для измерения пульса.
Наличие пульса в некоторых местах позволяет приблизительно оценить величину систолического артериального давления. Например:
14. Пульс на сонной артерии = САД > 60 мм. рт. ст.
15. Пульс на бедренной артерии = САД > 70 мм. рт. ст.
16. Пульс на лучевой артерии = САД > 80 мм. рт. ст.
Это ориентировочные, а не точные показатели. Однако они помогут быстро оценить состояние пострадавшего, а также пригодятся, когда у вас под рукой не окажется манжеты или не будет времени, или наличные ресурсы не позволят измерить артериальное давление.
Время восстановления капиллярного наполнения
Время восстановления капиллярного наполнения – это время, необходимое
для восстановления нормального цвета внешнего капиллярного слоя после надавливания на него и побледнения. Его можно измерить, держа руку выше уровня сердца, путем надавливания на подушечку пальца до побледнения и определив время, необходимое для возвращения нормального цвета тканей после того, как вы отпускаете руку. Нормальное время капиллярного восстановления обычно меньше 2 секунд.
Для войскового медика время восстановления капиллярного наполнения служит надежным показателем того, как проходит перфузия в конечностях пациента.
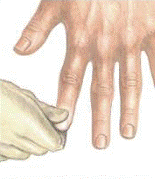
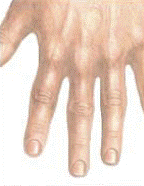
Надавливание на палец Кровь возвращается
и его побледнение к ткани
Кровотечение
Кровотечение может быть артериальным (обычно массивное), венозным и капиллярным. В среднем у взрослого 5‑6 литров крови и вследствие травмы он может умереть от потери крови менее чем за 60 секунд. Методы остановки основных типов кровотечения мы рассмотрели в разделе о кровоостанавливающих жгутах. Зажатие, поднятие конечности и применение компрессионных повязок вместе с марлевыми повязками, которые применяются в боевых условиях, и наложение шин могут, обычно, остановить
или уменьшить кровотечение. Марлевая повязка, применяемая в боевых условиях, обычно пропитана гемостатическими препаратами, которые способствуют сворачиванию крови пациента.
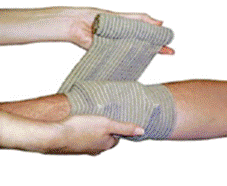
Компрессионные повязки
Компрессионная повязка – это эластичная повязка с нелипкой вшитой подкладкой. Повязка имеет встроенную прижимную шину, которая позволяет солдату изменять направление наматывания повязки, обматывая ее вокруг конечности или части тела, чтобы создать давление на рану. В дополнение прижимная шина также облегчает процесс наложения повязки. Накладка на конце повязки позволяет фиксировать ее
для того, чтобы она не сползла.
Есть три размера повязки: 10, 15 и 20 см в ширину. Они похожи на эластичные повязки, которые используют при растяжении связок. Однако у них есть три особенности:
- Эта стерильная нелипкая повязка имеет такое строение, которое позволяет снимать ее, не открывая рану;
- Аппликатор давления или прижимная шина, которые находятся над раной
для того, чтобы при необходимости остановить кровотечение при помощи давления. Это также позволяет наматывать повязку в разные стороны (Shipman and Lessard, 2009). Эта особенность очень полезна при кровотечении в области паха или при повреждении головы.
- Накладка на конце повязки, которая используется для фиксации повязки
и для дополнительного зажатия раны.
Фиксатор на конце повязки можно наложить легким плавным движением руки. Компрессионная повязка является стерильной, не липкой, имеет подкладку, которая может сдавить любое место, ее легко наматывать и фиксировать, а также она имеет дополнительный фиксатор, похожий на жгут, который используется для дополнительного ограничения кровоснабжения раны ((Shipman and Lessard, 2009).

На рисунке выше представлена компрессионная израильская повязка. Обратите внимание на пластиковый прижимающий фиксатор.

| 
| 
|
| 1 Разместите подкладку на ране и обмотайте эластичную повязку вокруг конечности или части тела | 2 Поместите эластичную повязку в прижимную шину | 3 Затяните эластичную повязку |

| 
| 
|
| 5 Тесно оберните повязку над прижимной шиной и обмотайте все края подкладки | 6 Зафиксируйте крючками эластичную повязку |
Обратите внимание, что при выполнении указанных выше инструкций по правильному применению повязки жизненно необходимо прижать прижимную шину к подкладке, чтобы обеспечить максимальную эффективность повязки и остановить кровотечение.
Перевязывание раны
Если пострадавший выживет после первого ранения и удастся остановить кровотечение, большая потеря крови может вызвать гипотермию, коагулопатию, инфекцию, ацидоз, а также полиорганную недостаточность о чем уже говорилось
в предыдущих разделах данного пособия. Поэтому быстрая остановка кровотечения важна не только для того, чтобы сразу спасти жизнь пострадавшего, но и для его дальнейшего выздоровления (Johnson, et al, 2014). Учитывая это, использование гемостатических препаратов может быть одним из наиболее простых и эффективных методов для остановки кровотечения и предупреждения осложнений и смерти. Перевязочный пакет, широко распространенный на Украине, наилучшим образом поможет при кровотечении.
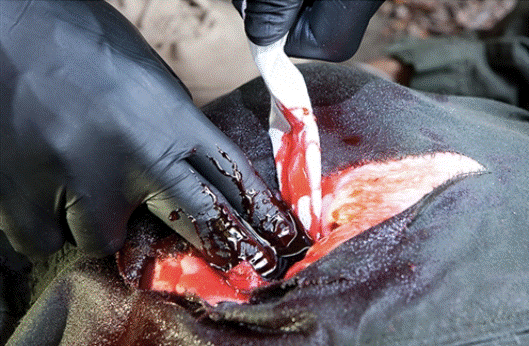
Войсковой медик перевязывает рану
Кровоснабжение важных органов
Геморрагический шок возникает вследствие уменьшения перфузии (кровоснабжения) ткани и приводит к недостаточному снабжению кислородом и питательными веществами, необходимыми для функционирования клеток. Когда потребность
клеток в кислороде превышает его доставку, клетки и сам организм находятся
в состоянии шока.
На клеточном уровне определение шока становится сложнее, поскольку при соответствующей клинической картине не все ткани и органы будут испытывать одинаковый дисбаланс поступления кислорода. Врачи каждый день стараются правильно определить и наблюдать уровень потребления кислорода на клеточном уровне. А также они стараются соотнести физиологию с клиническими параметрами и диагностическими тестами.
По Альфреду Блейлоку существуют 4 типа шока (Blalock, 1940):
- Гиповлемический
- Септический
- Кардиогенный
- Нейрогенный
Обратите внимание, что «болевой шок» не рассматривается. Гиповолемический шок – это самый распространенный вид шока, который случается вследствие уменьшения объема циркулирующей крови из-за кровопотери вследствие проникающего ранения, тупой травмы, кровотечения из желудочно-кишечного тракта
или при родах[4]. Люди способны компенсировать значительную потерю крови
при помощи различных нейрогенных или гормональных механизмов. Современные подходы к терапии травмы позволяют пациенту выжить, даже если эти адаптивные компенсационные механизмы исчерпаны.
Параллельно возникает мультисистемный гормональный ответ на сильное кровотечение. Стимулируется выделение кортикотропин-релизинг гормона. В итоге это приводит к выделению глюкокортикоида и бета-эндорфина. Из задней доли гипофиза выделяется вазопрессин (антидиуретический гормон), который вызывает задержку воды в дистальных канальцах почек. Ренин выделяется околоклубочковым аппаратом почки в ответ на уменьшение среднего артериального давления, что приводит к повышению уровня альдостерона и в итоге – к ресобрции (всасыванию) воды и натрия. Сильное кровотечение часто сопровождается гипергликемией вследствие повышения глюкогенеза и гликогенолиза под действием глюкагона и гормона роста. Циркулирующие катехоламины относительно угнетают выделение и активность инсулина, что приводит к повышенному уровню глюкозы
в плазме крови.
В дополнение к этим глобальным изменениям многие органы также специфически реагируют на эти процессы. Мозг обладает потрясающей саморегуляцией, которая поддерживает неизменное кровообращение в головном мозге, несмотря на выраженные колебания среднего артериального давления. Почки в течение короткого промежутка времени могут выдержать снижение кровотока на 90%. Из-за значительного уменьшения объема циркулирующей крови, из-за вазоконстрикции (сужения сосудов) кровоток в кишечнике значительно уменьшается. Быстрые и соответствующие реанимационные меры могут предотвратить поражение органов, поскольку адаптивные механизмы работают на то, чтобы спасти организм.
При врачебном осмотре пациента с геморрагическим шоком нужно в первую очередь выявить источник кровотечения и определить тяжесть потери крови. В этом отношении существует разница между терапевтическим пациентом и травматологическим пациентом. Для этих двух типов пациентов нужно определить сопутствующие заболевания и правильное лечение. Клиническими признаками шока является наличие патологических показателей жизнедеятельности, таких как тахикардия, сниженный диурез и нарушение сознания. Эти симптомы являются вторичными проявлениями недостаточности кровообращения, а не первичной этологии. Благодаря компенсаторным механизмам, возрастным особенностям, действию некоторых лекарств у некоторых пациентов во время шока может быть нормальный пульс и артериальное давление. Однако полное физикальное обследование следует проводить только после полного раздевания пациента. Кожа может быть бледной, синюшной и влажной на ощупь. Пациент может казаться встревоженным или возбужденным, у него может быть заторможена реакция. Сначала частота пульса велика, но со временем она начинает снижаться по мере снижения пульсового давления. Во время компенсированного шока систолическое артериальное давление может быть нормальным.
Конъюнктива глаза может быть бледной – признак хронической анемии.
Нос и глотку проверяют на наличие крови. Выполняют аускультацию и перкуссию грудной клетки для исключения гемоторакса. При котором во время аускультации
не слышны дыхательные шумы, а при перкуссии – резкое притупление звука
с пораженной стороны.
При осмотре органов брюшной полости нужно исключить наличие симптомов внутрибрюшного кровотечения: вздутие, боль во время пальпации, притупление звука при перкуссии. Области живота проверяют на наличие подкожных кровоизлияний (признак кровотечения в забрюшинном пространстве). Разрыв аневризмы аорты – это одна из наиболее распространенных причин внезапного развития шока у пациентов. На разрыв указывают такие признаки: пальпация пульсирующего образования в животе, увеличение мошонки вследствие затекания крови из забрюшинного пространства, появление пятен на коже нижних конечностей и ослабленный пульс на бедренных артериях.
Следует обследовать прямую кишку. Если выявлена кровь, определите тип геморроя: внешний или внутренний. Очень редко это является причиной значительной кровопотери, чаще всего это происходит у пациентов с портальной гипертензией.
Пациентам, у которых было вагинальное кровотечение, показан полный гинекологический осмотр. Тест на беременность позволяет исключить внематочную беременность. Травматологические пациенты требуют системного подхода, первичного и вторичного осмотра. У травматологических пациентов может быть много ранений, на которые нужно одновременно обратить внимание, кровотечение может сопровождать другую патологию, такую, как нейрогенный шок.
Первичный осмотр – это быстрая процедура, цель которой состоит в выявлении проблем, которые угрожают жизни:
- Для оценки проходимости дыхательных путей спросите имя раненого.
Если ответ четкий, то дыхательные пути проходимы;
- Ротовую часть глотки проверяют на наличие крови и других посторонних предметов;
- Шею проверяют на наличие гематом или смещения трахеи;
- Выполняют аускультацию и перкуссию легких для исключения пневмоторакса или гемоторакса;
- Проверяют наполнение и частоту пульса на лучевой и бедренной артерии;
- Быстрый осмотр проводят для исключение любых внешних источников кровотечения.
Полный неврологический осмотр проводят, попросив пациента сжать каждую руку и согнуть стопы в заданном направлении против давления. Согласно стандартам расширенных мер для поддержки жизнедеятельности при травме в результате «миниатюрного» неврологического обследования нужно установить состояние сознания пациента по таким показателям: в сознании ли пациент, реагирует ли на голос и боль либо наоборот – не реагирует на раздражители.
Потом пациента осматривают: раздевают, не забывая о необходимости соблюдать терморегуляцию при помощи покрывал и внешних средств согревания.
Вторичный осмотр предусматривает осмотр с головы до ног. Это тщательный осмотр с целью выявить все травмы. Процедура выглядит так:
- Скальп осматривают на наличие кровотечения. Любое активное кровотечение нужно остановить перед продолжением осмотра.
- Ротоглотку проверяют на наличие крови.
- Живот осматривают и пальпируют на наличие вздутия, болезненности во время пальпации, наличие кровоизлияний в кожу, что является признаками внутреннего кровотечения.
Таз пальпируют, чтобы проверить его целостность. Крепитация или нарушение целостности могут быть признаками перелома костей таза, что может вызвать угрожающее жизни кровотечение в забрюшинное пространство.
Трещину или перелом длинной трубчатой кости можно определить по локализованной боли при пальпации и наличии костной крепитации на мести перелома.
При трещинах и переломах длинной трубчатой кости нужно наложить шину для иммобилизации, чтобы избежать дальнейшего травмирования и кровопотери. Дальнейшее диагностическое обследование позволяет выявить внутригрудинное, внутрибрюшнное
и кровотечение забрюшинного пространства.
У войскового медика не будет доступа к подробным диагностическим методам
для того, чтобы оценить детали гомеостаза и диагностировать коагулопатию, связанную с травмами и кровопотерей. Кровь и препараты крови являются самыми эффективными способами лечения кровопотери, на данный момент они недоступны в полевых условиях
| КЛАССИФИКАЦИЯ СТАДИЙ ГЕМОРРАГИЧЕСКОГО ШОКА | ||||
| I | II | III | IV | |
| Потеря крови (мл) | до 750 | 750-1500 | 1500-2000 | > 2000 |
| Потеря крови (% от общего объема крови | до 15% | 15-30% | 30-40% | > 40% |
| Артериальное давление | нормальное | нормальное | пониженное | пониженное |
| Пульсовое давление[5] (мм. рт. ст.) | нормальное / повышенное | пониженное | пониженное | пониженное |
| Частота дыхания (в мин) | 14-20 | 20-30 | 30-40 | > 35 |
| Диурез (мл/час) | > 30 | 20-30 | 5-15 | незначительный |
| Состояние сознания | незначительно возбужденное | несколько возбужденное | возбужденное, сознание помрачено | сознание помрачено, летаргия |
| Восстановление утраченной жидкости (правило 3:1) | кристаллоиды | кристаллоиды | кристаллоиды и кровь | кристаллоиды и кровь |
В таблице дана характеристика стадий гиповолемического шока и предложены реанимационные мероприятия.
Установка периферического внутривенного катетерадля подключения системы для инфузии или промывания его физраствором
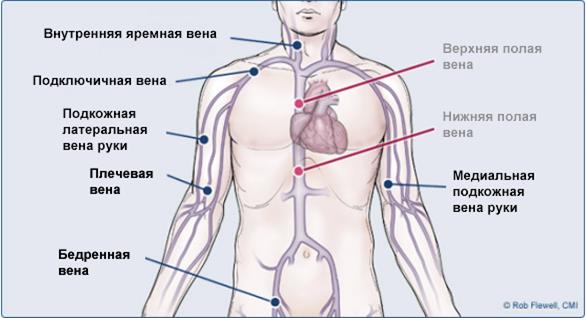
На рисунке изображены некоторые места на верхних конечностях для внутривенного введения.
Необходимое оборудование:
- Раствор спирта или раствор антисептика;
- Перчатки;
- Жгут;
- Катетер размера 18, 16 или 14;
- Стерильный марлевый компресс 2×2, или стерильные прозрачные полупроницаемые повязки;
- Стерильный пластырь, стерильный хирургический бинт или крепежное приспособление;
- 0,9% стерильный раствор хлорида натрия, ампула 20 мл, без консерванта;
- Стерильный шприц (объемом 3‑5 мл);
- Контейнер для игл;
- Раствор для внутривенного введения с присоединенной системой или шприц с физраствором для промывания катетера;
- Штатив для внутреннего введения или шнурок, к которому можно прикрепить флакон с раствором.
Положение пациента
- Когда конечности наклонены вниз, вены сильнее наполняются, а это может повысить вероятность того, что вы успешно сделаете внутривенное введение;
- Если кожа холодная, разотрите или похлопайте по ней, чтобы разогреть,
или наложите грелку.
Наложение жгута
1. Наложите жгут на 10 см выше области запланированного введения, чтобы расширить вену.
2. Проверьте внешний пульс (если пульса нет, снимите жгут и повторно наложите, чтобы не препятствовать потоку артериальной крови).
3. Слегка пальпируйте вену указательным и средним пальцами и одновременно натягивайте ее, чтобы она не крутилась.
Если вена твердая или выглядит как шнурок, выберите другое место!
Если вену можно легко пальпировать, но она недостаточно расширена, вы можете попробовать увеличить наполнение кровью сосуда при помощи таких методов (Krozek, C., Milliam, D. & Pelikan, R., 1996):
1. Слегка проколите кожу над веной,
2. Расположите вену в более низкую позицию,
3. Нагрейте ткани над сосудом,
4. Пусть пациент сожмет и разожмет кулак несколько раз.
Выберите место для введения катетера
1. По возможности вводите катетер в вену не ведущей руки,
2. Используйте по возможности катетер как можно меньшего размера,
3. Если возможно, сохраняйте место над локтевым сгибом на случай крайней необходимости,
4. Выбирайте участок, расположенный как можно дистальнее (ближе к пальцам), чтобы при необходимости можно было использовать более проксимальный (далекий от пальцев) участок.
5. Если возможно, используйте неповрежденную конечность.
6. Оцените состояние пациента, его вен, их размер, расположение, возраст пациента, тип и продолжительность лечения, чтобы обеспечить идеальное
и безопасное внутривенное введение.
Избегайте:
- Локтевой ямки,
- Поврежденных или склерозированых вен, или вен, которые уже использовались,
- Вен на руках с артериовенозной фистулой для гемодиализа.
Подготовьте место для введения катетера:
1. По возможности помойте руки.
2. Наденьте перчатки.
3. Если участок кожи выглядит грязным, вымойте его водой с мылом.
4. Продезинфицируйте участок.
а. Круговыми движениями протрите участок антисептическим раствором
или раствором спирта, протрите участок вокруг места введения примерно
на 4‑6 см, начиная с места запланированной инъекции.
б. Разотрите участок, чтобы очистить его круговыми движениями.
в. Растирайте достаточно сильно, чтобы очистить участок.
г. Подождите, пока дезинфицирующее вещество полностью не высохнет.
д. Крепко держите кожу (это стабилизирует вену).
е. Держите иглу или катетер срезом кверху.
Если используете систему для инфузии с крылышками (бабочковую систему
для инфузии), держите оба крылышка между большим и указательным пальцами рабочей руки. Если используйте катетер, который вводится в иглу, возьмите пластиковую втулку ведущей рукой, снимите защитный колпачок, внимательно проверьте иглу катетера. Другой рукой стабилизируйте вену, держа кожу натянутой над местом внутривенного введения.
Слегка пропальпируйте вену (вена должна быть переполнена кровью, круглая, твердая, эластичная) (Intravenous Nurses Society, 2000).
Венопункция
Проверьте катетер на наличие повреждений и устанавливайте его строго согласно указаний производителя. Предупредите пациента, когда вы будете готовы вводить катетер. Введите катетер. Разные производители предлагают разные способы введения катетера, подходит любой способ. Вам нужно выбрать тот способ, который вам более всего подходит и с которым вы с наибольшей вероятностью сможете достичь успеха.
При прямом способе введите иглу прямо в кожу над веной под углом 30‑40 градусов.
При непрямом способе введите иглу в кожу возле вены и направьте ее к боковой стенке вены под углом 30‑40 градусов.
1. Проталкивайте катетер медленно и постепенно, пока не почувствуете сопротивление. Не покалывайте вену!
2. Понизьте угол наклона иглы до 15‑20 градусов, и ТОГДА медленно проколите вену.
3. Вы можете заметить легкое ощущение облегчение давления, когда игла пройдет в вену.
4. Следите за обратным вытеканием крови! Это признак того, что катетер находится в вене.
5. Если вы не заметили обратного вытекания крови, выньте катетер и попробуйте еще раз, используя новую иглу.
6. Наклоните иглу слегка вверх, чтобы протолкнуть иглу, не проколов нижней стенки вены. Проталкивайте катетер, пока игла не закрепится в неподвижной позиции возле порта. Вытяните иглу, держа катетер за порт так, чтобы он не двигался. Когда вы вытаскиваете иглу, слегка прижимайте катетер, чтобы избежать кровотечения. Проталкивайте иглу катетера вдоль вены, пока он полностью не войдет или пока вы не почувствуете сопротивление.
7. Снимите жгут.
8. Уберите мадрен.
9. Вводите внутривенные вещества или промойте его физраствором через порт.
Проверьте расположение иглы в вене. Для этого откройте круглый зажим
на системе для внутривенного введения и промойте его физраствором. Если катетер не пропускает жидкость или вы заметили «пузырь» жидкости под кожей, немедленно выньте иглу. Она не находится в вене и непригодна для использования для внутривенной терапии.
После двух неудачных попыток внутривенного введения посоветуйтесь с другим профессионалом для дальнейшего лечения.
Зафиксируйте катетер
Используйте стерильный лейкопластырь или стерильные хирургические полоски, чтобы прикрепить катетер к коже таким образом, чтобы катетер был зафиксирован,
но повязки НЕ перекрывали место для введения системы.
Если используете фиксирующее устройство определенного производителя, следуйте инструкции этого производителя по закреплению катетера для внутривенного введения.
Наложите повязку
Вы можете наложить на данный участок кожи марлевую повязку или перевязать ее полупроницаемой мембранной повязкой (Opsite*3000 или чем‑то подобным).
При использовании марлевой повязки:
Марлевые/бинтовые повязки лучше всего использовать тогда, когда участок кожи очень влажный или при транспортировке пациента. Например, пациент с сильным потоотделением, или пациент в терминальном состоянии с очень влажной кожей. Марлевые повязки не дают возможности постоянно осматривать данный участок кожи
и они не лучшим образом подходят для пациентов, которые назначена интенсивная терапия с внутривенным введением.
Если вы накладываете марлевую повязку:
1. Продезинфицируйте должным образом участок кожи перед тем, как накладывать марлю на место введения катетера.
2. Закрепите края марли лейкопластырем.
3. Меняйте марлю каждые 48 часов или при загрязнении.
При использовании полупроницаемой мембранной повязки:
Преимущество мембранной повязки состоит в том, что всегда можно осмотреть место введения катетера.
Кроме того, ее нужно менять лишь тогда, когда изменяют место введения катетера, кроме случаев, когда она загрязняется, или под повязкой слишком много влаги. Если полупроницаемую мембранную повязку наложить поверх марлевой повязки,
ее считают марлевой и тогда ее нужно менять как минимум каждые 48 часов.
1. Продезинфицируйте должным образом участок кожи перед тем, как наложить полупроницаемую мембранную повязку.
2. Расположите стерильную повязку над местом введения катетера.
3. Аккуратно расположите повязку от центра к краям. Не слишком давите, поскольку это может повлиять на порез в коже.
4. Не фиксируйте края повязки лейкопластырем и не покрывайте повязку бинтом.
5. Если нужно перемотать участок кожи недалеко от суставов, при необходимости прикрепите катетер к подлокотнику.
Промывание катетера
После того, как наложить повязки, подсоедините все и промойте катетер физраствором, если не нужно сначала вводить другие растворы внутреннего введения.
1. Продезинфицируйте место введения салфеткой/тампоном, смоченным спиртом.
2. Подсоедините шприц к подготовленному порту катетера.
3. Медленно оттяните поршень, чтобы аспирировать кровь и подтвердить правильное расположение катетера.
4. Медленно вводите физраствор в катетер, поддерживайте положительное давление, зажав место соединения перед тем, как вынуть шприц.
Промывание под положительным давлением предотвращает отток крови в канюлу при извлечении шприца и будет способствовать более долгому использованию этого места внутривенного введения, поскольку это будет препятствовать образованию тромбов (Intravenous Nurses Society, 2000).
Документирование венопункции
- Дата и время венопункции;
- Тип и размер иглы и катетера;
- Место, куда вводится игла. Употребляйте анатомические названия!
- Причина, по которой иглу ввели именно туда или почему сменили ее место;
- Количество попыток (помните: вы можете вводить иглу только дважды, после этого обратитесь к компетентному, тренированному профессионалу);
- Тип жидкости и скорость внутривенного введения (если можно указать);
- Название и доза лекарств в растворе (при наличии);
- Любые побочные эффекты и меры по их коррекции;
- Обучение пациента и доказательства того, что пациент вас понял;
- Ваше имя или инициалы;
- Как пациент перенес манипуляцию.
Уход за периферическими катетерами и промывание их физраствором
Нужно следить за место расположения катетера через определенные промежутки времени, чтобы убедиться, что он функционирует удовлетворительно. Проверять нужно как оборудование, так и место введения лекарственных средств.
Когда вы проверяете оборудование, нужно обратить внимание на:
- смещение катетера;
- все ли подключения безопасны;
- какая жидкость вводится внутривенно.
Когда вы проверяете место введения лекарственных средств, нужно обратить внимание на:
- место введения (нужно устранить защитную повязку);
- жалобы пациента на боль или дискомфорт в месте введения;
- признаки инфекции или осложнений, связанных с внутривенным введением;
- изменение цвета (побледнение, покраснение кожи);
- жалобы на боль или дискомфорт в месте введения;
- отек;
- локализованные отеки;
- экссудат;
- повышение температуры кожи местно или организма в целом.
Изменение места введения
Место введения периферического катетера следует изменять согласно установленных норм времени или сразу при выявлении инфицирования. Общество манипуляционных сестер (The Intravenous Nurses Society) рекомендует менять место расположения катетера каждые 48 часов или даже 72 часа. Также, если доступ к венам пациента ограничен из-за состояния вен, время нахождения катетера на одном месте может увеличиваться.
Снятие катетера и заглушки-порта венозного катетера на периферических венах
Катетеры нужно удалять только по указанию врача, когда лечение завершено,
во время смены расположения катетера, в случае инфицирования или осложнений, связанных с внутривенным введением, когда данное расположение не соответствует требованиям лечения.
Необходимые материалы:
- спиртовая салфетка,
- стерильная повязка,
- клейкая повязка.
Ход манипуляции:
1. Прекратите введение раствора для внутривенного введения.
2. Вымойте руки.
3. Наденьте перчатки.
4. Снимите повязку с места нахождения катетера.
5. Осмотрите место катетеризации.
6. Снимите крепление катетера.
7. Продезинфицируйте место катетеризации.
8. Поставьте два пальца не ведущей руки с марлевым тампоном немного выше над местом катетеризации.
9. Используйте другую руку, чтобы медленно вытянуть иглу катетера. Иглу нужно вынимать параллельно коже.
10. Если во время вытягивания иглы катетера у вас возникли трудности или осложнения – прекратите манипуляцию.
11. Проверьте наконечник катетера.
12. Прижмите марлевым тампоном ранку, которая образовалась после катетера, не менее чем на 5 минут.
13. После этого наложите новую повязку с антисептической мазью на ранку.
14. Смена повязок производится каждые 24 часа, пока место не заживет.
Докумен
Дата добавления: 2016-07-29; просмотров: 3137;











