Если Вы отметили любой из перечисленных выше важных критериев, опишите на этом бланке подробности действий практиканта.
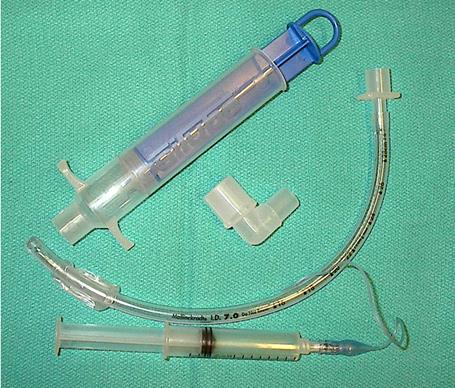
Проводник для эндотрахеальной трубки
Проводник для эндотрахеальной трубки (ПЭТ) – это твердый, но эластичный одноразовый проводник, который используется для интубации трахеи.
Проводник – обманчиво простой инструмент длиной 60 см, 15 Fr (см. рисунок). Проводник часто упоминается как буж, а также упоминается как эластичный проводник (Flex Guide). Этот инструмент позволяет упростить процедуру орофарингеальной интубации, а также проводить ее более успешно. Сейчас такой способ интубации считается золотым стандартом.
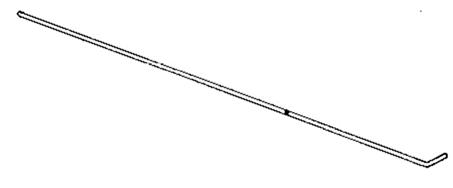
Проводник для эндотрахеальной трубки
Для правильного использования инструмента вставьте проводник так, чтобы вы могли наблюдать за кончиком «хоккейной клюшки», который достигает кольца трахеи,
что будет подтверждением правильного размещения проводника. Даже если этого ощущения не будет, в кольце трахеи проводник должен встретить сопротивление,
что приведет к необходимости повернуть его вправо или влево. Если он не встретит такого сопротивления – проводник ошибочно попал вниз в пищевод. Это движение поворота известно как эффект Чинея. Если на проводник предварительно была установлена эндотрахеальная трубка, это ощущение будет потеряно.
Встаньте или откиньтесь назад, чтобы вы могли проводить интубацию
на расстоянии вытянутой руки. Эта позиция лимбо позволяет следить обоими глазами
и воспринимать глубину во время процедуры. Держите проводник мягко между пальцами, не допуская изгибов. Когда вы можете видеть только черпаловидный хрящ или надгортанный хрящ, вы можете направить проводник воздуховода в трахею, держа конец клюшки направленным вперед. Эта техника полезна также при отеках или спазмах голосовых связок.
После того, как вы убедились, что проводник в трахее, чувствуя кольцо трахеи
или эффект Чинея, поместите проводник на такую глубину, чтобы черное кольцо
на проводнике размещалось в уголке рта пациента, указывая, что длины достаточно
для загрузки эндотрахеальной трубки на него.
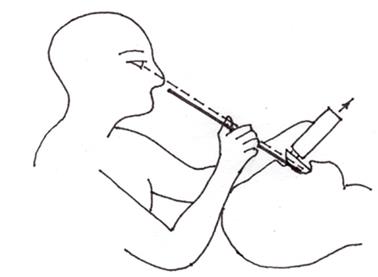
Проводник будет выступать с проксимального конца эндотрахеальной трубки. Черное кольцо – это 38 см от прямого конца проводника. Не вынимайте проводник, пока вы не будете уверены, что трубка находится в трахее.
Если клинок осложняет слежение за проводником, нужно расположить проводник сбоку.
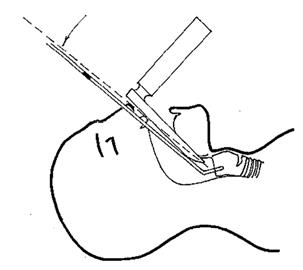
Другой профессиональный прием – повернуть трубку на 90º против часовой стрелки (налево) во время приближения трубки к носовой щели. Так называемый «эффект железнодорожного депо» вызван попаданием среза трубки на складки черпаловидного хряща. Этого можно избежать вращением воздуховода против часовой стрелки.

Если это произошло, вытяните трубку на 2–3 см, чтобы освободить кончик перед вращением. Если член команды, который оказывает давление на перстневидный хрящ, создает чрезмерное давление, то трубка может не попасть в гортань. Если проводник вводится вслепую или согнутым, оставьте ларингоскоп на месте и попросите помощника вставлять и продвигать трубку, пока ларингоскоп удерживает ткани на расстоянии проводника.
Используйте проводник во время каждой интубации для совершенствования ваших навыков. Это, безусловно, не просто стилет. Он облегчает интубацию, но в то же время требует навыка. Приобретите этот навык до того, как вы столкнетесь с ситуацией сложной интубации. Проводник полезен для замены трубки.
ВНИМАНИЕ! Если проводник вводить с чрезмерной силой, то он может перфорировать трахею или бронхи. Во время введения трубки черная линия должна быть размещена на уровне уголка рта.
Проводник эндотрахеальной трубки – это необходимый для восстановления проходимости дыхательных путей инструмент.
Оротрахеальная интубация
Показания
Обеспечить проходимость дыхательный путей у пациентов без сознания,
с остановкой дыхания (апноэ).
Противопоказания
Пациенты, реагирующие на раздражители, с сохраненным рвотным рефлексом.
Предостережения
Помните, что у вас всего две попытки. Каждая попытка должна длиться столько времени, насколько вы можете задержать свое собственное дыхание, выполняя процедуру введения.
Введение
Подготовка к введению
1. Подготовьте необходимое оборудование:
- индивидуальное защитное снаряжение,
- оро- и назофарингеальные воздуховоды и оборудование для сложной работы
с дыхательными путями при невозможности введения эндотрахеальной трубки;
- эндотрахеальную трубку,
- шприц 10 мл,
- отсос с твердым и мягким дренажным катетером,
- аппарат маска-мешок,
- буж,
- стетоскоп,
- кислород,
- шейный воротник,
- пластырь или бинт для фиксации трубки.
2. Примите необходимее меры, чтобы защитить себя от биологического материала пациента.
Процедура введения
1. Прослушайте дыхательные шумы одновременно с проведением кратковременной преоксигенации с помощью дыхательного мешка, чтобы получить ориентир
для сравнения с дыхательными шумами после введения эндотрахеальной трубки;
2. Правильное положение головы – один из самых важных моментов проведения интубации. Не убирайте подушку. Правильное положение головы – это позиция «вдыхание свежего воздуха» (шея немного согнута, голова максимально
разогнута в атлантозатылочном суставе). Подложите подушку под шею и голову,
но НЕ под плечи. Это позволит максимально открыть просвет дыхательных путей
ото рта до голосовых связок.
3. Держа левой рукой рукоятку ларингоскопа (размер 3 для женщин, 4 для мужчин), введите его клинок в правильный угол ротовой полости. Медленно проталкивайте клинок в направлении задней стенки глотки, отодвинув тело языка в левую сторону рта, пока не увидите складку (хрящ). Это надгортанник, он прикрывает гортань
во время акта глотания.
4. Когда кончик клинка ларингоскопа достигнет ямки между корнем языка
и основанием надгортанника, которая называется «валекула», поднимите рукоятку ларингоскопа вверх и вперед. Так вы поднимите надгортанник и откроете доступ
к голосовой щели. Она будет выглядеть как отверстие, с обеих сторон которого размещены две белые голосовые связки, которые формируют треугольник.
5. Во время этой манипуляции не используйте зубы как опору для ларингоскопа.
6. За голосовыми связками находится затемненная впадина – трахея, часто можно видеть и трахеальные кольца. Иногда невозможно визуализировать голосовую щель, причиной этого может быть неправильное положение головы (смените его) или анатомические особенности. Для улучшения видимости ассистент может надавливать на гортань, смещая ее в нужном вам направлении (внешнее смещение гортани). Если это не помогает вам визуализировать голосовую щель,
то провести интубацию будет сложно. Если у вас есть хотя бы частичная видимость, вы можете протолкнуть эластичный буж для сложной интубации трахеи между голосовыми связками и по бужу ввести эндотрахеальную трубку в трахею. Если вы не можете визуализировать голосовую щель, можно попробовать слепую интубацию (но не нанесите травм воздушных путей повторными попытками). Помните, что у вас всего две попытки.
7. Введите эндотрахеальную трубку в ротовую полость и далее протолкните ее между голосовыми связками. Перестаньте вводить трубку, как только манжета прошла сквозь голосовые связки. Раздуйте манжету при помощи шприца.
8. Держа трубку одной рукой, выньте проводник. Не отпускайте трубку, пока не зафиксируете ее.
9. Манжета надувается, пока не остановится поток воздуха вокруг нее, не больше
и не меньше. Слишком высокое давление в манжете может вызвать некроз слизистой оболочки трахеи (остановив циркуляцию крови и вызвав стриктуру трахеи).
10. Прослушайте звуки в области эпигастрия. Если вы слышите бульканье, то это свидетельствует о том, что вы попали в пищевод. У вас есть два варианта:
а) осторожно выведите эндотрахеальную трубку в левый угол ротовой полости
и наклоните ее, чтобы облегчить пост- и преоксигенацию, а потом введите еще одну трубку;
б) либо вытяните трубку и после реоксигенации осуществите свою вторую
и последнюю попытку.
11. Правильное введение эндотрахеальной трубки подтверждается наличием одинаковых дыхательных шумов с обоих сторон грудной клетки и измерением содержания CO2 в конце выдоха. Убедитесь, что вы не ввели трубку слишком глубоко. Мужчине среднего телосложения трубку редко вводят глубже, чем
на 23 см, женщине – 21 см.
12. Осторожно отодвиньте трубку к уголку рта.
13. Можете использовать орофарингеальный воздуховод как прикусный блок.
14. Отметьте положение трубки на уровне зубов.
15. Трубку можно зафиксировать разными способами (использование пластыря становится все шире). Единственное, что имеет значение – чтобы она крепко держалась и не опустилась ниже по трахее или не вышла наружу.
При использовании пластыря для фиксации лучше закрепить трубку на верхней челюсти, поскольку, в отличие от нижней, она не двигается вверх-вниз.
16. Наденьте шейный воротник для предотвращения смещения трубки.
17. Проверяйте размещение трубки при каждом перемещении пациента, чтобы убедиться, что она остается там, где была закреплена.
Процедура носовой интубации
Симптомы
- Угроза дыхательной недостаточности, рефрактерной для обычной терапии, включая высокоскоростной поток кислорода, нитроглицерин, фуросемид (Лазикс), ингаляционные бронходиляторы и т.д.;
- Недопустимо долгий период транспортировки пациента в больницу, учитывая ухудшение дыхания пациента;
- Признаки гипоксемии, для которой характерны психомоторное возбуждение, изменение психического состояния, бледность, цианоз, потоотделение и т.д.;
- Травматическое восстановление проходимости дыхательных путей негативно сказывается на травме шейного отдела позвоночника.
Противопоказания:
- Адекватная реакция на кислородную терапию и соответствующие фармакологические препараты во время подготовки к назотрахеальной интубации. Отказ
от процедуры допустим, если пациенту стало лучше;
- Возраст менее 12 лет;
- Тяжелая лицевая травма верхней челюсти или носа;
- Остановка дыхания.
Относительные противопоказания:
- Прием пациентом Кумадина (Варфарина) или других антикоагулянтов;
- Нарушение свертываемости крови.
Подготовка к введению
Соберите все оборудование:
- средства индивидуальной защиты,
- средства из арсенала базовой поддержки жизнедеятельности и специализированные меры в случае неудачи из-за сложности анатомии дыхательных путей,
- назофарингеальный воздуховод,
- эндотрахеальная трубка,
- шприц объемом 10 мл.,
- аспирация с твердыми и мягкими катетерами,
- мешок Амбу,
- буж (проводник),
- стетоскоп,
- кислород,
- шейный воротник,
- скотч или оборудование для закрепления трубки,
- Мезатон,
- гель с лидокаином.
Процедура
1. Примите меры предосторожности для изоляции от выделений тела больного.
2. Подробно объясните пациенту, почему эта процедура необходима и как она будет проводиться. Объясните, что ему нельзя будет разговаривать после процедуры
и то, что трубка может остаться внутри на несколько дней или дольше. Объясните пациенту, что его полная кооперация важна для легкого проведения процедуры. Осторожно сдерживайте руки пациента во время процедуры.
3. Исследуйте обе ноздри для определения того, какая из них бо́льшая.
4. Оросите носовые проходы и заднюю часть горла специальным наружным анестетиком и вазоконстриктором, чтобы вызвать онемение слизистой оболочки и уменьшить кровотечение.
5. Перед интубацией покройте назофарингеальный воздуховод ксилокаином желе для того, чтобы улучшить анестезию и уменьшить кровотечение.
6. Расширьте выбранную ноздрю, поместив в нее смазанный назофарингеальный воздуховод. Почувствовав значительное сопротивление, попробуйте другую сторону. Уберите воздуховод перед интубацией.
7. Преоксигенируйте пациента кислородом на 100% и держите его на кислороде
при помощи катетера во рту в течение всей процедуры.
8. Проверьте баллон на наличие назотрахеального воздуховода правильного размера (такого же или вдвое меньшего, чем эндотрахеальнаяя трубка).
9. Снимите 15 мм Т‑адаптер с ближайшего конца воздуховода и протрите его спиртовой салфеткой, после чего повторно прикрепите.
10. Смажьте 4 дистальных сантиметра гелем с лидокаином.
11. Расположите голову пациента в нейтральном положении по прямой линии с телом, если это возможно (Примечание: воздуховод может пройти без размещения головы по прямой линии). Пациент может сидеть или лежать.
12. Подготовьте и разместите средство для фиксации воздуховода.
13. Скажите пациенту, что у него может возникнуть рвотный рефлекс или кашель, когда будет введен воздуховод. Побуждайте пациента сдерживать рвоту и кашель. Успокойте и уймите пациента
14. С осторожным, равномерным давлением введите воздуховод, направленный
к затылочному бугру в задней части черепа со срезом, повернутым к носовой перегородке. Не направляйте воздуховод к верхней части черепа. Если воздуховод не будет проходить в одной стороне, попробуйте другую. Некоторое сопротивление может быть ощутимым, когда воздуховод достигает задней носоглотки. В этот момент несколько осторожных манипуляций путем вращения воздуховода в руках могут облегчить проход через это сопротивление.
15. Поверните воздуховод на четверть оборота после попадания в носоглотку.
Не форсируйте.
16. Когда воздуховод достиг задней части глотки, послушайте конец воздуховода
для определения, двигается ли воздух при каждом вдохе.
17. Рассчитайте частоту и, когда начнется вдох, осторожно, но решительно протолкните трубку далее в ноздрю и прослушайте ее вход в трахею.
Не форсируйте воздуховод вниз, потому что так можно повредить структуры гортани. Правильно расположенный воздуховод будет легко скользить по трахее. Держите другую руку на перстневидном хряще, чтобы прощупать и помочь
проходу воздуховода.
18. Закрепите позицию трубки так же, как для эндотрахеальной процедуры. Контролируйте кровотечение, осторожно сдавливая ноздри вокруг трубки.
19. Закрепите воздуховод при помощи скотча или другого подходящего фиксирующего средства.
20. Примечание: Если позиция воздуховода подозрительна или стан пациента
со временем ухудшился, проверьте размещение воздуховода и соответствующим образом вмешайтесь.
21. Вставьте устройство для контроля CO2 между воздуховодом и мешком.
Проведите наблюдение и запишите присутствие или отсутствие изменений цвета
в устройстве. Отсутствие изменения цвета у пациента с пульсом свидетельствует
о неправильном размещении трубки. Выньте трубку, поддерживающий воздухопоток/вентиляцию и по возможности повторите попытку интубации.
22. Изменение цвета у пациента с пульсом свидетельствует о правильном размещении воздуховода. Если у пациента не будет пульса после удачной интубации, устройство является ненадежным средством для оценки размещения воздуховода. В таком случае устройство может быть вынуто.
23. В случае возвращения пульса устройство снова будет служить индикатором размещения воздуховода. Если устройство загрязнится жидкостью или рвотой,
оно станет непригодным для использования и должно быть вынуто.
24. Если трубка не проходит легко во время первой попытки, выдвиньте ее
к ротоглотке и попробуйте повторное введение во время входа. Не выдвигайте трубку полностью, пока процедура не будет полностью выполнена.
25. Длительные попытки интубации могут ухудшить гипоксию. Ограничьте каждую попытку до 30 секунд.
26. Если процедура неуспешна, отложите ее. Способствуйте вентиляции или поставьте пациента на быстрый поток кислорода с помощью маски, потом организуйте быструю транспортировку и необходимую медицинскую помощь.
Осложнения
- Назальное кровотечение может легко контролироваться осторожным сжатием ноздрей;
- Пищеводная интубация: положение воздуховода должно быть подтверждено таким же образом, как и для процедуры интубации, путем использования детектора углекислого газа в конце выдоха;
- Травма носоглотки и ротоглотки. Кровотечение может начаться и в этих местах. Отсасывание в меру необходимости;
- Самостоятельная экстубация: пациенты, которых не фиксируют должным образом, могут попробовать вынуть трубку. Раздувание баллона может причинить повреждение гортани и ноздрей.
Детектор интубации пищевода и детектор определения объемов CO2
Детектор интубации пищевода всегда называют тестером Bi. Устройство состоит
из простого шприца объемом 60 мл с адаптером, который отвечает стандартному 15 мл соединителю эндотрахеального воздуховода.
Детектор интубации пищевода
Если эндотрахеальная трубка находится в пищеводе и поршень шприца оттягивается назад, созданный вакуум вызывает коллапс стенок пищевода вокруг конца эндодтрахеальной трубки, а созданное сопротивление мешает дальнейшему продвижению поршня. Когда эндотрахеальная трубка пребывает в трахее, поршень продвигается без сопротивления, потому что жесткие стенки трахеи не создают препятствия для конца трубки. Для правильного использования потяните поршень назад приблизительно наполовину. Если трубка в пищеводе, поршень шприца будет двигаться назад по направлению к пациенту.
Ошибочные результаты могут быть получены при следующих обстоятельствах:
Пациенту провели вентиляцию положительного давления при помощи расположенной в пищеводе эндотрахеальной трубки или мешка Амбу. В пищеводе и желудке может быть достаточно воздуха для аспирации с небольшим сопротивлением. По возможности
аспирацию следует повторить. У пациента тяжелое заболевание легких, которое вызывает сопротивление аспирации. Другие примеры – тяжелая форма астмы и фульминантное течение застойной сердечной недостаточности.
Другой случай: пациент страдает ожирением III ст. (180 кг и более). Коллапс трахеи может быть вызван весом грудной клетки пациента, когда прикладывается усилие
для всасывания. Указанные выше осложнения с использованием этой техники по восстановлению проходимости дыхательных путей могут и не встречаться войсковым медикам
в АТО, однако о них нужно знать.
Альтернативный метод подтверждения правильно проведенной интубации
при помощи детектора пищеводной интубации – это прикрепление детектора CO2 (Easy Cap, Mallinkrodt и др.) к эндотрахеальной трубке. Цвет этой бумажки, чувствительной к pH, изменяется от лавандового до желтого, что указывает на то, что
в настоящее время CO2 выдыхается и эндотрахеальная трубка находится в трахее.
Если у пациента остановка сердца и остановка кровотечения, CO2 определить нельзя, даже если трубка введена правильно и цвет детектора – лавандовый. Промежуточный ответ – цвет загара – будет означать, что объем выдыхаемого CO2 меньше нормы.
Это изменение цвета может происходить во время интубации пищевода, когда
в пищеводе остается CO2, или в случае недостаточной реперфузии легких. Если появляется цвет загара, сделайте еще шесть вдохов и наблюдайте снова. Если цвет
не изменяется на желтый, удалите эндотрахеальную трубку или подтвердите ее правильное размещение при помощи других средств.
Детекторы определения CO2 существуют для детей и взрослых и могут использоваться до 2 часов при нормальной вентиляции легких. При наличии чрезмерного количества влаги или секреции в трубке время их использования уменьшается
на 10‑15 минут. Такие детекторы сейчас не имеют широкого применения в зоне АТО,
но разрешены и будут использоваться в будущем для подтверждения правильного введения интубационной трубки.
Другим способом определения объема CO2 является использование капнографии. Это устройство измеряет уровень выдыхаемого CO2 и выводит результат на монитор. Анализаторы содержания углекислого газа могут сообщать персоналу о крайне высоких
и низких уровнях. Нормальный уровень объема углекислого газа варьируется от 30 до 40. Капнографию можно использовать долгосрочно.
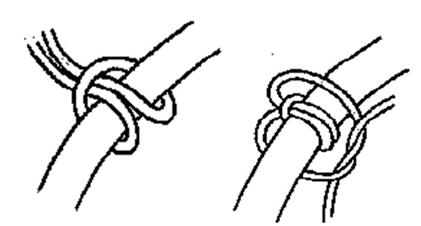
Закрепление эндотрахеальной трубки
Существует несколько хороших методов закрепления эндотрахеальной трубки. Ниже описан наиболее простой и дешевый способ: используйте длинный кусок ленты
на тканой основе. Скрутите петлю посередине. Наденьте петлю на эндотрахеальную трубку и протяните конец ленты через петлю, формируя «глухую петлю» (см. рисунок ниже). Убедитесь, что узел не будет скользить, связав простой узел вокруг него,
как показано на рисунке. Протяните один конец ленты вокруг шеи пациента, с целью избежать движений шеей используя корцанг Магилла, и свяжите оба конца вместе.
Фиксируя трубку возле рта или ноздрей, протяните ткань над ушами, и далее вокруг шеи.
Процедура отсасывания из эндотрахеальной трубки
Цель
Облегчить удаление жидкости и поддерживать проходимость эндотрахеальной трубки.
Показания к применению
Интубированный пациент с видимыми признаками наличия респираторного секрета, рвотных масс или крови в трубке/дыхательных путях.
Противопоказания
Отсасывание должно быть ограничено по времени, чтобы избежать гипоксии для пациента. Тщательное использование асептических средств позволяет избежать инфицирования.
Подготовка к проведению процедуры
Соберите все необходимое оборудование:
- доступный отсасывающий катетер соответствующего размера (не менее чем
2\3 размера эндотрахеальной трубки);
- стерильные одноразовые перчатки, по возможности;
- дополнительный источник кислорода и кислородные трубки;
- мешок Амбу;
- отсос и соединительную трубку;
- стерильную или питьевую воду для очищения отсасывающего катетера
и введения в трубку при необходимости;
- шприц со стерильным физиологическим солевым раствором;
- средства индивидуальной защиты.
Процедура:
1. Осмотрите пациента с целью определения необходимости отсасывания (например, дыхательные шумы, секрет/кровь в трубке и т.д.).
2. Соберите оборудование.
3. Подготовьте реанимационный мешок (проверьте наполнение его кислородом)
и убедитесь, что отсос установлен на отметку 60‑80 мм. рт. ст. или что ручное устройство работает.
4. Тщательно вымойте руки.
5. Осторожно откройте набор с аспирационными катетерами.
6. Проведите кратковременную преоксигенацию пациента кислородом.
7. Наденьте перчатку на ведущую руку, которой будете выполнять манипуляцию.
8. Возьмите рукой в перчатке конец катетера для отсасывания и подсоедините к отсосу соединительной трубки.
9. Отключите пациента от мешка Амбу и, при необходимости, введите 0,5 мл физиологического раствора для промывания.
10. Введите катетер в эндотрахеальную трубку и следите за сантиметровыми метками на катетере.
11. Сравните сантиметровые метки на воздуховоде и катетере и пройдите на 1 см. Проводите отсасывание не дольше 15 секунд. Будьте уверены, что отсасывание проводится только во время вытягивания трубки, а не во время введения катетера.
12. Снова дайте пациенту кислородную маску и заново оцените необходимость дальнейшего отсасывания.
13. В случае необходимости продолжения отсасывания промойте катетер в воде перед повторным применением, введя дистальный конец катетера в воду и очищая катетер до тех пор, пока он не будет достаточно чист для повторного введения катетера в эндотрахеальную трубку.
14. После завершения процедуры отсасывания из эндотрахеальной трубки ноздри
и ротовая полость должны быть очищены перед удалением катетера.
15. После того, как катетер и перчатки будут утилизированы, соединительные трубки отсоса следует промыть стерильной водой.
16. Концентрацию кислорода нужно вернуть к уровню, который был перед процедурой, если это указано.
17. При помощи аускультации можно определить, нужен ли второй этап отсасывания.
18. Цвет, консистенция и количество выделений должны быть записаны (задокументированы).
Хирургическое восстановление проходимости дыхательных путей
Коникотомия
Определение
Манипуляция экстренной хирургии, которая выполняется для восстановления проходимости дыхательных путей при их обструкции. Выполняется путем разреза щитоперстневидной мембраны и позволяет разместить эндотрахеальную трубку
в трахее, когда восстановление дыхательных путей невозможно осуществить другими методами.
На рынке рекламируют некоторые коммерческие устройства для процедуры коникотомии продвигаются как безопасные и простые в применении. Придерживайтесь инструкции по применению таких устройств – хирургическая техника, описанная в этом пособии, позволяет провести эту манипуляцию, используя базовые расходные материалы.
Показания
Травма головы или шеи, которая включает использование мешка Амбу, эндотрахеальной трубки, орофарингеальных воздуховодов, назофарингеальных воздуховодов или надгортанных воздуховодов.
Преимущества коникотомии
Обеспечивает воздуховод для вентиляции легких пациента. Манипуляция может быть проведена быстро, возможны несколько осложнений, связанных с ней.
Противопоказания
Повреждение анатомических структур делает невозможным проведение манипуляции должным образом.
Осложнения
- инфаркт,
- перфорация пищевода,
- трахеопищеводный свищ,
- подкожное накопление воздуха.
Базовая анатомия

| 1. Щитовидный хрящ 2. Перстневидный хрящ 3. Эластичный конус 4. Надгортанный хрящ 5. Голосовые связки |
Вид гортани в разрезе для демонстрации
серединной перстнеобразной связки
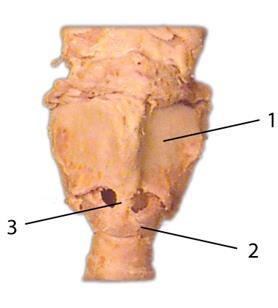
| 1. Щитовидная мембрана 2. Изгиб перстневидного хряща 3. Срединная перстнеобразная связка (линия разреза) |
Необходимое оборудование для экстренной коникотомии
- скальпель №10 или №15,
- эндотрахеальная трубка – размер 6 или больше,
- шприц 10 мл.,
- стетоскоп,
- согнутый кровоостанавливающий зажим Келли (прямой не подходит),
- мешок Амбу,
- стерильная повязка,
- вазелин/марля, смазанная вазелином,
- бетадиновый раствор или спиртовые салфетки,
- стерильные или чистые перчатки,
- шовный материал,
- прибор для отсасывания,
- ножницы,
- лейкопластырь.
Проведение коникотомии
1. Четко определите, что пациенту требуется коникотомия.
2. Быстро соберите необходимое оборудование:
– Используйте ранее заготовленные наборы.
3. Сделайте это. Не медлите.
4. Позиция головы и шеи пациента:
– Пациент расположен горизонтально на спине или в положении полулежа.
– Шея в нейтральном положении.
– Пропальпируйте щитовидный и перстневидный хрящ для ориентации.
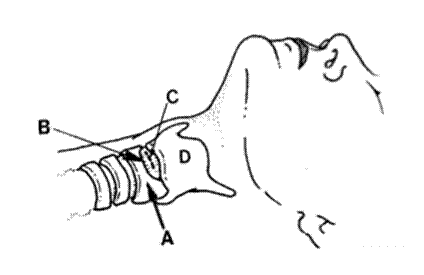
A – перстневидный хрящ B – эластичный конус гортани
C – место разреза D – щитовидный хрящ
5. Найдите эластичный конус гортани.
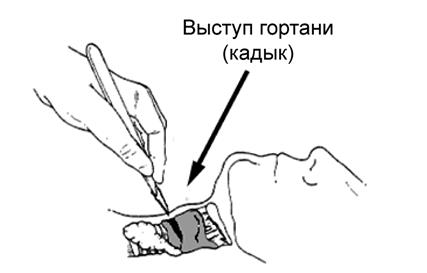
6. Удерживайте щитовидный хрящ не ведущей рукой. Это не так просто, как звучит!
7. Сделайте вертикальный или горизонтальный разрез кожи примерно 2,5 см
(около 1 дюйма) над эластичным конусом гортани.
8. Визуализируйте эластичный конус гортани.
9. Сделайте поперечный разрез в эластичном конусе гортани.
10. Не делайте разрез более 0,5 дюйма (1,25 см) в глубину – так вы можете повредить пищевод.
11. Вставьте согнутый кровоостанавливающий зажим Келли в разрез и тупым
концом разведите края разреза (проверните зажим Келли или ручку скальпеля
на 90 градусов для раскрытия отверстия).
12. Вставьте эндотрахеальную трубку (для взрослых – 6 мм или меньшую, которая подойдет в конкретном случае) в разрез, направляя трубку вниз в направлении трахеи.
13. Сделайте вентиляцию легких пациента с двумя вдохами.
14. Проверьте правильность расположения эндотрахеальной трубки во время проведения этих двух вдохов следующим образом:
– Наблюдая за движениями грудной клетки с каждым вдохом,
– Прослушайте пациента на наличие двусторонних дыхательных шумов,
– Диаграмма капнографии будет наилучшим инструментом оценки!
Выявление проблем
Отсутствие звуков двустороннего дыхания
– Эндотрахеальная трубка расположена не в трахее,, а в пищеводе или в подкожной ткани.
– Удалите трубку и попытайтесь установить ее еще раз в трахею.
Введение воздуховода в правый полый бронх (случается часто)
1. Дыхание прослушивается в правом легком – эндотрахеальная трубка была расположена слишком близко к бронхиальному дереву и находится в правом главном бронхе.
– Подтяните трубку на 0,7-1,3 см. или до того момента, пока не почувствуете двустороннее дыхание.
2. Прослушайте над эпигастрием желудочные звуки.
– Введение эндотрахеальной трубки в пищевод будет приводить к появлению бульканья в области эпигастрия во время вентиляции.
3. Введите в манжету эндотрахеальной трубки 10 см3 воздуха.
Раздувание манжеты служит двум целям:
– Держит эндотрахеальную трубку на месте,
– Служит барьером и предотвращает попадание жидкости в легкие.
Фиксация
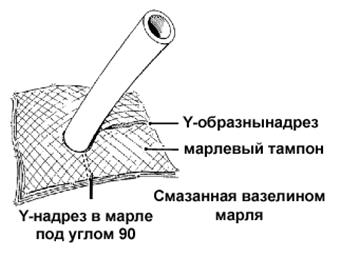
1. Наложите на место введения трубки марлю, смазанную вазелином.
2. Наложите на место введения трубки сухую стерильную повязку.
3. Закрепите лейкопластырь вокруг трубки, а потом вокруг шеи.
4. Накладывать швы не нужно. Это временный воздуховод!
5. Продолжайте вентиляцию пациента (1 вдох каждые 6 секунд) и отсасывание,
при необходимости. Мягкое надавливание: 2 – вдох, 3 - выдох
6. Продолжайте следить за изменениями в состоянии пациента.
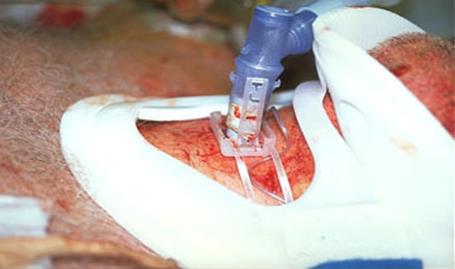
Рисунок выше иллюстрирует местонахождение безопасного воздуховода после коникотомии
Эти манипуляции выполняются в стерильных условиях, кроме непредвиденных обстоятельств. У пациентов в сознании применяют местную анестезию с введением лидокаина подкожно. Введите от 1 до 4 мл 2‑4% лидокаина в область трахеи перед введением скальпеля. Травма гортани является противопоказанием для проведения этой манипуляции.
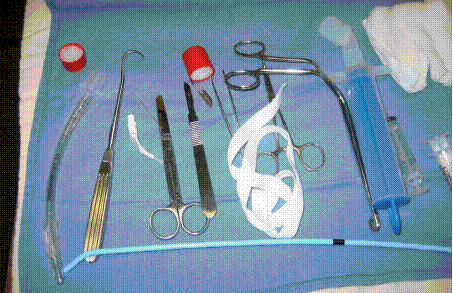
На рисунке показаны базовые инструменты, необходимые для этой манипуляции
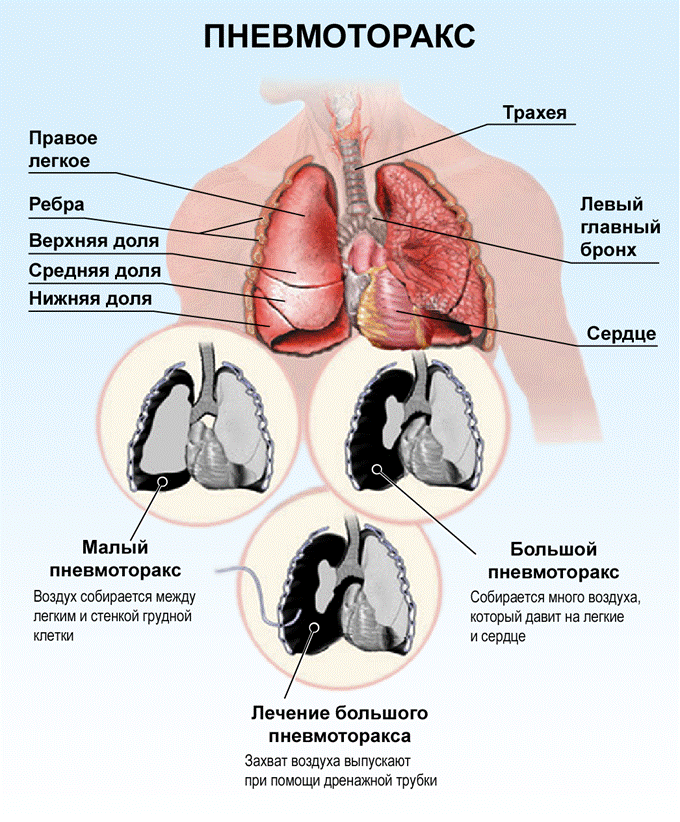
Напряженный пневмоторакс
Декомпрессия иглой при напряженном пневмотораксе. Напряженный пневмоторакс сопровождается прогрессивным накоплением воздуха в плевральной полости, как правило, в связи с получением рваной раны легкого, которая позволяет воздуху выходить
в плевральную полость, но не возвращаться в легкое. Вентиляция с положительным давлением может усилить эффект «одностороннего клапана».
Прогрессивное нарастание давления в плевральной полости смещает средостение
в противоположную половину грудной клетки и препятствует возвращению венозной крови
к сердцу. В результате возникает недостаточность кровообращения и это может привести
к травматической остановке сердца. Классические признаки напряженного пневмоторакса:
- отделение трахеи от пораженной стороны,
- чрезмерное расширение грудной клетки,
- усиление перкуторного звука в сердце и чрезмерное расширение грудной клетки, которая во время дыхания малоподвижна.
Центральное венозное давление повышается, но будет нормальным или ниже
при гиповолемических состояниях[3]
Однако классические признаки, как правило, отсутствуют, а чаще у пациента наблюдается тахикардия и тахипноэ, а также может быть гипоксия. Эти признаки сопровождаются недостаточностью кровообращения с гипотензией и дальнейшей травматичной остановкой сердца. Дыхательные шумы и результаты перкуссии может быть сложно оценить, и они могут ввести в заблуждение в травматологической комнате.
Напряженный пневмоторакс может развиться незаметно, особенно у пациентов
на вентиляции с положительным давлением. Это может случиться сразу же или через несколько часов. Непонятная тахикардия, артериальная гипотензия и повышение давления
в дыхательных путях должны наводить на мысль о том, что развивается пневматоракс.
С таким уровнем напряженного пневмоторакса несложно понять, какие функции сердечно-сосудистой системы могут быть снижены в связи с нарушением возвращения венозной крови к сердцу. Массивный напряженный пневмоторакс действительно должен быть выявлен клинически, и на фоне гемодинамического коллапса должно быть проведено дренирование плевральной полости иглой или другим способом.
В случае напряженного пневмоторакса войсковой медик должен уметь провести
две основные процедуры:
- декомпрессию иглой грудной клетки и повторную оценку пациента,
- если напряженный пневмоторакс декомпрессионной иглой ослаблен лишь частично – необходимо введение плевральной дренажной трубки.
Классическая тактика при напряженном пневмотораксе – неотложная декомпрессия грудной клетки с применением иглы для дренирования плевральной полости. Внутривенный катетер размера 14‑16 вводится во 2 межреберное пространство
по среднеключичной линии. Убедитесь, что место введения в грудную клетку не медиально относительно сосковой линии и что игла не направлена к сердцу. Игла удаляется, а катетер оставляется открытым. Немедленный порыв воздуха из груди свидетельствует о наличии напряженного пневмоторакса. Эти манипуляции эффективно превращают напряженный пневмоторакс в простой пневмоторакс.
Во многих пособиях отмечается, что напряженный пневмоторакс – это клинический диагноз и он должен лечиться дренированием плевральной полости иглой. Теперь эта догма подвергается сомнению. Дренирование плевральной полости иглой – не настолько безвредное вмешательство, как думали ранее, и оно часто неэффективно для устранения напряженного пневмоторакса. Если невозможно услышать какое-либо движение воздуха, то нельзя узнать, действительно ли есть напряженный пневмоторакс и попала ли вообще игла в плевральную полость. Некоторые тучные пациенты могут иметь очень толстые стенки грудной клетки.
Иглы для дренирования плевральной полости также могут блокироваться, перегибаться, смещаться и выпадать. Таким образом, ослабленный напряженный пневмоторакс может снова незаметно накапливаться. Еще важнее то, что возникает возможность повреждения иглой легкого, особенно если пневмоторакса изначально нет. Воздушная эмболия вследствие надрыва легкого – также реальная проблема.
При отсутствии нарушения гемодинамики перед вмешательством разумно дождаться результатов ургентной рентгенографии органов грудной клетки. Это позволит избежать ненужных декомпрессий. Например, верхняя доля правого легкого спалась вследствие эндотрахеальной интубации с девиацией трахеи – эта клиническая ситуация напоминает напряженный пневмоторакс с противоположной стороны и можно установить ненужный дренаж грудной клетки слева.
Особые предупреждения при применении декомпрессии иглой:
- Декомпрессия иглой часто связана с осложнениями.
- Ее применение нелегко.
- Она никогда не может быть применена в случае, если мы просто не слышим дыхание с одной стороны.
НО
В очевидных случаях (шок с раздутыми шейными венами, аускультативно ослабленное дыхание, смещенная трахея) эта манипуляция может спасти жизнь
как патогенетическое лечение травматического пневмоторакса. В большинстве центров плевральные дренажные трубки должны быть доступны в реанимационном
Дата добавления: 2016-07-29; просмотров: 3137;











