Особенности построения современной системы лечебно-эвакуационных мероприятий
Классические положения военно-медицинской доктрины, сложившиеся в период Великой Отечественной войны, явились теоретической основой развития не только системы лечебно-эвакуационных мероприятий, но и всех сфер военной медицины и строительства военно-медицинской службы в послевоенный период. Этот процесс проходил, с одной стороны, на фоне относительной стабильности мирного сосуществования сверхдержав, а с другой - под влиянием гонки вооружений. Вместе с тем в последние десятилетия значительно возросло количество локальных войн и вооруженных конфликтов5, которые отличаются широким разнообразием форм и способов ведения боевых действий, характером и интенсивностью вооруженной борьбы. В этих условиях от медицинской службы потребовалось отойти от традиционных взглядов на построение системы лечебно-эвакуационных мероприятий и принятия стандартных решений, которые, как показал практический опыт работы медицинской службы, не всегда соответствовал классической схеме организации медицинского обеспечения воинских формирований и органов в ходе боевых действий.
Это послужило предпосылкой к тому, что в конце 90-х годов ХХ века во взглядах на организацию и проведение лечебно-эвакуационных мероприятий в ходе боевых действий обозначились две противоположные точки зрения.
Первая точка зрения сводится к тому, что особенности и специфика условий ведения боевых действий в локальных войнах и вооруженных конфликтах требуют принципиально новых основ построения современной системы лечебно-эвакуационных мероприятий.
Альтернативная точка зрения состоит в том, что в период войны проводятся четко определенные виды боевых действий (наступление, оборона, бои, операции) и масштаб вооруженного конфликта существенного значения не имеет, при этом зону боевых действий можно условно разделить на три основных района:
• войсковой (на глубину построения боевого порядка дивизии, в обороне ~ 30-40 км, в наступлении ~ 15-20 км);
• армейский или корпусной (ограниченный тыловой границей армии или корпуса, в обороне ~ 80-100 км, в наступлении ~ 40- 60 км);
• фронтовой (до тыловой границы фронта, в обороне ~ 250-300 км, в наступлении ~ 120-150 км).
В условиях же локальных войн и вооруженных конфликтов условного деления по элементам боевого порядка или оперативного построения войск может не быть, однако, несмотря на это, эшелонирование медицинской помощи должно быть обеспечено. Следовательно, принципы организации лечебно-эвакуационных мероприятий, разработанные для условий крупномасштабной войны, в равной степени могут быть применимы для боевых действий (операций) в современных локальных войнах и вооруженных конфликтах.
5 После 1945 г. в мире произошло 175 локальных войн и вооруженных конфликтов. В них погибло более 25 млн человек. Некоторые из них продолжаются и в настоящее время.
Практический опыт работы военно-медицинской службы в ходе локальных войн и вооруженных конфликтов (Афганистан 1979- 1991 гг., Чечня 1994-1996, 1999-2002 гг., грузино-абхазский и грузино-осетинский конфликты, Приднестровский район Республики Молдова, международное присутствие по безопасности в Союзной Республике Югославии в Косово, в Республике Таджикистан) показал, что эшелонирование специализированной медицинской помощи может быть обеспечено в следующем варианте построения системы лечебно-эвакуационных мероприятий:
• первый эшелон составляют лечебные учреждения, расположенные на границе зоны боевых действий. К ним относятся МОСН и региональный гарнизонный военный госпиталь, усиленные группами оказания специализированной медицинской помощи;
• второй эшелон составляют территориальные базовые лечебные учреждения военного округа, на территории которого ведутся боевые действия, или территориальные базовые лечебные учреждения смежных военных округов;
• третий эшелон составляют главные и центральные лечебные учреждения (главные и центральные военные госпитали Минобороны, ФСБ, МВД России, а также клиники Военно-медицинской академии).
В лечебных учреждениях второго и третьего эшелонов осуществляются лечение осложнений ранений, восстановление структуры функций поврежденных органов и систем организма. И вполне закономерно, что удельный вес неотложных мероприятий снижается до 15%, срочных - до 5%, отсроченных - до 9%, но возрастает удельный вес плановых операций до 40%, и операций, выполненных по вторичным показаниям (по поводу осложнений), до 23%.
В соответствии с классической схемой организации лечебно-эвакуационных мероприятий в условиях крупномасштабной войны специализированная медицинская помощь оказывается в эшелонах госпитальной базы фронта.
В качестве примера построения системы лечебно-эвакуационных мероприятий в условиях современной локальной войны или вооруженного конфликта можно привести схему организации медицинского обеспечения объединенной группировки войск в ходе контртеррористической операции в Чеченской республике в 1994-1996 и 1999-2002 гг. (рис. 15).
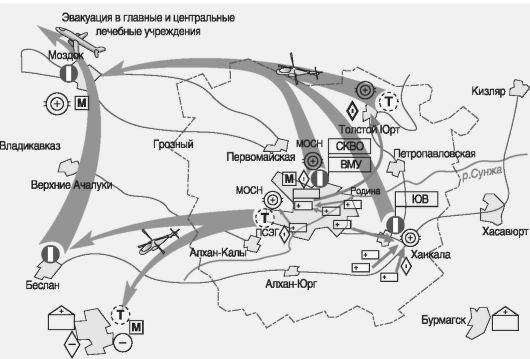
Рис. 15.Схема организации медицинского обеспечения объединенной группировки войск в ходе контртеррористической операции в Чеченской республике
Таким образом, в настоящее время базовую основу современной системы лечебно-эвакуационных мероприятий составляет система этапного лечения с эвакуацией по назначению с тремя ее основными принципами: специализацией медицинской помощи, эвакуацией раненых и больных по назначению и эшелонированием медицинской помощи.
Дата добавления: 2020-10-01; просмотров: 574;











