Лекция № 18. Тема: «Сестринский процесс при хирургических заболеваниях органов брюшной полости».
Язвенная болезнь - характеризуется изъязвлением слизистой оболочки желудка или 12-перстной кишки с периодами обострения и ремиссии.
Предрасполагающие факторы:
- расстройства нервных и гормональных механизмов регуляции функций желудка,
- местное нарушение и изменение слизистой оболочки (уменьшение количества слизи, изменение состава желудочного сока),
- Helicobacter Pylori,
- рефлекторные воздействия с других органов брюшной полости.
Клиническая картина:
1. Боль. Характерна сезонность обострений: чаще всего в весенне-осенний период. Боли, локализующиеся в эпигастральной области, возникающие сразу после еды, характерны для язвы желудка; а голодные боли (через 2-3 часа после еды) и ночные боли - для язвы 12-перстной кишки, эти боли снимаются приёмом пищи.
2. Диспепсические расстройства: изжога - частый и ранний признак язвенной болезни. Рвота на высоте болей, и предшествующая рвоте - тошнота. Отрыжка при язве12-перстной кишки - кислая (повышенная кислотность), при язве желудка - пищей или пустая. Аппетит не снижен, но больные боятся есть, из-за страха возникновения болей. Часто нарушается функция кишечника, особенно при язве 12-перстной кишки - спастический колит.
При объективном обследовании: обложенный язык, отпечатки зубов на боковых поверхностях его, при пальпации - умеренная болезненность в эпигастральной области, незначительное мышечное напряжение.
Методы диагностики:
1. Рентгенологическое исследование с барием.
2. Эндоскопическое исследование: ЭГДС,
3. РН-метрия - измерение уровня желудочной секреции. При язве 12-перстной кишки - повышена, при язве желудка - понижена.
Лечение: консервативное. При обострении в стационаре, в терапевтическом или гастроэнтерологическом отделении. Показанием к хирургическому лечению является: частые рецидивы, безуспешное консервативное лечение, потеря трудоспособности. Операции: резекция желудка, или резекция 12-перстной кишки. Ваготомия (пересечение ветвей блуждающего нерва), для подавления желудочной секреции.
Осложнения язвенной болезни желудка:
1. Перфорация (прободение) желудка и 12-перстной кишки. Характеризуется резкой «кинжальной» болью в эпигастрии, выраженным «доскообразным» напряжением мышц живота, наличием язвенного анамнеза.
Первая помощь: холод на живот, срочная госпитализация, лежа в ЭХО, наркотики не применять до установления диагноза.
2. Стеноз привратника - сужение пилорического (выходного) отдела желудка вследствие рубцевания язвенного дефекта, развивается у 10-40 % больных.
Лечение: только хирургическое. Подготовка к операции: в течение 1-2-х недель - промывание желудка (ежедневное) до чистой воды, инфузионная терапия. Операция - «резекция ¾ желудка».
3. Желудочно-кишечные кровотечения.Возникают внезапно, сопровождаются типичными симптомами: рвота кровью, мелена (дегтеобразный кал), коллапс.
Первая помощь: холод на живот, гемостатические средства (викасол, хлористый кальций, аминокапроновая кислота), срочная госпитализация, срочное оперативное вмешательство.
4. Малигнизация - перерождение язвы в злокачественную опухоль.
5. Пенетрация - осложнение язвенной болезни в виде распространения инфильтративно-деструктивного процесса из желудка или 12-перстной кишки в толщу соседнего органа - печени, поджелудочной железы, сальника.
Острый холецистит - острое воспаление стенки желчного пузыря с нарушением его функции. Бывает: каменный (калькулёзный), бескаменный. По степени воспалительных изменений: катаральный, флегмонозный, гангренозный.
Клиника: острое начало с болей в правом подреберье, боли носят постоянный характер или нарастающий с иррадиацией в правое надплечье (frenicus- симптом), рвота, не приносящая облегчения, подъём t, озноб, тахикардия, возможна желтушность кожных покровов (механическая желтуха). Язык сухой, с белым налетом. Живот, напряженный в правом подреберье, пальпируется увеличенный болезненный желчный пузырь. «+» симптомы раздражения брюшины. «+» симптом Ортнера (боль при поколачивании ребром кисти по правой реберной дуге). При гангрене или перфорации пузыря - симптомы разлитого перитонита.
Методы диагностики : УЗИ, рентгенологические – холецистохолангиография.
Лечение: Экстренное оперативное вмешательство при разлитом перитоните. В остальных случаях лечение начинают с консервативных мероприятий: АБ, инфузионная дезинтоксикационная терапия, спазмолитики. После стихания воспаления - обследование, и операция в плановом порядке. Операции: «холецистостомия», «холецистэктомия».
Острый панкреатит -воспаление поджелудочной железы.
Классификация:
- острый отек поджелудочной железы,
- геморрагический некроз,
- гнойный панкреатит.
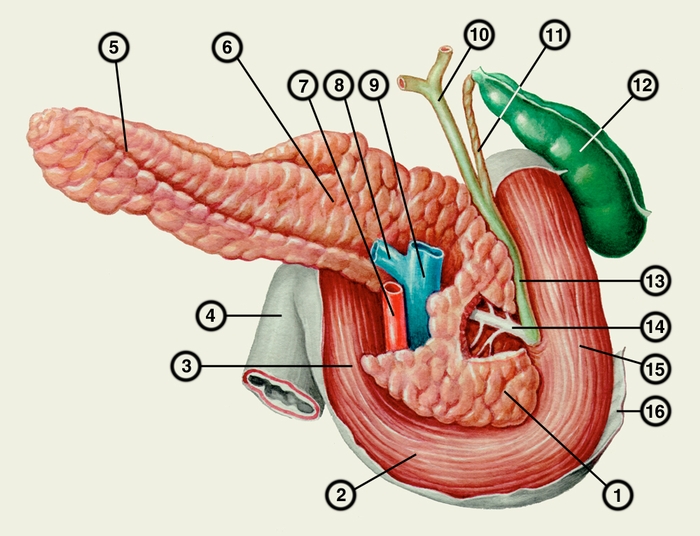 Острый панкреатит развивается:
Острый панкреатит развивается:
- у больных ЖКБ (холецистопанкреатит);
- при нарушении оттока из проток поджелудочной железы, вследствие закупорки его конкрементами,
- при стенозе фатерового соска (большого дуоденального соска),
- при пищевых перегрузках,
- злоупотребление алкоголем,
- при нарушении кровообращения в железе,
- при язвенной болезни желудка и 12-перстной кишки
Клиника: острое начало с болей в эпигастрии, боли носят опоясывающий характер, интенсивные вплоть до развития картины шока. Неукротимая рвота, не приносящая облегчения. t близка к норме. PS 100-140 в мин, язык сухой, обложен. Живот вздут, особенно в эпигастральной области, напряжение мышц передней брюшной стенки, «+» симптом Щеткина-Блюмберга, отсутствие пульсации брюшной аорты (симптом Воскресенского), отмечается болезненность в левом реберно-позвоночном углу (симптом Мейо-Робсона). АД низкое, возбуждение или бессознательное состояние при нарастании интоксикации, в тяжелых случаях - смерть в первые сутки. После фазы токсемии - период гнойных осложнений: расплавление и секвестрация ткани железы и окружающей клетчатки. Образуется киста, заполненная детритом.
Лечение: вначале консервативное. Голодание, холод на эпигастральную область, 2-хсторонняя паранефральная блокада. Инфузионная терапия до 5 л в сутки, р-р атропина, мочегонные (фуросемид), ингибиторы ферментов поджелудочной железы (контрикал, гордокс), АБ, витамины.
При некротических формах панкреатита - хирургическое лечение: лапаротомия, удаление некротизированных участков, дренирование сальниковой сумки и брюшной полости.
Кишечная непроходимость:
В это понятие входят все случаи, при которых приостанавливается последовательное продвижение содержимого кишок в направлении от привратника желудка до заднепроходного отверстия.
В зависимости от механизма возникновения выделяют:
Механическая
а) странгуляционная (происходит сдавление сосудов),
б) обтурационная (закупорка просвета кишки),
в) смешанная (инвагинация).
Динамическая
а) паралитическая (отсутствие сокращений кишечной стенки),
б) спастическая (резкий локальный спазм кишки).
По происхождению различают:
1. Врожденная (пороки развития, атрезия прямой кишки),
2. Приобретенная (все остальные случаи).
С учетом локализации:
1. Высокая (тонкокишечная),
2. Низкая (толстокишечная).
Динамическая кишечная непроходимость:
Имеет нервно-рефлекторный характер.
1. Спастическая кишечная непроходимость: чаще после операции, иногда при заболеваниях ЦНС, повышенной возбудимости и моторной активности кишечника, при хронических отравлениях экзогенными ядами.
Лечение: консервативное: паранефральные блокады, спазмолитики. При неэффективности - операция. Спазмированный участок согревают салфеткой, смоченной горячим изотоническим раствором NaCl, в брыжейку вводят 0,25% р-р новокаина.
2. Паралитическая кишечная непроходимость:развивается как ответ на патологический процесс в брюшной полости. Отмечается вздутие живота, тимпанит при перкуссии, разлитая болезненность, «+» симптомы раздражения брюшины, рвота каловым содержимым. Состояние тяжелое, обезвоженность, тахикардия, АД снижено. Рентгенологически - пневматизация кишечных петель, иногда уровни жидкости. (рис).
Лечение:устранение основной причины заболевания. Анестезия брыжейки тонкого и толстого кишечника 0,25% р-ром новокаина. Постоянная аспирация желудочного и кишечного содержимого с помощью назогастрального зонда. Прозерин в/м, 10% NaCl в/в капельно, паранефральная блокада - для стимуляции перистальтики.
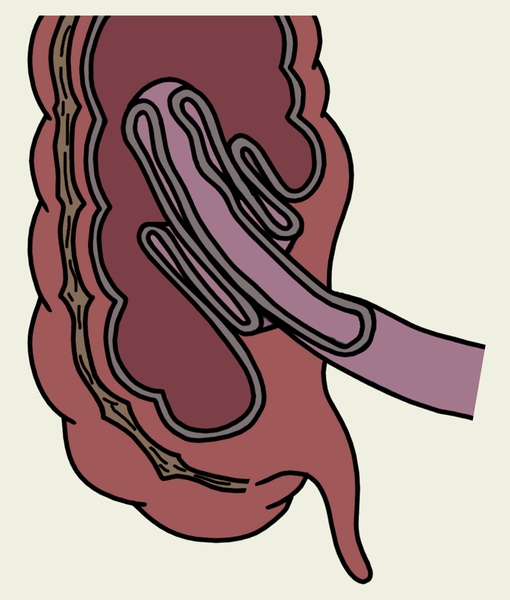
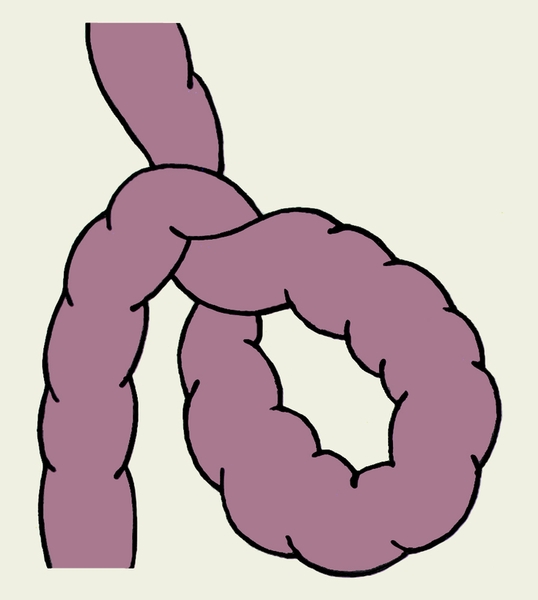
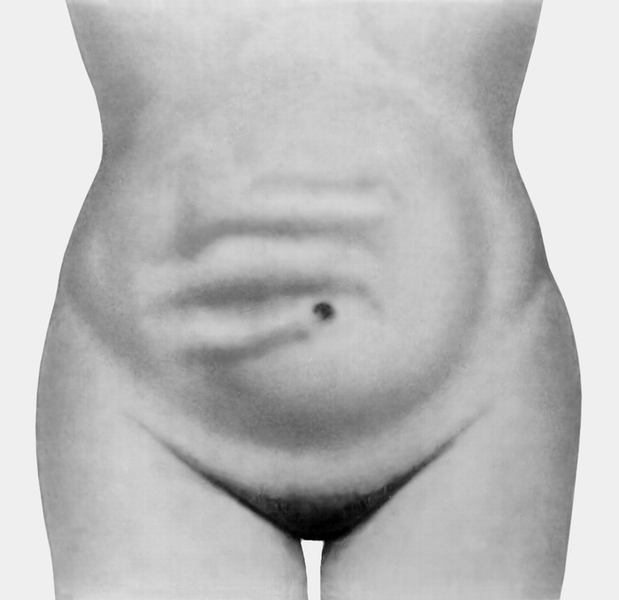
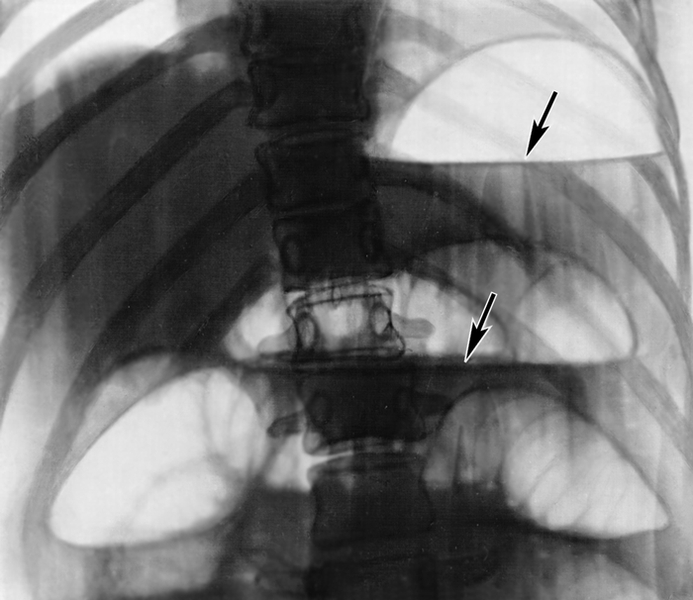 Механическая кишечная непроходимость: характеризуется схваткообразной болью в животе (при завороте и узлообразовании вплоть до шока). При рецидивирующей непроходимости боль приступообразная. При обтурации - боль развивается постепенно. Постоянный симптом - рвота, чем выше обтурация, тем интенсивнее и обильнее рвота, приводящая к обезвоживанию и истощению организма. В запущенных случаях рвота приобретает каловый характер. При низкой к. н. рвота возникает поздно и не приносит облегчения. Задержка стула и газов. Позывы на дефекацию безуспешны. При высокой к. н. при помощи гипертонических и сифонных клизм удается очистить нижележащие отделы кишечника, отходят кал и газы в большом количестве, но общее состояние улучшается незначительно. Объективно: язык сухой, обложен белым налетом. Живот неравномерно вздут. Визуально видна перистальтика кишечника. Раздутый участок кишки - выше места препятствия. Перкуторно - тимпанит, в отлогих местах возможно притупление перкуторного звука, вследствие скопления жидкости. При пальпации - разлитая болезненность, «шум плеска». Аускультативно: усиленная перистальтика, урчание, «шум падающей капли». При низкой к.н.- «симптом Обуховской больницы»: при пальцевом исследовании прямой кишки - ампула её раздута, пустая, сфинктер зияет.
Механическая кишечная непроходимость: характеризуется схваткообразной болью в животе (при завороте и узлообразовании вплоть до шока). При рецидивирующей непроходимости боль приступообразная. При обтурации - боль развивается постепенно. Постоянный симптом - рвота, чем выше обтурация, тем интенсивнее и обильнее рвота, приводящая к обезвоживанию и истощению организма. В запущенных случаях рвота приобретает каловый характер. При низкой к. н. рвота возникает поздно и не приносит облегчения. Задержка стула и газов. Позывы на дефекацию безуспешны. При высокой к. н. при помощи гипертонических и сифонных клизм удается очистить нижележащие отделы кишечника, отходят кал и газы в большом количестве, но общее состояние улучшается незначительно. Объективно: язык сухой, обложен белым налетом. Живот неравномерно вздут. Визуально видна перистальтика кишечника. Раздутый участок кишки - выше места препятствия. Перкуторно - тимпанит, в отлогих местах возможно притупление перкуторного звука, вследствие скопления жидкости. При пальпации - разлитая болезненность, «шум плеска». Аускультативно: усиленная перистальтика, урчание, «шум падающей капли». При низкой к.н.- «симптом Обуховской больницы»: при пальцевом исследовании прямой кишки - ампула её раздута, пустая, сфинктер зияет.
При запущенно к. н., осложненной разлитым перитонитом, живот вздут, разлитая болезненность, «+» симптомы раздражения брюшины, полное «молчание» брюшной полости - «гробовая тишина». При R*-логическом исследовании - на обзорных снимках выявляются пневмотизация кишечника, уровни жидкости с газом над ними (чаши Клойбера).
Лечение: при отсутствии симптомов разлитого перитонита - консервативное: 2-х сторонние паранефральные блокады, сифонная клизма, промывание желудка с последующей постоянной аспирацией его содержимого, инфузионная терапия 3-5 л в сутки, сердечные, спазмолитики. При неэффективности - хирургическое лечение. Операция проводится под наркозом. Лапаротомия, устранение причин непроходимости (рассечение спаек, раскручивание заворота и др.).
Дата добавления: 2016-06-15; просмотров: 7806;











