ЛЕКЦИЯ № 13. Тема: «Сестринский процесс при хронической и анаэробной хирургической инфекции».
С Е П С И С.
Сепсис - это общее неспецифическое инфекционное заболевание нециклического типа, возникающее в условиях нарушенной резистентности (устойчивости) организма из-за снижения иммунитета, при постоянном или периодическом поступлении из местного очага инфекции в кровеносное русло микроорганизмов или их токсинов с развитием синдрома интоксикации. Из определения понятно, что основными моментами забо-левания являются: состояние первичного очага, иммунитета больного и резистности организма. Сепсис является вторичным заболеванием и должен относиться к осложнениям основного гнойно-септического процесса. Первичный сепсис (крип-тогенный), когда не выявлен первичный очаг, отмечается редко. История вопроса очень длительная и сложная. Заболевание было известно еще до Гиппократа и называлось "гнилокровием". Но причины его развития объяснялись химическими и физическими факторами. Только в 19 веке, с развититем микробиологии, определилась бактериологическая концепция этого заболевания (H. Schottmuller). Но она, в отрыве от состояния макроорганизма, оказалась несостоятельной, поэтому И.В. Давыдовским предложена макробиологическая концепция, т.е. состояние организма больного, его устойчивость (резистентность), активность иммунной системы. Хотя, по результатам изучения этой проблемы последнего времени, имеет место сочетание того и другого факторов (наличие суперинфекции с высоким ее напряжением в первичном очаге, достаточным для ее проникновения в кровеносное русло), разрушение элементов отграничения (например,грануляций при грубых перевязках), выраженный иммунодефицит, авитаминоз, сахарный диабет и др.
Классификация сепсиса:
1. По виду возбудителя:
- стафилококковый,
- стрептококковый,
- колибациллярный,
- неклостридиальный,
- клостридиальный,
- смешанный.
2. По расположению входных ворот:
- хирургический,
- урологический,
- гинекологический,
- отогенный,
- тонзилогенный.
3. По наличию или отсутствию видимого очага инфекции:
- первичный (криптогенный - первичный очаг не выявлен),
- вторичный.
4. По времени возникновения:
- ранний (до 14 дней с момента появления первичного очага),
- поздний (после 14 дней с момента появления первичного очага).
5. По клиническому течению:
- молниеносный - все симптомы развиваются за несколько часов, очень высокая летальность,
- острый - за несколько дней,
- подострый - за несколько недель, исход чаще благоприятный,
- хронический - течет годами с обострениями и ремиссиями.
6. По наличию или отсутствию гнойных метастазов:
- септицемия - сепсис без метастазов - характерно массивное поступление в кровь токсинов, тяжелая интоксикация, в крови могут обнаруживаться бактерии,
- септикопиемия - характерны бактериемия и гнойные метастазы в различных органах. Чаще из крови высеиваются стафилококки.
Симптомы: Для сепсиса характерна высокая t тела 40-41 гр. При септикопиемии - гектическая кривая, при септицемии, постоянно высокая t кривая. Отмечаются потрясающие ознобы, проливные поты, быстро наступает обезвоживание, истощение. Черты лица заостряются, кожа сухая с землистым оттенком или желтушная. Поведение больных неодинаково: одни вялые, апатичные, другие - возбужденные. Головная боль, бессонница, раздражительность. Язык сухой с белым налетом, печень и селезенка увеличены, тахикардия, снижения АД. Одышка, дыхание поверхностное. Запоры, в тяжелых случаях - поносы. Тошнота, рвота. Кровоизлияния на коже и слизистых, иногда - кровотечения из раны. Нередко развивается пневмония, микроинфаркты в селезенке, почках и других органах. Прогрессируют пролежни. В ОАК лейкоцитоз, лимфопения, СОЭ увеличено, эритропения, Нв снижен, гипопротеинемия. В крови высевается бактерии. В ране - грануляции вялые, серые, легко кровоточат, отделяемое скудное
. раневая поверхность увеличивается. Гибель наступает из-за тяжелой интоксикации и гнойных очагов в организме.
Самое тяжелое осложнение сепсиса - септический шок. Симптомы септического шока яркие и возникают внезапно:
- ухудшение состояния,
- падение АД ниже 70-80 мм. рт.ст.,
- появление одышки, тахикардии более 90 ударов в мин,
- снижение диуреза до 500 мл в сутки,
- появление нервно-психических расстройств,
- появление диспепсических расстройств,
- аллергическая реакция кожи (петехии, сыпи).
Уход за больным: больному необходимо выделить специальную палату. Исключительное значение имеет уход за полостью рта, кожей, дыхательная и лечебная гимнастика, смена белья, кварцевание и уборка палаты, полноценное питание каждые 3 часа (высококалорийная пища с большим содержанием белков, витаминов).
Лечение:
1. Активное хирургическое лечение первичного и вторичного гнойных очагов.
2. Общая интенсивная терапия, включающая АБ-ую терапию, борьбу с интоксикацией, восполнение энтеропотерь.
3.Специфическая иммунизация, коррекция системы свертывания крови.
4. Поддержание ССС, функции дыхания, печени, почек.
Особенности сестринского ухода за больными с аэробной хирургической инфекцией:
1. Идеальная чистота в палатах.
2. Охранительный режим.
3. Точное соблюдение сан-эпид. режима.
4. Соблюдение правил асептики.
5. Соответствующая требованиям обработка инструментов и перевязочного материала.
6. Проветривание палат, применение дез. средств при их уборке.
7. Кварцевание.
8. Точное выполнение назначений врача.
9. Уметь защитить себя от микробного инфицирования (спец. одежда, маски, перчатки, антисептические средства).
10 Комплекс мероприятий по обеспечению ухода за постелью больного, предметами ухода.
Анаэробная инфекция -тяжелая токсическая раневая инфекция с преимущественным поражением мышечной и соединительной ткани, вызванная анаэробными микроорганизмами. Анаэробы размножаются без доступа кислорода и вызывают клиническую картину без признаков типичной воспалительной реакции организма на инфекцию.
Различают следующие виды анаэробной инфекции:
1) клостридиальная, вызываемая клостридиями, особыми бактериями, имеющими споры и очень устойчивыми к термическим и химическим факторам (столбняк, газовая гангрена).
2) неклостридиальная, вызываемая неклостридиальной группой анаэробов, не образующих спор. Это представители обычной аутомикробной флоры человека (гнилостная хирургическая инфекция).
Газовая гангрена.
Летальность 10-90%. Чаще при ранениях нижних конечностей, сильном загрязнении раны землей. Ослабленность организма, кровопотеря, нарушение кровообращения способствуют развитию заболевания. Инкубационный период 4-14 суток.
Местные симптомы: боли в ране, чувство распирания в конечности. Из раны выбухают ткани грязно-серого или серо-зелёного оттенка. В тканях вокруг раны определяется газ, который может выделяться со дна раны, пальпаторно - крепитация, на коже появляются пузыри - флектены, наполненные геморрагической жидкостью. Кожа бледная, холодная, пульс на периферии отсутствует. Из раны - зловонный запах. Нарастание отека, т.е. прогрессирование процесса, можно подтвердить наложением вокруг конечности нити: в течение нескольких часов она «врезается» в кожу. Наличие газа в мягких тканях подтверждается рентгенологически. По преобладающему симптому различают 4 формы газовой гангрены:
1. Эмфизематозная (классическая) - выражено газообразование.
2. Отёчно-токсическая - превалирует отек, газообразование недостаточное.
3. Флегмонозная - мене бурное течение, ограничивается каким-нибудь участком.
4. Путридная (гнилостная) - развивается очень бурно, сопровождается быстрым распадом тканей.
Общие симптомы: тяжелая интоксикация организма. Поступление токсинов в кровь (токсемия) приводит к развитию инфекционно-токсического шока. Первоначальное возбуждение сменяется глубокой заторможенностью, возможна потеря сознания. t 39-40 гр., тахикардия, падение АД, дыхание учащенное, поверхностное. Язык сухой, жажда, рвота. В ОАК - лейкоцитоз со сдвигом влево, СОЭ увеличено, Нв падает, эритропения. Развивается олигурия, затем анурия. В ОАМ - белок, эритроциты. При несвоевременном лечении - смерть в течение 2-3 суток.
Профилактика:
а) специфическая - введение 30000 ЕД противогангренозной сыворотки и противогангренозного бактериофага (при обширных грязных ранах).
б) неспецифическая - ранняя радикальная ПХО с иссечением нежизнеспособных тканей. При подозрительном состоянии вести наблюдение за раной, не накладывая первичных швов. АБ - терапия, хорошая иммобилизация.
Лечение:
1.Оперативное: как можно раньше! Производят глубокие (до кости) разрезы по всей длине пораженных участков (лампасные разрезы) от 2 до 5. Суставы не пересекают, не нарушают целостность круглых сосудов. Удаляют гематомы, некротизированные мышцы, вскрывают полости. Рану оставляют открытой, повязки с перекисью водорода - рыхло, поверхностно. По жизненным показаниям - ампутация конечности.
2. Специфическое: в/в капельно медленно (1мл/мин) вводят поливалентную противогангренозную сыворотку ( при установленном возбудители - моновалентную) 150 000 - 200 000 ЕД в теплом изотоническом растворе NaCl.
3. Общее лечение:инфузионная терапия до 4 литров в сутки (гемодез, полидез, реополиглюкин, белковые кровезаменители), барокамера, переливание крови, АБ, витамины, посиндромная терапия, диетическое питание.
Сестринский процесс при уходе за больными с газовой гангреной:
1. Отдельная палата.
2. Индивидуальный пост м/с и врача.
3. Бельё, инструменты, халаты проходят специальную обработку отдельно.
4. Все перевязки - в перчатках и фартуке.
5. Уборка палат 2 раза в день с использованием 6% раствора перекиси водорода и 1% моющего средства. Весь уборочный инвентарь автоклавируется 20 мин при 2 атм.
6. Используемый перевязочный материал собирают в закрытую ёмкость и затем сжигают.
7. Стерилизация инструментов дробная (повторная) с целью уничтожения микробов.
Столбняк.
Острое общее инфекционное заболевание, вызываемое анаэробной спороносной палочкой (Clostridium tetani) и осложняющее течение раневого процесса. Столбнячная палочка широко распространена в природе, её споры встречаются на поверхности тела, в кишечнике человека и животных. Входные ворота - любая рана. Необходимым условием для развития столбняка являются:
- наличие мертвых тканей,
- отсутствие аэрации раны,
- снижение сопротивляемости организма.
Инкубационный период от 2 суток до 3 недель и более.
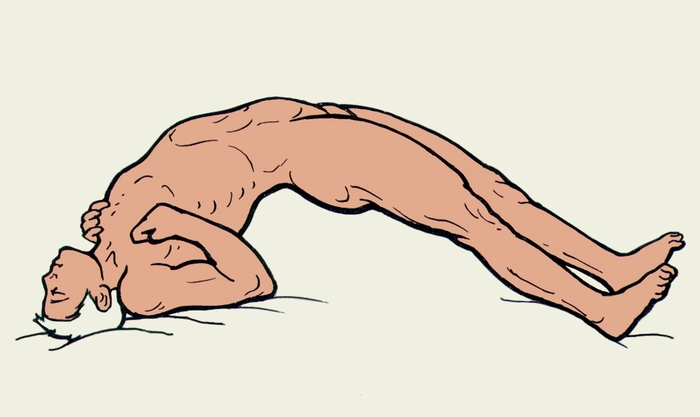 Возбудители столбняка выделяют токсины нейротропного действия, чем и обусловлена клиника заболевания. В продромальном периоде - общее недомогание, головная боль, подергивание и судорожные сокращения мышц вокруг раны, иногда повышение t , светобоязнь, ригидность, мышечная гипертония.
Возбудители столбняка выделяют токсины нейротропного действия, чем и обусловлена клиника заболевания. В продромальном периоде - общее недомогание, головная боль, подергивание и судорожные сокращения мышц вокруг раны, иногда повышение t , светобоязнь, ригидность, мышечная гипертония.
При восходящей форме ригидность возникает в поврежденной конечности, при нисходящей - начинается с жевательной мускулатуры (тризм), что затрудняет открытие рта. Затем присоединяются судорожные сокращения мимических мышц (сардоническая улыбка). Потом в процесс вовлекаются затылочные мышцы и мышцы спины, брюшной стенки. Развиваются клонические судороги всей скелетной мускулатуры. Голова больного запрокидывается назад, позвоночник изгибается к кпереди, больной как бы опирается на затылок и пятки (опистотонус). Сознание сохранено. Самые незначительные раздражения приводят к приступу судорог (световые, звуковые, механические), продолжающемуся 1-2 мин и повторяющемуся через 30мин - 1 час. Возникает спазм мышц гортани, глотки, диафрагмы, межреберных мышц, всё это затрудняет дыхание, возможна его остановка. При сильных судорогах могут происходить переломы костей (чаще позвоночника, ребер), разрывы мышц и полых органов. Отмечается подъём t до 40-42 гр., тахикардия, одышка, обильный пот.
Профилактика:
Плановая профилактика:
- введение АКДС с детского возраста по прививочному календарю,
- ревакцинация людей определенных профессий, где высок риск заболевания столбняком.
Экстренная профилактика:
- специфическая: введение 3000 МЕ ПСС или 400 МЕ противостолбнячного иммуноглобулина по Безредке.
- неспецифическая: раннее и радикальное проведение ПХО
Местное лечение:
- оперативное - это ПХО, при этом удаляют некротизированные ткани и обеспечивают доступ воздуха в глубину раны,
- протеолитические ферменты, которые очищают рану и ускоряют её заживление.
Общее лечение:
Специфическое:
- введение ПСС в дозе 150 - 200 000 МЕ, 1 мл СА,
Неспецифическое:
- насыщение организма кислородом с помощью барокамеры,
- применение АБ широкого спектра действия,
- введение противосудорожных препаратов: аминазина, дроперидола, седуксена, реланиума, барбитуратов, хлоралгидрата в клизме - «нейроплегическая смесь».
Роль медицинской сестры в уходе за больными столбняком.
1. Создать полный покой, оградив от любых раздражителей (на окнах - шторы, тишина и т.д.).
2. Изолированная палата, индивидуальный пост среднего и младшего медицинского персонала в палате (приступ - в любую минуту).
3. При спазме уретры - мочу выпускают 2 раза в сутки резиновым катетером, судно - резиновое, предварительно анестезия.
4. Проветривание палаты, предупреждение переохлаждения больного.
5. Борьба с запорами - очистительная клизма.
6. Обработка полости рта, гигиенический уход за кожей, подмывание больного - производить аккуратно, во избежание судорожного припадка.
7. Питание через назо-гастральный зонд. Пища должна быть механически обработанной, жидкой, высококалорийной, легкоусвояемой, с большим содержанием витаминов.
Дата добавления: 2016-06-15; просмотров: 22531;











