Частота заболеваний язвой желудка и двенадцатиперстной кишки.
Язва желудка и двенадцатиперстной кишки.
Частота заболеваний язвой желудка и двенадцатиперстной кишки.
Язвенная болезнь поражает людей наиболее активного, трудоспособного возраста, обусловливая временную, а иногда и стойкую утрату трудоспособности. По статистическим данным различных стран, язвенной болезнью страдают в течение жизни от 5 до 10% населения. У женщин язвенная болезнь встречается реже, чем у мужчин. Дуоденальная локализация язвы наблюдается в 3-4 раза чаще, чем желудочная.
Городское население страдает чаще, чем сельское. В последние 80 лет рост заболеваемости язвенной болезнью связывают с урбанизацией (переездом жителей сельских местностей в город), что ведет к чрезмерным эмоциональным напряжениям, изменениям ритма жизни, вредным воздействиям шума, загрязнению воздуха и развитию тканевой гипоксии, изменениям характера питания и нерегулярным приемам пищи. В последние годы рост заболеваемости язвенной болезнью объясняется лучшей выявляемостью благодаря внедрению новых методов диагностики, в частности при помощи волоконных эндоскопов, позволяющих осуществлять эзофагогастродуоденоскопию. Чаще язвенная болезнь выявляется в период между 25-40 годами, хотя может быть и в юношеском возрасте. Наблюдаются случаи заболевания язвенной болезнью в возрасте после 50 лет («поздняя язвенная болезнь»).
Так называемая старческая язва желудка (кардиального и субкардиального отдела) относится к симптоматическим язвам трофического, атеросклеротического характера. Юношеские язвы локализуются преимущественно в луковице двенадцатиперстной кишки, в то время как у большинства больных зрелого и пожилого возраста - в желудке. Смертность от язвенной болезни колеблется в разных странах от 6 до 7,1 на 100 тыс. населения при язве желудка, от 0,2 до 9,7- при язве двенадцатиперстной кишки.
Высокая заболеваемость, частые рецидивы, длительная нетрудоспособность больных, вследствие этого значительные экономические потери - все это позволяет отнести проблему язвенной болезни к числу наиболее актуальных в современной медицине.
Последние десятилетия характеризуются значительным изменением эпидемиологии некоторых распространенных гастроэнтерологических заболеваний. Наряду с увеличением частоты гастроэзофагеальной рефлюксной болезни отмечается заметное снижение заболеваемости язвенной болезнью. Так, если еще в 70–80–е годы прошлого столетия считалось общепризнанным, что каждый десятый человек в своей жизни может заболеть язвенной болезнью, то сейчас распространенность язвенной болезни снизилась в несколько раз и составляет, например, в настоящее время в США 2,5%. В то же время при сохранении на прежнем уровне частоты перфорации язв существенно возросла частота язвенных кровотечений (причем за счет язв желудочной локализации), что обусловливается растущим приемом нестероидных противовоспалительных препаратов. По–прежнему значительными остаются расходы, связанные с лечением больных язвенной болезнью, которые в США, например, составляют 3,1 млрд. $, занимая 4–е место после расходов, связанных с лечением гастроэзофагеальной рефлюксной болезни, желчнокаменной болезни, колоректального рака.
Такая положительная динамика во многом связана с изменением наших представлений о патогенезе язвенной болезни (в первую очередь, с открытием роли Helicobacter pylori (НР) в развитии язвенной болезни и ее рецидивов) и пересмотром подходов к ее лечению. Если раньше для лечения этого заболевания могли рекомендоваться самые разные, в т.ч. "экзотические" средства (например, перепелиные яйца, "живая" и "мертвая" вода и т.д.), послужившие В.Х. Василенко основанием для формулировки своего знаменитого афоризма ("гастродуоденальные язвы заживают при лечении, без лечения и даже вопреки лечению"), то уже в 1990 годы прошлого века был создан протокол лечения язвенной болезни, основанный на современных подходах и принципах фармакотерапии данного заболевания.
Анатомические и гистофизиологические сведения о желудке и двенадцатиперстной кишке.В желудке различают следующие его отделы: кардиальный, тело желудка, интермедиарный, антральный, пилорический и привратник (рис. 1).
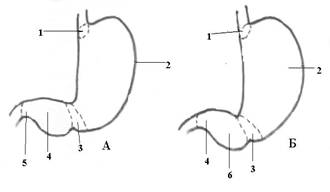
Рис. 1. Анатомическое деление желудка, принятое морфологами (А) и клиницистами (Б).
1 – кардиальный отдел желудка; 2 – тело желудка; 3 - интермедиарный отдел желудка; 4 – пилорический отдел желудка;5 – привратник; 6 – антральный отдел желудка (по Л.П. Рябовой и Ц.Г. Масевич, 1975).
Стенка желудка состоит из трех слоев: а) наружного серозного; б) среднего мышечного и в) внутреннего слизистого с рыхлой подслизистой тканью.
Серозная оболочка покрывает весь желудок, за исключением узкой полоски на большой и малой кривизне, где проходят кровеносные сосуды. Серозная оболочка переходит на желудок с соседних органов и в местах этих переходов образует связочный аппарат желудка.
Мышечный каркас желудка состоит из трех слоев гладких мышечных волокон. Что и объясняет сложный и многообразный характер сокращений желудка, и большую вариабельность его формы.
Слизистая оболочка желудка в наибольшей степени обеспечивает основную переваривающую функцию желудка, и строение ее находится в полном соответствии с этой важной задачей. Между отдельными складками слизистой оболочки, на каждом ее валике, расположены желудочные ямки. На территории свода и тела желудка расположены главные железы, у входа в желудок находятся кардиальные железы, а пилорический и антральный отделы выстланы пилорическими железами, на узком пространстве в 1-2 см, расположены интрамедиарные железы (рис. 2).

Рис. 2. Схематическое распределение желудочных желез. Желудок рассечен по большой кривизне и развернут по обе стороны (по Ю.М. Лазовскому).
1 – кардиальные железы; 2 – главные железы; 3 -интрамедиарные железы; 4 – пилорические железы.
Главные железы занимают самую большую площадь в желудке. Здесь протекают основные процессы образования соляной кислоты, и совершается секреция пепсина. Главные железы состоят из железистых особых трубок, которые оканчиваются в ямке слизистой оболочки желудка. В каждой такой трубке различают три отдела: шейку, добавочный отдел и тело железы. Желудочная ямка – это выход из железистой трубки, она выстлана слизистыми клетками. Клетки отдельных ямок, соединяясь, образуют однослойный цилиндрический эпителий желудка. Клетки мукодийного эпителия наполнены зернышками муцигена, которые выделяют желудочную слизь, характерную тем, что она не растворяется в соляной кислоте. Главная ее роль – защита слизистой оболочки желудка от переваривающего действия желудочного сока. Количество и качество слизи покровного эпителия зависит от природы раздражителя. Шейка трубки выстлана слизистыми, малодифференцированными клетками и содержат мало секреторного материала.
Добавочный отдел составляет приблизительно 1/3 всей железистой трубки. Стенки его выстланы специальными, так называемыми, добавочными клетками, которые вырабатывают слизь. Установлено, что слизь, выделяемая клетками покровного эпителия, не растворяется, а слизь, вырабатываемая клетками шейки и добавочного отдела, растворяется в желудочной соляной кислоте. Кроме добавочных клеток, добавочный отдел железистой трубки содержит и обкладочные клетки, которые являются источником соляной кислоты желудочного сока. Card , Marks (1960) установили, что между интенсивностью кислотообразовательной функцией желудка и числом обкладочных клеток имеется прямая тесная коррелятивная связь.
В теле железистой трубки находятся главные или пепсиногенные клетки. Гранулы этих клеток содержат предшественник пепсина – пепсиноген. В лаборатории Б.П. Бабкина (1960) установлено, что единственным источником пепсина, а так же и соляной кислоты являются главные железы. Трубки кардиальных желез выстланы большими клетками призматической формы, наполненными крупными гранулами мукодийного типа. Слизь, которая выделяется кардиальными железами, содержит бикарбонат. В кардиальных железах содержатся так же обкладочные и главные клетки, но физиологическая роль их незначительна.
Пилорическими железами выстлан весь антральный отдел. Клетки пилорических желез принадлежат к мукодийным клеткам желудка, и основная их функция заключается в снижении кислотности содержимого желудка. По мнению Б.П. Бабкина (1960), Е.Ю. Линара (1968) и других, пилорические железы выделяют гастрин.
Интермедиарные железы по своему строению напоминаю как главные, так и пилорические. Сравнительное изучение секреции пилорической и интермедиарной частей показало, что активная роль (высокая кислотность и высокая переваривающая способность желудочного сока) присуща только интермедиарной части.
Кровоснабжение желудка. Артерии желудка происходят от трех главных ветвей чревного ствола. Предназначенные для желудка ветви артерий широко анастомозируют между собой, образуя две главных дуги, расположенных вдоль большой и малой кривизнами желудка между сходящимися в этом месте листками брюшины (рис. 3). Артериальные стволы соединяются со стенкой желудка очень слабо, что крайне важно ввиду больших изменений размеров желудка. Когда желудок сокращается, артерии извиваются; когда желудок растягивается, артерии выправляются. Собственно сосудам всех слоев желудка свойственна извилистость, которая увеличивается с возрастом. Вполне вероятно, что извилистость сосудов желудка как органа, постоянно меняющего свой объем, оказывает повышенное сопротивление току крови и имеет значение регулятора кровоснабжения различных слоев стенки желудка по мере преобладания то секреторно-всасывательной, то двигательной его функции. Повышенная потребность в кровенаполнении функционирующего слоя желудка может быть удовлетворена тем раньше, чем быстрее наступит переключение усиленного тока крови в сосуды этого слоя.
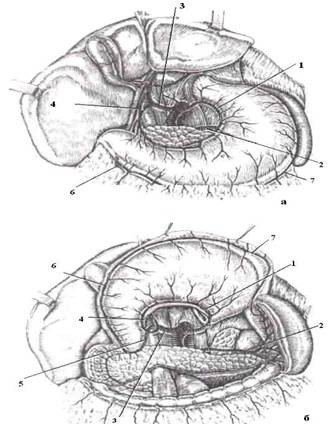
Рис. 3. Артерии желудка (по Р.Д. Синельникову, 1952).
а – вид спереди, б – вид сзади.
1 – левая желудочная артерия, 2 – селезеночная артерия, 3 – общая печеночная артерия, 4 – правая желудочная артерия, 5–желудочно-двенадцатиперстнокишечная артерия, 6–правая желудочно-сальниковая артерия, 7 – левая желудочно-сальниковая артерия.
В этом отношении велика роль артериовенозных анастомозов (шунтов), как обходных путей, благодаря которым кровь может не заполнять капиллярного русла слизистого слоя желудка, не функционирующего в данный момент. Капилляры, анастомозируя между собой, образуют кольцеподобные петли, окружающие железы СОЖ. Таким образом, возникает межжелезистая сеть, простирающаяся почти на всю глубину функционального слоя СОЖ. Непосредственно под эпителием артериальные капилляры межжелезистой сети переходят в венозные капилляры. Образовавшиеся в результате слияния венозных капилляров, венулы собираются в более крупные венозные стволы, и далее через левую желудочно-сальниковую и короткие желудочные вены кровь направляется в селезеночную вену. Через правую желудочно-сальниковую вену кровь оттекает в верхнебрижеечную вену, а через венечную вену – в воротную вену. Эти вены подобно другим ветвям воротной системы, имеют выраженный мышечный слой и снабжены многочисленными клапанами.
Иннервация желудка. Различают три важнейших интрамуральных нервных сплетения желудка: подсерозное, мышечное и подслизистое. Наиболее мощным сплетением желудка является мышечное сплетение Ауэрбаха, которое тесно связано с блуждающим нервом, а подсерозное сплетение имеет связь, как с симпатическими, так и с блуждающими нервами. Симпатические нервы происходят от чревного сплетения и его производных (селезеночного и верхнебрыжеечного). Эти нервы вначале располагаются вдоль большой и малой кривизны, окружая артериальные и венозные сосуды, а затем вступают в стенку желудка. Парасимпатическая иннервация осуществляется ветвями блуждающих нервов, которые вступают в брюшную полость вместе с пищеводом обычно в виде двух стволов. Варианты ветвления переднего (левого) и заднего (правого) ствола блуждающего нерва в нижней части пищевода и кардиальной части желудка представлены на рисунке 4.
В области желудка стволы блуждающих нервов проходят вблизи малой кривизны по передней и задней поверхности. От переднего блуждающего нерва основная масса волокон направляется к кардиальной части желудка и к малой кривизне. Кроме того, чуть ниже угла желудка от блуждающего нерва отходит к привратнику чисто двигательная веточка, которая получила название – нерв Летарже, в честь французского анатома, описавшего его в 1924 году. Это позволило внедрить в практику хирургов проксимальную селективную ваготомию.
Задний блуждающий нерв вблизи левой желудочной артерии разделяется на правую и левую ветви. От правой ветви отходят волокна к чревному сплетению, желудку, головке поджелудочной железы, тонкому кишечнику и диафрагмальному сплетению. От левой ветви идут волокна к желудку, телу поджелудочной железы, селезенке, тонкому кишечнику и нижнебрижеечному сплетению. Задний блуждающий нерв располагается в толще жировой клетчатки желудочно-поджелудочной связки на всем ее протяжении. Блуждающие нервы анастомозируют между собой, а так же с ветвями, идущими от чревного сплетения.
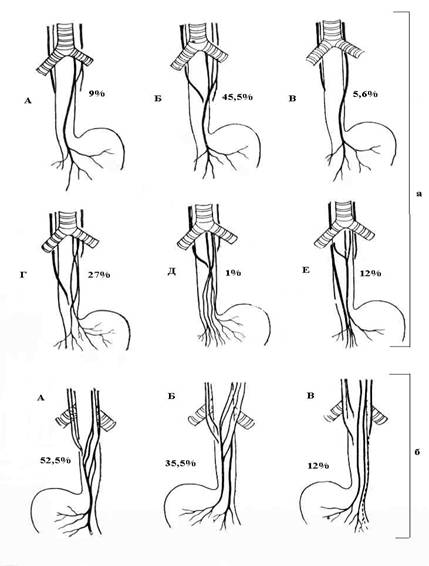
Рис. 4. Варианты распределения блуждающих нервов на пищеводе и кардиальном отделе желудка (по С.С. Юдину, 1965).
а – вид спереди, б – вид сзади
Кислотообразовательная функция желудка. Еще в 1868 году Heidenhein высказал предположение, что соляная кислота образуется обкладочными клетками. Большинство авторов разделяют ту точку зрения, что соляная кислота выделяется в постоянной концентрации и равна 160 ммоль/л. Концентрацию соляной кислоты в момент ее образования принято обозначать как первичную кислотность. В процессе формирования желудочного сока происходит ее большее или меньшее снижение, что зависит от целого ряда факторов. Наибольшее признание получила теория Hollander (1961), которая называется двухкомпонентной. Суть ее в том, что кислотность желудочного сока определяется, прежде всего, соотношением кислого и щелочного компонентов секреции. Соотношения этих компонентов могут варьировать, но они имеют постоянный, изотоничный плазме крови, электролитный состав. Кислый секрет продуцируется ОК, щелочной - другими клеточными группами слизистой оболочки желудка. Влияние обоих компонентов на титруемую кислотность противоположно, сопровождается нейтрализацией соляной кислоты (HCL + NaHCO3 = NaCL + CO2 + H2O) и ее разбавлением, что приводит к снижению концентрации соляной кислоты по сравнению с первоначальной. Содержащаяся в желудочном соке соляная кислота выполняет многообразные физиологические функции, но важнейшей из них является обеспечение оптимальных условий для протеолитического действия пепсина.
Периоды и фазы желудочной секреции. Суточный ритм секреторной деятельности желудка включает два периода: межпищеварительный и пищеварительный. У здорового человека желудок непрерывно продуцирует желудочный сок, но в малом объеме и с низкой концентрацией соляной кислоты и пепсина. Межпищеварительный период протекает спонтанно, рефлекторно под влиянием импульсов, которые передаются к желудку по блуждающим нервам и возбуждают деятельность пищеварительных желез. Поэтому о характере межпищеварительной деятельности секреторных желез следует судить по характеру извлеченного натощак содержимого желудка.
Со времен классических исследований И.П. Павлова пищеварительный период разделяют на три фазы: первая - сложнорефлекторная (цефалическая или вагальная); вторая - нейрогуморальная (желудочная или химическая) третья - кишечная. Возбудителями железистого аппарата желудка в первой фазе секреции служат вид, запах, вкус пищи, процесс жевания. Возбуждение осуществляется при участии как безусловных, так и условных рефлексов. Секреторные импульсы поступают, главным образом, по блуждающим нервам.
Вагусное влияние на секреторный аппарат желудка осуществляется двумя путями: а) прямая стимуляция фундальных желез, обусловленная непосредственным действием ацетилхолина, выделяющегося окончаниями постганглионарных нервов, на секреторные клетки; б) непрямая, опосредованная гистамином, стимуляция - импульсы, идущие по блуждающим нервам, не только прямо достигают фундальных желез, но, воздействуя на слизистую оболочку антрального отдела желудка, усиливают продукцию гастрина и способствуют его высвобождению в кровоток при щелочной или слабокислой среде в антральном отделе.
Нейрогуморальная фаза желудочной секреции регулируется гастрином и опосредуется ацетилхолином. Гастрин продуцируется клетками слизистой оболочки антрального отдела в ответ на местные химические и механические раздражители. Различают три вида рефлексов, вызывающих выделение ацетилхолина: а) рефлекторное вагусное влияние в ответ на раздражители первой фазы; б) длинные ваго-вагальные рефлексы в ответ на растяжение фундального отдела желудка; в) короткие интрамуральные рефлексы, обусловленные механическим или химическим раздражением антрального отдела желудка. Гистамин, как сильный стимулятор желудочной секреции уже более полувека используется в клинике. Гистамин является раздражителем, доводящий секреторный эффект желудочных желез до такого максимума, при котором дополнительный раздражитель нервного характера, или увеличение дозы гистамина, уже его не увеличивает.
Источником гистамина в организме являются тучные клетки. Стимуляторы желудочных желез вызывают дегрануляцию ТК в слизистой оболочке желудка. Таким образом, высвобождение гистамина из ТК – это физиологический путь стимуляции секреции соляной кислоты желудком. Другим источником образования гистамина служит толстая кишка, в которой в результате декарбоксилирования аминокислот, образуется гистамин. Последний по мезентериальным сосудам поступает в печень, где связывается гистаминазой печени. Небольшая же часть гистамина через портокавальные анастомозы поступает в большой крест кровообращения и служит стимулятором желудочной секреции.
Дата добавления: 2019-12-09; просмотров: 1012;











