Признаки нарушения функции автоматизма
| Нарушение функции автоматизма | Признаки на ЭКГ | |
| 1. | Синусовая тахикардия | Регулярный синусовый ритм с ЧСС от 90 до 200 уд/мин. |
| 2. | Синусовая брадикардия | Регулярный синусовый ритм с ЧСС от 40 до 59 уд/мин. |
| 3. | Синусовая аритмия | Нерегулярный синусовый ритм с любой ЧСС от 40 до 200 уд/мин. |
| 4. | Синдром слабости синусового узла | Чередование нарастающей по тяжести синусовой брадикардии с эпизодами замещающих комплексов или ритмов (чаще суправентрикулярного происхождения – «синдром брадикардии-тахикардии»). |
| 5. | Миграция водителя ритма по предсердиям | Изменение полярности, формы и амплитуды зубца Р и продолжительности интервала PQ в одном и том же отведении (см. рис. в табл. 2) |
Если данные из табл. 1 не совпадают с признаками нарушения функции автоматизма, указанных в табл. 4, то эти нарушения ритма исключены у вашего пациента, если совпадают - в ЗАКЛЮЧЕНИИ необходимо указать выявленное нарушение функции автоматизма, например, «синусовая аритмия».
2. Нарушение функции возбудимости. На начальном этапе освоения ЭКГ студент должен уметь выявить такие нарушения функции возбудимости как:
2.1. Экстраситолия
2.2. Пароксизмальная тахикардия
2.3. Трепетание и фибрилляция предсердий и желудочков
Экстрасистолия.Поскольку экстрасистола – это внеочередное сердечное сокращение, значит такое нарушение функции возбудимости сопровождается появлением нерегулярного сердечного ритма. Ваша задача – еще раз просмотреть пленку (все 12 отведений ЭКГ) с целью поиска внеочередного(ых) сердечного сокращения.
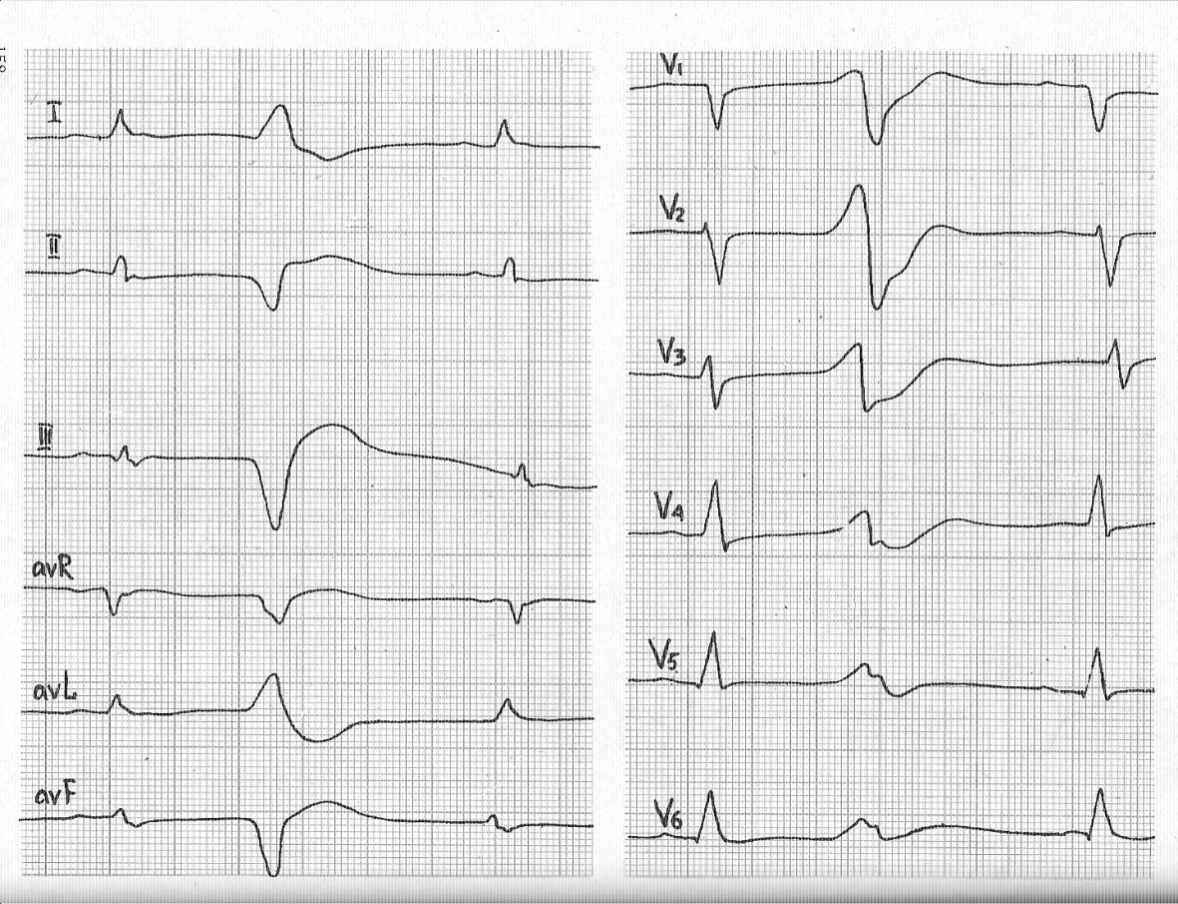
Рис. 7. На ЭКГ стрелкой обозначен экстрасистолический комплекс, одновременно записанный во всех отведениях пациента К..
На рис. 7, во всех отведениях одновременно на фоне синусового ритма зафиксирован один экстрасистолический комплекс, нарушающий регулярность сердечного ритма и отличающийся по форме от синусового комплекса. По форме экстрасистолического комплекса определяем источник патологической импульсации (вид экстрасистолы). Для этого вернемся к табл. 2, и определим источник патологической импульсации при экстрасистолии так же как и водитель основного ритма (источник возбуждения). На рис. 7, 8 экстрасистолические комплексы не имеют перед комплексом QRS зубца P, сам экстрасистолический комплекс QRS деформирован с дискордантным направлением зубца T, следовательно, источником возбуждения являются желудочки – экстрасистолия желудочковая.
Однако при наличии внутрижелудочковых блокад форма синусового комплекса QRS меняется, и отличить суправентрикулярную экстрасистолу от желудочковой можно, определив продолжительность компенсаторной паузы (КП). При суправентрикулярной экстрасистолии компенсаторная пауза неполная, при желудочковой – полная.
Определение продолжительности компенсаторной паузы:
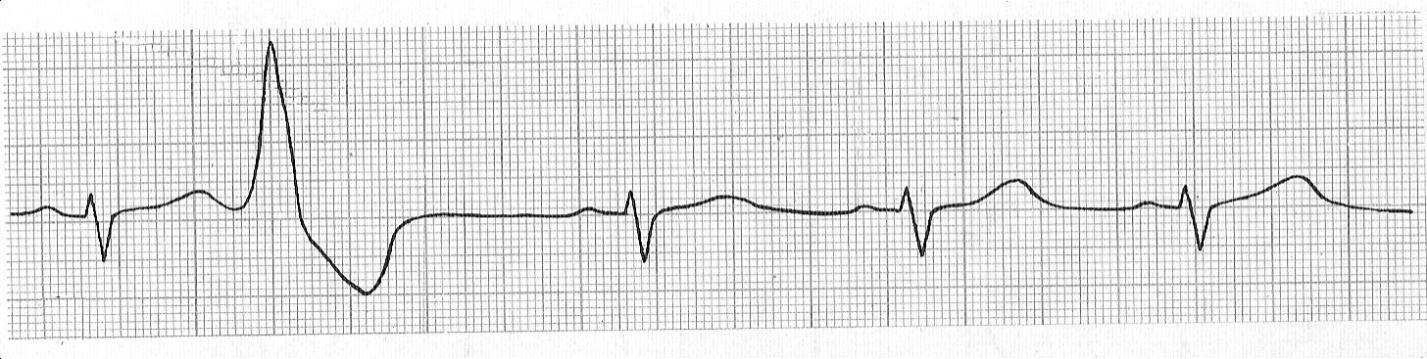
| 74 мм |
| 74 мм |
| R-R синусового ритма |
| Компенсаторная пауза |
| Интервал сцепления |

| 74 мм |
| 74 мм |
| R-R синусового ритма |
| Компенсаторная пауза |
| Интервал сцепления |
Рис. 8. Одиночная желудочковая экстрасистолия с полной компенсаторной паузой.
Полная КП:(Интервал сцепления + Компенсаторная пауза) ≥2R-R синусового ритма.
Неполная КП:(Интервал сцепления + Компенсаторная пауза) <2R-R синусового ритма.
На рис. 8 сумма «Интервал сцепления + Компенсаторная пауза) = продолжительности двух R-R основного ритма (74 мм = 74 мм), следовательно КП - полная, что подтверждает наличие желудочковой экстрасистолии. Рассчитайте продолжительность КП на ЭКГ вашего пациента и уточните вид экстрасистолии.
По влиянию на основной ритм кроме экстрасистол с полной и неполной КП выделяют, так называемые, вставочные (интерполированные) экстрасистолы. Интерполированная экстрасистола как бы вставлена между двумя обычными желудочковыми комплексами QRS (рис. 9). В таком случае компенсаторной паузы нет.
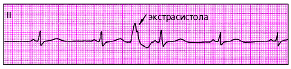
Рис. 9. Вставочная экстрасистола.
При выявлении экстрасистолии определите ее признаки (в соответствии с классификацией Андреева Н.А., 1985):
1. Место возникновения (предсердная, узловая, желудочковая)
2. Количество эктопических очагов (монотопная экстрасистолия - экстрасистолы, исходящие из одного эктопического источника; политопная экстрасистолия - экстрасистолия, обусловленная функционированием нескольких эктопических очагов)
3. По форме комплекса QRS (мономорфные, полиморфные)
4. По времени возникновения (ранние - начальная часть экстрасистолы наслаивается на зубец Т предшествующего экстрасистоле очередного комплекса QRST или отстоит от конца зубца Т этого комплекса не более, чем на 0,04 с. или интервал сцепления <0,12 сек; средние - начинаются спустя 2-3 сек после зубца Т (чаще не указывается в ЗАКЛЮЧЕНИИ); поздние - перед предполагаемым зубцом Р следующего обычного сокращения или при наличии интервала сцепления > 0,12 сек)
5. По сгруппированности (одиночные; парные; групповые - наличие на ЭКГ трех и более экстрасистол подряд; аллоритмии). При наличии следующих друг за другом 5 и более экстрасистол говорят о пароксизме тахикардии (наджелудочковой или желудочковой).
6. По частоте возникновения (редкие - до 5 экстрасистол в 1 мин или <30 экстрасистол в час; частые - > 5 в 1 мин или > 30 в час).
При описании желудочковой экстрасистолии необходимо указать класс в соответствие с классификацией B. Lown:
1 класс - монотопные редкие (<30 в 1 ч);
2 класс - монотопные частые (>30 в 1 ч);
3 класс - политопные;
4 класс - групповые (4а-парные, 46-групповые и короткие эпизоды пароксизмальной желудочковой тахикардии);
5 класс - сверхранние и ранние (R на Т, когда R экстрасистолы наслаивается на Т нормального комплекса).
К опасным для жизни ("предупреждающим") относятся аритмии 3-5 класса.
При наличии закономерности между чередованием синусовых и экстрасистолических комплексов говорят об аллоритмии. Виды аллоритмии:
– 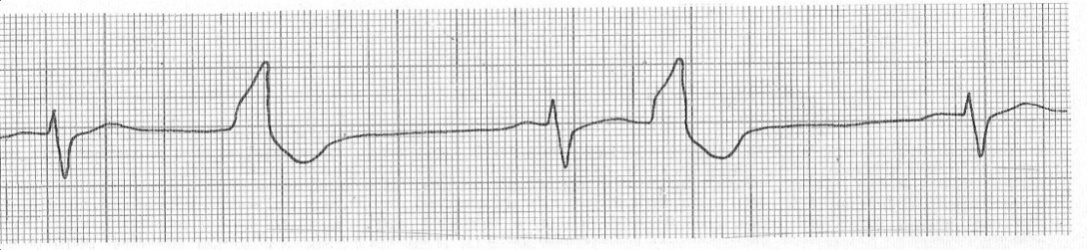 бигеминия (рис. 10),
бигеминия (рис. 10),
– тригеминия,
– квадригеминия.
Рис. 10.Бигеминия.
Если вы нашли на ЭКГ экстрасистолы, в ЗАКЛЮЧЕНИИ необходимо отразить выявленное нарушение сердечного ритма, например, «Выявлена суправентрикулярная одиночная монотопная мономорфная редкая экстрасистолия по типу бигеминии».
Пароксизмальная тахикардия. Основным признаком пароксизмальной тахикардии является внезапно появляющееся учащение сердечных сокращений до 140-300 уд/мин при наличии регулярного сердечного ритма. В зависимости от источника возбуждения (табл. 2) все пароксизмальные тахикардии делятся на суправентрикулярные (предсердные, узловые) и желудочковые (рис. 11).
Пароксизмальная тахикардия начинается внезапно с высокой частотой, непароксизмальная – начинается медленно, с "разогрева", в конце приступа нет компенсаторной паузы, приступ затягивается на длительное время, число сердечных сокращений не более 160 уд/мин. Пароксизмальные тахикардии нередко служат проявлением двух синдромов: преждевременного возбуждения желудочков (WPW и CLC) и синдрома слабости синусного узла.
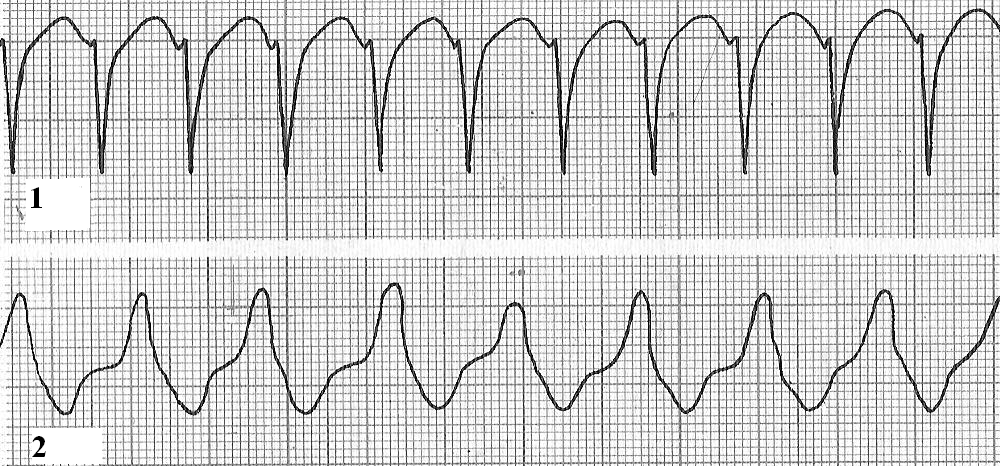
Рис. 11.ЭКГ при пароксизмальной тахикардии: 1- суправентрикулярная, 2 – желудочковая.
Чтобы выявить данное нарушение ритма, необходимо вернуться к табл. 1, вспомнить ЧСС, регулярность сердечного ритма и сопоставить данные ЭКГ с рис. 11. Если ЧСС на ЭКГ вашего пациента >140 уд./мин и регулярный сердечный ритм, то имеет место пароксизмальная тахикардия, вид которой необходимо указать в ЗАКЛЮЧЕНИИ, например, «выявлена суправентрикулярная пароксизмальная тахикардия с ЧСС 180 уд/мин».
Трепетание и фибрилляция предсердий и желудочков. Основным признаком трепетания и фибрилляции является отсутствие зубца Р. Определяя водитель ритма, в каждом конкретном случае мы искали зубец Р во II стандартном отведении. При отсутствии зубца Р в стандартных отведениях необходимо посмотреть в отведения V1-2, III, aVF, в которых, при наличии трепетания предсердий, регистрируются волны F с частотой 250-400 в мин, при наличии мерцания предсердий – волны f с частотой 300-700 в мин.
При наличии трепетания или фибрилляции предсердий необходимо определить их виды.
Трепетание предсердий бывает ритмированным и неритмированным. Для того, чтобы определить данную характеристику трепетания нужно посчитать количество волн F между комплексами QRS (рис. 12)
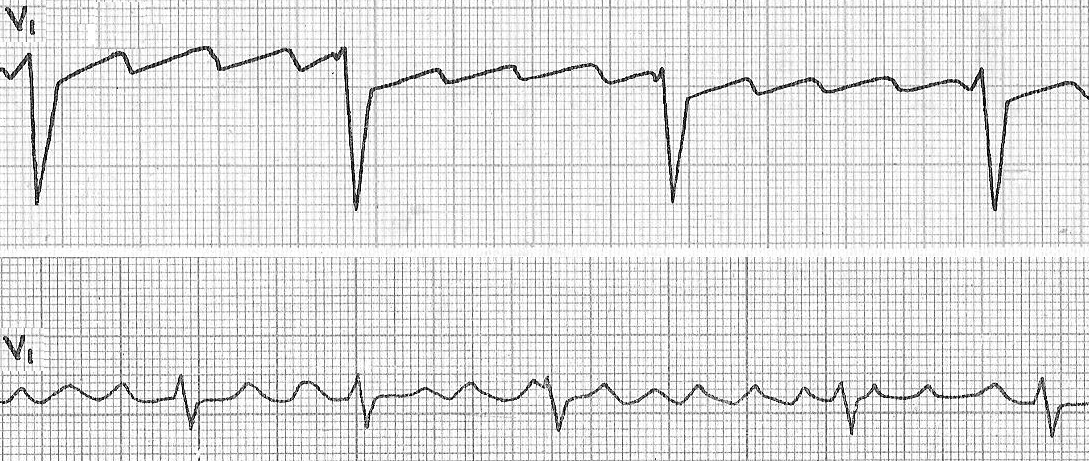
Рис. 12. Ритмированное (1) и неритмированное (2) трепетание предсердий.
При наличии ритмированного трепетания предсердий в ЗАКЛЮЧЕНИИ обязательно указывается соотношение количества волн F и желудочковых комплексов. Например, как на рис. 12-1, «ритмированное трепетание предсердий 3:1». При неритмированном трепетании предсердий количество волн F между желудочковыми комплексами разное (рис. 12-2).
Виды мерцания (фибрилляции) предсердий:
1. в зависимости от амплитуды волн f
– крупноволновая
– мелковолновая
2. в зависимости от частоты желудочковых сокращений
– брадисистолическая
– нормосистолическая
– тахисистолическая
Поскольку на предыдущих этапах описания ЭКГ мы определили регулярность и частоту сердечного ритма, нам не составит труда определить вид мерцательной аритмии, воспользовавшись данными табл. 1. При средней ЧСС от 60 до 89 говорим о нормосистолическом, <60 – о брадисистолическом, >90 – о тахисистолическом вариантах мерцательной аритмии. При мелковолновой фибрилляции предсердий волны f не превышают 0,5 мм, а довольно часто вообще не дифференцируются (рис. 13-1). Поэтому чтобы распознать наличие такого нарушения ритма необходимо обратить внимание на регулярность сердечного ритма: при мерцательной аритмии наблюдается, так называемая, абсолютная аритмия (все R-R разные). При крупноволновой – между желудочковыми комплексами определяются нерегулярные разной амплитуды (>0,5 мм) волны f (рис. 13).
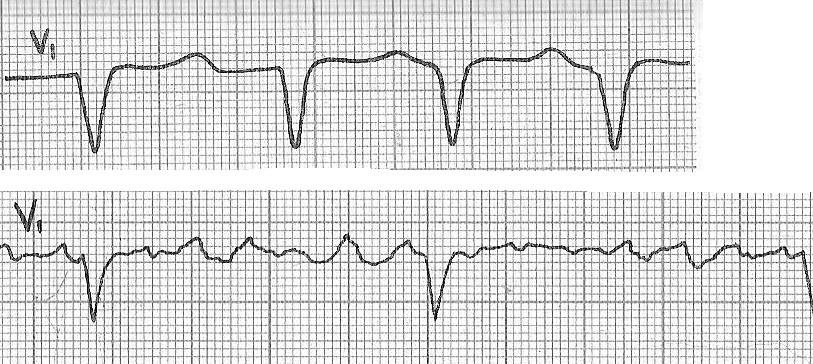
Рис. 13. Мерцательная аритмия (фибрилляция предсердий): 1 – мелковолновая, тахисистолический вариант с частотой желудочковых сокращений ≈ 143 уд/мин, 2 – крупноволновая, нормосистолический вариант с частотой желудочковых сокращений ≈ 65 уд/мин.
Диагностика трепетания и фибрилляции желудочков не составляют трудностей, поскольку на ЭКГ комплексы PQRST отсутствуют, вместо них на ЭКГ регистрируются:
– при трепетании – регулярные, одинаковые по форме и амплитуде волны с частотой до 300 в мин, напоминающие синусоидальную кривую,
–  при фибрилляции – нерегулярные волны с частотой до 600 в мин, разной амплитуды и продолжительности (рис. 14).
при фибрилляции – нерегулярные волны с частотой до 600 в мин, разной амплитуды и продолжительности (рис. 14).
Рис. 14. ЭКГ при трепетании (а)
и фибрилляции (б) желудочков.
3. Нарушение функции проводимости. На начальном этапе освоения ЭКГ студент должен уметь выявить такие нарушения функции проводимости как:
3.1. синоатриальная блокада II степени
3.2. внутрипредсердная и межпредсердная блокада,
3.3. атриовентрикулярная блокада,
3.4. внутрижелудочковая блокада.
Синоатриальная блокада I степени на ЭКГ не регистрируется, III степени – проявляется наличием замещающего ритма из нижележащих центров автоматизма с силу «отказа синоатриального узла» (sinus arrest). Синоатриальная блокада II степени характеризуется периодическим выпадением комплекса(ов) PQRST (рис. 15). При этом удлиненные интервалы R-R во время пауз (блокирования импульса) равны или чуть короче по продолжительности, чем 2 интервала R-R (реже 3–4 интервала R-R). Во время длинных пауз возможно появление медленных выскальзывающих комплексов и ритмов. Если на вашей ЭКГ ритм регулярный, то синоатриальная блокада исключена, если ритм нерегулярный – сопоставьте самый маленький по продолжительности R-R с самым большим: если они кратны друг другу – не исключено наличие синоатриальной блокады II степени, что необходимо указать в ЗАКЛЮЧЕНИИ.
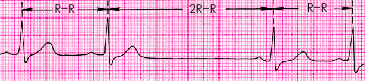
Рис. 15.Синоатриальная блокада II степени.
Внутри- и межпредсердная блокада отражают нарушение проведения импульса по миокарду предсердий, следовательно диагностируются по изменению параметров зубца P (табл. 5).
Таблица 5
Дата добавления: 2019-12-09; просмотров: 944;











