Лазерная термопластика хрящей
В основе этой методики лежит способность хрящевой ткани обратимо менять свою упругость при нагреве до температуры около 70°С. Этот метод может быть использован для коррекции формы носовой перегородки, крыльев носа и ушных раковин. При осуществлении процедуры с помощью лазерного излучения через слизистую осуществляют нагрев хряща перегородки с фиксацией желаемой формы до остывания после прекращения действия лазерного излучения. При этом хрящ перегородки восстанавливает свою упругость, и перегородка принимает новую форму.
Процедура практически безболезненна, может проводиться в амбулаторных условиях и заменяет традиционную малоприятную и болезненную операцию, требующую последующей госпитализации. Более того, щадящее воздействие позволяет сохранить центры роста в хряще, что дает возможность выполнять указанную процедуру детям.
С помощью полупроводниковых и волоконных лазерных аппаратов удалось реализовать новый подход к лечению лор–патологий с использованием симультанных (лечение нескольких, обычно до 6, патологий в ходе одного вмешательства) эндоскопических операций. Это стало возможным благодаря тому, что операции с применением лазерного излучения протекают бескровно, с малыми отеками. Малая болезненность лазерного воздействия позволяет использовать минимальную анестезию. Благодаря эндоскопической технике и точному дозированию лазерного излучения операции выполняются малоинвазивно и послеоперационные раны быстро заживают. Поскольку осуществляется одновременное лечение всех очагов инфекции в носоглотке, резко снижается вероятность рецидивов, а послеоперационное лечение осуществляется с минимумом лекарственных средств, как правило, без антибиотиков. Использование лазерной термопластики хрящей для коррекции формы носовой перегородки позволяет улучшить аэродинамику носа и вентиляцию пазух, что также способствует ускорению излечения.
6.5. Лазерная терапия. Внутрисосудистое лазерное облучение крови
Внутрисосудистое лазерное облучение крови – один из методов квантовой терапии крови. Широко используется отечественной и зарубежной практической медициной в течение последних 20 лет.
В основе метода лежит метод облучения крови непосредственно в сосудистом русле через оптический волновод, вводимый обычно в любую легко доступную вену. Источником излучения является лазерный терапевтический аппарат, излучающий на длине волны 630 нм (красный). К излучению данной длины чувствительны фоторецепторы, находящиеся на поверхности клеток крови. Возбуждение и активация этих фоторецепторов приводит в действие целый ряд биохимических реакций, а затем и общих реакций организма, с развитием лечебного эффекта.
Клинический эффект наступает уже к концу курса лечения, состоящего из 5 – 10 сеансов, продолжительностью до 20 – 30 мин, и устойчиво сохраняется в течение нескольких месяцев. При необходимости проводятся повторные курсы лечения через 2 – 3 месяца при значительной тяжести заболевания.
Приведем описание эффектов внутрисосудистого лазерного облучения крови, не имеющих аналогов при фармакологическом методе лечения, либо превышающих его, а также лечение заболеваний, недоступных для местного лечения лазером, так как при данном методе лечебный эффект развивается во всем организме.
– Сердечно-сосудистый эффект. Снятие спазма и расширение сосудов мелкого и среднего диаметра. Увеличение сети капилляров в патологическом очаге. Ограничение зоны некроза (омертвения) тканей. Уменьшение вязкости крови. Снижение повышенной свертываемости крови. Рассасывание микротромбов. Снятие наиболее опасных форм нарушения ритма сердца, а также профилактика их возникновения. Повышение сократительной способности сердца. Стимуляция обмена и повышение уровня кислорода в тканях. Снижение содержания холестерина в крови.
– Антивирусный, антибактериальный эффект – за счет быстрого и стойкого укрепления иммунной системы, повышения чувствительности микроорганизмов к антибиотикам, увеличение устойчивости тканей к повреждающему воздействию микроорганизмов.
– Противовоспалительный эффект. Быстрое и эффективное снятие всех признаков воспаления (отечность тканей, болевой синдром и т.д.), значительно превышающее по действию все известные фармакологические препараты. Размягчение и рассасывание спаек при спаечно–рубцовых процессах. Заживление язвенных и раневых дефектов тканей без грубых рубцов. Быстрое восстановление костной, хрящевой, печеночной, легочной и нервной тканей.
– Антиферментный эффект. Снижение секреции желудочно-кишечного тракта, поджелудочной железы.
– Легочный эффект. Улучшение функции дыхания. Бронхорасширяющий эффект.
– Гормоностимулирующий эффект. Тонизирующее действие на яичники, щитовидную железу, надпочечники, молочные железы (стимуляция лактации).
– Повышение чувствительности к лекарственным препаратам, позволяющее снизить их дозировку (антибиотики, гормоны, нитраты, психотропные и т.д.).
– Дезинтоксикационный эффект – при значительной тяжести заболевания.
– Антиаллергический эффект.
Области применения внутрисосудистого лазерного облучения крови.
– Терапевтические заболевания. Острые и хронические бронхиты, пневмонии. Астматический бронхит, бронхиальная астма. Ишемическая болезнь сердца, стенокардия покоя и напряжения. Нарушение ритма сердца. Язвенная болезнь желудка и 12–перстной кишки. Острые и хронические гастродуодениты, гастриты, холецистопанкреатиты. Цирроз печени. Заболевания суставов воспалительного характера.
– Эндокринологические заболевания. Сахарный диабет и диабетическое поражение сосудов, нервной системы. Гнойные осложнения у больных сахарным диабетом. Снижение функции щитовидной железы, вызванное аутоиммунным тиреоидитом и частичной резекцией щитовидной железы. Сниженная функция яичников, надпочечников.
– Хирургические заболевания. Ускоренное заживление ран, длительно незаживающих язв, ожоговых поверхностей, пролежней без грубых рубцов. Снижение болевого синдрома при травмах и в послеоперационном периоде, а также при сосудистых заболеваниях нижних конечностей. Послеоперационные инфильтраты, флегмоны, абсцессы, гнойные маститы, парапроктит, геморрой, хронические анальные трещины. Хронический и периартрит. Перелом костей. Трофические язвы. Острый тромбофлебит. Облитерирующий атеросклероз сосудов нижних конечностей. Диабетическое поражение нервных тканей. Ожоговая травма. Острый и хронический холецистопанкреатит. Язвенные поражения желудочно-кишечного тракта. Осложнения после резекции желудка.
– Гинекологические заболевания. Воспалительные заболевания матки и придатков. Инфильтративные образования в области матки и придатков. Бесплодие, связанное как со спаечным процессом, так и с инфекционными заболеваниями. Заболевания молочных желез у кормящих матерей, стимуляция лактации. Половые расстройства – тонизирующее действие на яичники, надпочечники, молочные и щитовидную железы.
– Урологические заболевания. Острый и хронический простатит, пиелонефрит, цистит, уретрит. Нейрогенная дисфункция мочевого пузыря с энурезом. Стриктура (органическое сужение) уретры. Хроническая почечная недостаточность. Половые расстройства у мужчин.
– Неврологические заболевания. Астенизация, неврозы. Болевой синдром при мигренях, неврите лицевого нерва, корешковом синдроме и т.д. Нейрогенная дисфункция мочевого пузыря с энурезом. Состояния, связанные со спазмом и сужением сосудов головного мозга. Травмы спинного мозга. Поражение периферической нервной системы.
– Психиатрические заболевания. Неврозы, депрессивные состояния, эпилепсия и эписиндромы. Абстинентный синдром при алкоголизме и наркомании. Позволяет значительно снизить потребность в психотропных средствах.
– Лор–заболевания. Острые и хронические заболевания уха и верхних дыхательных путей, пазух: синуиты, тонзиллиты, фарингиты, вазомоторный ринит, наружный и средний отит. ОРВИ. Нейросенсорная тугоухость.
– Стоматологические заболевания. Острые и хронические очаговые стоматиты (протезные). Острый и хронический пульпит и периодонтит. Парадонтиты. Остеомиелиты.
– Кожные заболевания. Псориаз. Геморрагический васкулит. Красный плоский лишай. Витилиго. Аллергодерматозы. Герпес. Фурункулез. Пиодермия и другие поражения кожных покровов вирусной и бактериальной природы.
– Глазные заболевания. Фибринозный иридоциклит (воспаление радужной оболочки и цилиарного тела глаза). Острые и хронические конъюктивиты.
Противопоказания – злокачественные заболевания. При лечении методом внутрисосудистого лазерного облучения крови нет ограничений по возрасту пациентов. Период беременности и лактации не является противопоказанием. Легко переносится больными и не требует специальной подготовки в период лечения.
Внутрисосудистое лазерное облучение крови является в современной медицине одним из способов высокоэффективного воздействия низкоинтенсивного лазерного излучения на организм человека, успешно используется в таких областях медицины, как кардиология, пульмонология, эндокринология, гастроэнтерология, гинекология, урология, дерматология, косметология и других. Универсальность и эффективность этого метода лечения способствуют применению внутрисосудистого лазерного облучения крови как самостоятельно, так и в комплексе с другими методами лечения.
Долгое время в качестве аппаратного обеспечения внутрисосудистого лазерного облучения крови успешно применялись гелий–неоновые лазеры с длиной волны излучения 0,633 мкм. Однако дороговизна таких устройств, недолговечность источников излучения и большие габариты и масса приборов не позволили широко использовать метод в лечебной практике. В 1995 году впервые стали проводиться исследования по применению полупроводниковых лазеров с длиной волны 0,635 мкм в качестве недорогой и надежной замены гелий–неоновым. Тогда же был создан аппарат «Мулат».
В 2005 году была разработана и запущена в серийное производство обновленная, модернизированная и улучшенная версия этого аппарата – прибор «Матрикс–ВЛОК». Диапазон излучения лазера – 0,635 мкм – область красного цвета – является максимально эффективным при внутрисосудистом лазерном облучении крови. Малые габариты и масса аппарата «Матрикс–ВЛОК» позволяют применять его как непосредственно в палатах для больных с ограниченной подвижностью, так и у пациента на дому. Источником излучения является полупроводниковый лазер с длиной волны 0,63 мкм, который установлен в выносном излучателе. При проведении процедуры используются стерильные одноразовые световоды ОС–2 с иглой, которые подключаются к специальному разъему излучателя. Предусмотрена плавная регулировка и цифровой контроль мощности излучения. Аппарат имеет автоматический таймер и цифровую индикацию продолжительности процедуры.
6.6. Лазерная сварка ткани
Соединение рассеченных тканей представляет собой необходимый этап многих операций. Обычно эта задача решается путем сшивания краев ткани нитями, изготовленными из различных материалов, соединения их металлическими скрепками или склеивания.
Значительную техническую сложность и, кроме того, опасность в послеоперационном периоде представляет особый вид соединения тканей, так называемые анастомозы. Это сшивание стенок трубчатых органов (например, кровеносных сосудов, отрезков кишки) или нервов. В этих случаях необходимы:
– абсолютная герметичность шва,
– его высокая устойчивость к механическим нагрузкам, особенно при операциях на нервах и кишечнике,
– для нервных стволов необходима прежде всего минимальная травматизация ткани в зоне анастамоза.
Для сварки тканей могут успешно применяться лазеры. Это было показано многими экспериментами, но в клинической практике лазеры для сварки пока применяются довольно редко. В таблице 16 приведены типы лазеров, которые были использованы для сварки.
Таблица 16. Применения лазерной сварки
| Область применения | Тип лазера |
| Сшивание артерий и вен | Ar , 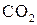 , диодный,
Nd:YAG (1,32 мкм, 1,9 мкм)
Nd:YAG с удв.част.(532 нм) , диодный,
Nd:YAG (1,32 мкм, 1,9 мкм)
Nd:YAG с удв.част.(532 нм)
|
| Соединение отрезков кишки | Nd:YAG (1,06 мкм)
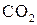
|
| Соединение отрезков общего желчного протока | 
|
| Герметизация отрезка бронха при операции на легком | 
|
| Кожный шов | Ar |
| В операциях уретопластики | диодный |
| Соединение рассеченных краев семявыводящего протока | Nd:YAG (1,06 мкм) |
| Сшивание «конец в конец» пересеченного нервного ствола | Nd:YAG (1,32мкм) |
Предпочтительный выбор лазера определяется тем, в какой части шва (по его глубине) соединение должно быть наиболее прочным. Для большинства тканей целесообразно, чтобы нагрев, оплавление и последующая сварка происходили лишь в наружном слое, в котором располагается большинство силовых структур. В этом случае наиболее пригодным считают Nd:YAG лазер с длиной волны 1,32 мкм, что вполне достаточно для поверхностного плавления стенки, в том числе сосудистой.
При сварке стенок кишечника большинство силовых структур (коллагеновых волокон) располагается на большой глубине, поэтому прогрев шва должен быть глубоким. В этом случае предпочтительно использовать аргоновый лазер или обычный Nd:YAG (1,06 мкм).
В последнее время предпочитают использовать диодные лазеры: они миниатюрные, работают от батареек, которые размещаются в рукоятке манипулятора.
Для предотвращения глубокого нагревания тканей используют нанесение на поверхность будущего шва специального припоя – вещества, интенсивно поглощающего излучение в области длины волны используемого лазера. Это может быть кровь оперируемого пациента, тушь или другие красители и химические соединения.
Функции припоя:
– уменьшение глубины проникновения излучения,
– повышение прочности (белковый),
– предотвращение высыхания.
Было показано, что если материал припоя имеет белковую основу, то он усиливает прочность сварного шва. Возможно, что такой же эффект дают белки свариваемой ткани, подвергающиеся плавлению и затем застывающие, подобно клею, в месте стыка.
Механизм лазерной сварки еще до конца не выяснен. При нагревании происходит денатурация коллагеновых волокон сопоставленных краев ткани, а затем их достаточно прочное соединение по месту стыка. Обеспечение прочного контакта может происходить вследствие
– формирования новых ковалентных связей,
– переплетения пересеченных концов пучков коллагена друг с другом,
– сплавления отдельных коллагеновых волкон между собой.
Температуры лазерной сварки составляют 60 – 80оС. В этих условиях коллаген подвергается необратимой денатурации. Но антигенных свойств он не приобретает и поэтому не провоцирует иммунного ответа или реакции отторжения. Как и любой денатурированный биоматериал, термически обработанный коллаген на месте шва постепенно ликвидируется и замещается новыми коллагеновыми волокнами, которые синтезируются фибробластами, мигрирующими на место стыка из соседних участков ткани.
Прочность сварного шва зависит от температуры, при которой проводилась сварка. В экспериментах на животных было установлено, что при более высоких температурах прочность сварного шва сразу же после процедуры выше. Однако через несколько дней картина меняется на противоположную: чем выше была температура в момент операции, тем слабее становился сварной шов. Поэтому наиболее оптимальными являются значения температуры сварки 60 – 80оС. Перегрев выше 90оС является нежелательным.
Проведение операции сварки происходит следующим образом.
1). Производят сопоставление краев сосуда (или иного полого органа).
2). Производят фиксацию краев друг к другу двумя-тремя обычными швами (так называемые наметочные швы). В случае кишки или семявыводящего протока для лучшей стыковки краев в просвет будущего анастамоза вводят плотный вкладыш из материала, который впоследствии довольно быстро растворится в жидкой среде.
3). После этого приступают к лазерной сварке. Лазерная сварка длится от нескольких секунд до нескольких десятков секунд, в зависимости от длины сварного шва. Это существенно быстрее, чем при обычных способах соединения тканей.
Подобранные экспериментально плотности мощности излучения составляют, в зависимости от типа ткани и используемого лазера, от 4 Вт/см2 (артерия, Ar лазер, с припоем) до 700 Вт/см2 (диодный лазер, 830 нм).
Основные требования к сварным швам:
– прочность шва, как сразу после процедуры, так и в более позднем периоде,
– герметичность шва,
– шов должен быть антитромбогенным, то есть не вызывать формирования тромбов на внутренней (просветной) поверхности сварного шва.
Несоблюдение этих требований может вызвать очень тяжелые последствия в послеоперационном периоде, в частности, послеоперационное кровотечение по месту сосудистого анастомоза или острый перитонит при работе на кишечнике.
Для обеспечения достаточной прочности сварного шва сразу после процедуры необходимо использовать режимы облучения, обеспечивающие достаточную температуру материала – не менее 60оC. Для обеспечения прочности сварного шва в более позднем периоде необходимо избегать перегрева сварного шва при облучении. Выполнение этих двух условий требует правильного выбора лазера, режима облучения и припоя. Своевременное добавление припоя позволяет избежать высушивания ткани в ходе облучения, что тоже повышает прочность сварного шва.
Для герметичности шва необходимо, чтобы он был непрерывным.
Исследования показали, что причиной послеоперационного тромбообразования является перегрев (выше 50оC) в ходе лазерной сварки внутренних слоев артерии или вены. Для предотвращения тромбообразования рекомендуется
– снижение мощности излучения,
– обильное орошение места облучения во время процедуры сварки физиологическим раствором,
– использование специальных припоев,
– адекватный контроль температуры.
Контроль температуры может проводиться с использованием автоматической системы с обратной связью на излучатель.
Достоинства лазерной сварки:
– при грамотном выполнении операции прочность сварного шва не ниже, а в ряде случаев выше обычного,
– воспалительная реакция более короткая, то есть протекает быстрее, чем при обычном соединении,
– рубцевание менее выражено,
– при работе на артериях реже возникают аневризмы,
– сама операция намного проще и короче.
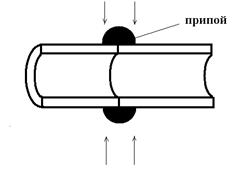
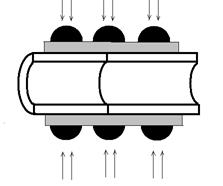
а) б)
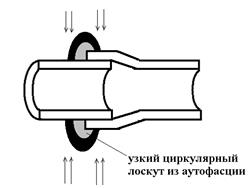
в)
Рисунок 19. Способы формирования анастомозов при лазерной сварке: а) обычный способ (1 шов),
б) путем натяжения одного конца на другой (2 шва),
в) при размещении широкого циркулярного лоскута из аутофасции (3 шва).
Возможно осуществить различные варианты (А.И.Неворотин) предварительного соединения свариваемых отрезков ткани, позволяющих повысить прочность и герметичность сварного шва (см. рисунок 19).
Помимо обычного соединения встык (рисунок 19а) возможно осуществить натяжение одного из краев будущего анастомоза на другой, с последующей сваркой с припоем по краю, оказавшемуся снаружи (рисунок 19б). При этом помимо припоя на месте шва необходимо разместить круговую прокладку из аутоткани, богатой коллагеном, например, из сухожилия или фасции. Еще один возможный способ формирования анастомозов при лазерной сварке заключается в формировании муфты из аутоткани вокруг места стыковки с циркулярной сваркой по обеим краям муфты и по стыку (рисунок 19в). В этом случае наметочные швы могут оказаться вообще не нужными.
Был апробирован экспериментально и исследован анастомоз «конец–в–конец» между отрезками нервного ствола. На место стыка накладывали несколько слоев фибриновой пленки, а затем обрабатывали по кругу пучком лазерного излучения (СО2 лазер) при пониженной плотности мощности излучения (расфокусировка). Оказалось, что сварной шов превосходил обычный по прочности, электрофизиологическим параметрам и ультраструктурной сохранности нервных волокон.
Рекомендуемая литература
1. А.И.Неворотин. Введение в лазерную хирургию. СПб.: Спецлит, 2000.
2. Прикладная лазерная медицина. Учебное и справочное пособие. Под ред. Х.–П.Берлиена, Г.Й.Мюллера. Интерэксперт, М., 1997.
3. Лазеры в клинической медицине. Под ред. С.Д.Плетнева. М.:Медицина, 1996.
4. В.Е.Илларионов. Основы лазерной терапии. М., 1992.
5. А.В.Приезжаев и др. Лазерная диагностика в биологии и медицине. М.: Наука, 1989.
6. Лазеры в биологии и медицине. Сост. А.В.Кириленко. СПб, 1994.
7. В.А.Серебряков. Лазерные технологии в медицине. Издание СПбГИТМО (ТУ), 2009.
8. И.А.Михайлова, Г.В.Папаян, Н.Б.Золотова, Т.Г.Гришачева. Основные принципы применения лазерных систем в медицине. Под ред. акад.Н.Н.Петрищева. СПб, 2007, 44с.
9. А.Ф.Цыб, М.А.Каплан и др. Клинические аспекты фотодинамической терапии. Калуга, изд-во научной литературы Н.Ф.Бочкаревой, 2009, 204с.
10. М.С.Плужников, А.И.Лопотко, М.А.Рябова. Лазерная хирургия в оториноларингологии. Минск, 2000.
11. Лазеры в хирургии. Под ред. О.К.Скобелкина. М.: Медицина, 1989.
12. Лазеры в медицине. Теоретические и практические основы. Рекомендации к практическим занятиям по изучению и использованию. СПб: СПбГМУ, 1998.
13. Е.А.Шахно. Аналитические методы расчета лазерных микро- и нанотехнологий. Учебное пособие. Издание СПбГИТМО (ТУ), 2009.

В 2009 году Университет стал победителем многоэтапного конкурса, в результате которого определены 12 ведущих университетов России, которым присвоена категория «Национальный исследовательский университет». Министерством образования и науки Российской Федерации была утверждена программа его развития на 2009–2018 годы. В 2011 году Университет получил наименование «Санкт-Петербургский национальный исследовательский университет информационных технологий, механики и оптики»
Дата добавления: 2022-02-05; просмотров: 430;











