Болезни пульпы и периапикальных тканей зуба
Пульпит– это воспаление пульпы зуба,наиболее часто встречающийся в ней патологический процесс. Другие изменения пульпы называют реактивными.
Классификация. По этиологии различают пульпиты: стерильные, обусловленные физическими и химическими факторами: травматический, термический (например, при обработке зуба под искусственную коронку), лучевой, декомпрессионный, токсический (в том числе,ятрогенный, вызванный медикаментозными средствами и пломбировочными материалами при нарушении технологии лечения); инфекционные(чаще – бактериальные).
По локализации в пульпе: коронковый, тотальный, корневой.
Клинико-морфологические виды пульпита: острый серозный очаговый и диффузный; острый гнойный очаговый (абсцесс) и диффузный (флегмона); хронический гранулирующий; хронический фиброзный; гангренозный (гангрена пульпы).
В зависимости от реакции на лечение: обратимые и необратимые (переходным пунктом часто бывает бактериальная инвазия пульпы).
Острый серозный пульпит бывает очаговым (часто вблизи от кариозной полости) и диффузным,часто стерильным и обратимым (с полной репарацией - реституцией поврежденной пульпы), протекает обычно в течение нескольких часов. Однако может переходить в острый гнойный или хронический пульпит.
Острый очаговый гнойный пульпит(абсцесс пульпы) развивается при бактериальной инвазии пульпы (рис. 14).
| |
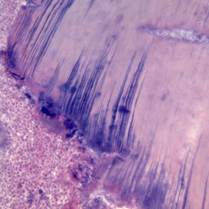
Рис. 14.Острый очаговый гнойный пульпит. В коронковой части пульпы зуба очаговое скопление нейтрофильных лейкоцитов (гнойный экссудат) с гистолизом ткани пульпы и колониями микроорганизмов (абсцесс), воспалительная гиперемия, диапедезные кровоизлияния и отек. Ретроградная деминерализация твердых тканей зуба. Дентинные канальцы заполнены базофильными колониями бактерий (базофильные полоски - 1). Окраска гематоксилином и эозином, х 100.
Острый диффузный гнойный пульпит (флегмона пульпы) распространяется на коронковую и корневую пульпу. Она приобретает сероватую окраску, а множественные абсцессы в ней выглядят как мелкие желтоватые точки. Под влиянием гнойного экссудата происходит деструкция нервных волокон, что объясняет уменьшение в поздних стадиях характерной интенсивной боли.
Хронический пульпит,так же как и острый, обычно является следствием кариозного процесса. Он может быть самостоятельной нозологической формой или являться исходом острого пульпита.
Гранулирующий пульпит характеризуется замещением пульпы грануляционной тканью с петрификатами и дентиклями, с хронической вопалительной инфильтрацией, гибелью одонтобластов, лакунарным рассасыванием дентина, замещением его остеодентином (рис. 15).
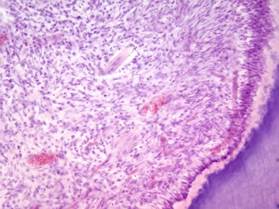
Рис. 15.Хронический гранулирующий пульпит. Созревающая грануляционная ткань с лимфо-макрофагальной, с примесью лейкоцитов, инфильтрацией, воспалительная гиперемия, баллонная дистрофия одонтобластов. Окраска гематоксилином и эозином, х 200.
Его особой формой является хронический гипертрофический пульпит (полип пульпы).Он встречается преимущественно у детей и у лиц молодого возраста с кариозным разрушением коронки зуба. Избыточная грануляционная ткань выступает за пределы пульпарной полости в виде своеобразного грибовидного разрастания (полипа) с изъязвленной поверхностью. Поверхность полипа может быть представлена многослойным плоским эпителием, «наползающим» из прилежащих отделов десны.
Хронический фиброзный пульпит формируется в исходе гранулирующего пульпита при созревании грануляционной ткани. Полость зуба при этом заполнена белесоватой плотной рубцовой тканью с очагами гиалиноза стромы, петрификатами и дентиклями (рис. 16).
| |
| |
| |
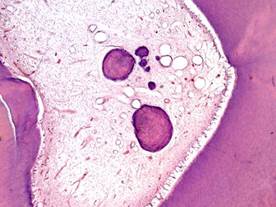
Рис. 16.Хронический фиброзный пульпит: склероз и атрофия пульпы, псевдокисты, петрфикаты (1), дентикли (2), колликвационный некроз одонтобластов (3). Окраска гематоксилином и эозином, х 100.
Гангренозный пульпит (гангрена пульпы) встречается редко. Его включение в группу хронических пульпитов условно, т.к. он представляет собой некроз пульпы при вскрытой полости зуба. Впоследствии образовавшийся тканевой детрит серовато-черного цвета уплотняется и инкапсулируется. Часть пульпы может сохранять жизнеспособность.
Осложнения и исходы. Обычно продолжительность острого гнойного пульпита составляет 3-5 дней. Гнойный пульпит, особенно диффузный, без лечения обычно заканчивается гибелью пульпы, формированием хронического пульпита или фиброза и атрофии пульпы. Хронические пульпиты приводят к атрофии и функциональной недостаточности пульпы. Осложнением острого пульпита или обострения хронического является острый апикальный (верхушечный) периодонтит.
Реактивные изменения пульпыразделяют на альтеративные, дисциркуляторные и приспособительные.
Альтеративные изменения включают в себя,прежде всего, обратимые (до определенного предела) внутриклеточные накопления в одонтобластах: гидропическую (вакуольную) и жировую дистрофии, которые развиваются обычно при пульпитах, мукоидное и фибриноидное набухание соединительной ткани и стенок сосудов пульпы (например, при ревматических болезнях), а также некроз (гангрену) пульпы.
Гиалиноз стромы и стенок сосудов пульпыпри хронических пульпитах носит местный характер, но может быть, особенно сосудов, проявлением общих заболеваний (артериальной гипертензии, сахарного диабета, ревматических заболеваний и т.д.).
Некрозом называют гибель ткани пульпы при закрытой полости зуба, а гангреной — при вскрытой. Некроз пульпы может быть частичным или тотальным.
Дисциркуляторные изменения.Нарушения крово- и лимфообращения в ткани пульпы могут носить местный характер (травма, воспаление) или быть проявлением общих дисциркуляторных расстройств.
Приспособительные процессы. Атрофия пульпы делает рельефным ее соединительнотканную строму (сетчатая атрофия пульпы), при этом снижается ее трофическая способность обеспечения продукции дентина.
Склероз пульпыбывает очаговым и тотальным при распространении на всю пульпарную камеру, что часто наблюдается как исход хронического фиброзного пульпита.
Петрификация пульпы —одно из частых ее реактивных изменений. В пульпе встречаются: некрокальциноз—обызвествление некротических масс); фиброкальциноз — отложение солей кальция в очагах склероза пульпы, т.е. в рубцовой ткани; тромбокальциноз — обызвествление тромботических масс.
Дентикли—изолированные включения дентина в пульпе или в слое дентина зуба. Они формируются одонтобластами и состоят из репаративного дентина. По локализации дентикли бывают интрапульпарные (свободные), окруженные пульпой; париетальные (пристеночные) — на границе слоя дентина и ткани пульпы; интерстициальные (интраденталные) — в толще слоя дентина. По строению дентикли бывают высокодифференцированными (представлены зрелым дентином, подобным заместительному ирригулярному дентину кариозной полости) и низкодифференцированными (состоят из участков, представленных дентином и кальцинатами).
Приспособительные процессы также включают в себя формирование вторичного, заместительного или иррегулярного дентина,что, в частности, характерно для поздних стадий кариеса.
Интрапульпарные кисты (псевдокисты), представляют собой полости в ткани пульпы, не встречающиеся в норме, бывают солитарные (единичные) и множественные. Причины их возникновения различны, от воспалительных, до реактивных процессов.
Апикальный (верхушечный) периодонтит представляет собой воспаление периапикальных тканей, имеющее самостоятельное нозологическое значение. Существует также маргинальный периодонтит (воспаление маргинального периодонта) — проявление пародонтита.
Классификация. По этиологии выделяют инфекционный и неинфекционный (травматический, токсический, в том числе, ятрогенный)апикальный периодонтит. Возбудителями инфекционного периодонтита являются, в основном, стрептококки и стафилококки. Неинфекционный периодонтит связан с попаданием лекарственных средств, с травмами (зубные протезы, вредные привычки, профессиональные заболевания).
Клинико-морфологические формы: острый (серозный и гнойный); хронический - гранулирующий, гранулематозный (простая гранулема; сложная или эпителиальная гранулема; кистогранулема), фиброзный.
Патогенез. Самый частый путь распространения инфекции в периапикальные тканичерез отверстие верхушки зуба — нисходящий из воспаленной пульпы, реже встречается контактный— из соседних тканей (костная альвеола, маргинальный периодонт, цемент) при пародонтите, остеомиелите, кариесе цемента, еще реже – восходящий (гематогенный или лимфогенный).
При остром серозном апикальном периодонтите в околоверхушечных тканях наблюдается острое серозное воспаление, а при остром гнойном апикальном периодонтите развиваются абсцесс (рис. 17) или флегмона. Гноный периодонтит сопровождается перифокальным серозным воспалением окружающих мягких тканей с их выраженным отеком (флюс, лат. - parulis) и периоститом. Характерен выраженный болевой синдром, появляется подвижность зуба, у пациента также создается ощущение «выросшего зуба». Длительность заболевания - от 2-3 сут до 2 нед.
| |
| |
| |
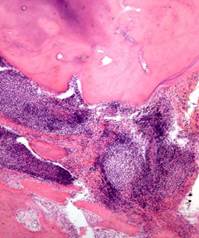
Рис. 17.Острый гнойный апикальный периодонтит.В ткани зубной связки в области верхушки корня зуба обильное скопление нейтрофильных лейкоцитов (гнойный экссудат) с гистолизом периапикальных тканей (апикальный периодонтальный абсцесс – 1), 2 - дентин, 3 – кость альвеолы. Окраска гематоксилином и эозином, х 100.
Воспалительный процесс может распространяться под надкостницу или в челюстную кость с развитием острого гнойного остеомиелита, а на верхней челюсти — одонтогенного синусита (гайморита). В дальнейшем прогрессирующий в костномозговых пространствах воспалительный процесс может достигнуть периоста и вызвать образование субпериостального (поднадкостничного) абсцесса.В последующем может развиться субмукозный абсцесс.Возможно дальнейшее прогрессирование нагноительного процесса или рассасывание экссудата и образование рубца, или переход патологического процесса в хронический апикальный периодонтит.
Хронический апикальный гранулирующий периодонтит характеризуется разрастанием в околоверхушечной области зуба грануляционной ткани с задержкой ее созревания, с очаговой или диффузной воспалительной инфильтрацией. Происходит резорбция костной ткани зубной альвеолы, разрушение компактного вещества кости и надкостницы, а также твердых тканей корня зуба (цемента и дентина). Наблюдается лакунарное рассасывание участков дентина макрофагами с замещением его остеодентином (Б.И.Мигунов, 1963). Грануляции и воспалительная инфильтрация могут распространяться на околочелюстные мягкие ткани. При обострении воспалительный процесс часто принимает характер гнойного, образуются абсцессы. В таких случаях иногда в области верхушки корня зуба открывается десневой свищ,через который выделяется гной. Также может возникать свищевой ход, открывающийся на коже (наружный свищ), при этом по расположению свища с немалой степенью вероятности можно судить о локализации хронического гранулирующего периодонтита.
Хронический апикальный гранулематозный периодонтит характеризуется развитием периапикальной «гранулемы». Это образование не имеет ничего общего с гранулемой в современном понимании данного термина с позиций общей патологии. Периапикальная гранулема представляет собой шаровидное или овальное образование, плотно прикрепленное к верхушке корня зуба. Она располагается внутри резорбированной кости зубной альвеолы и на рентгенограммах имеет вид четко ограниченного фокуса просветления. По мере роста периапикальной гранулемы прогрессирует разрушение костной ткани. Гранулема состоит из грануляционной ткани с хронической воспалительной инфильтрацией, окруженной плотной капсулой из зрелой соединительной ткани (простая гранулема). Можно встретить тельца Русселя, кристаллы холестерина, гигантские клетки инородных тел (рис. 18)
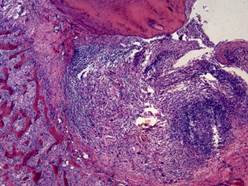
Рис. 18.Хронический апикальный гранулематозный периодонтит (простая гранулема). В области верхушки корня зуба грануляционная ткань с воспалительной инфильтрацией, окруженная фиброзной капсулой. Костная ткань в области гранулемы разрушена. Окраска гематоксилином и эозином, х 60.
Среди грануляционной ткани могут разрастаться разной величины и формы тяжи многослойного плоского эпителия, дифференцирующегося из остатков одонтогенного эпителия в периодонте - островков Малассе (эпителиальная гранулема). Объем эпителиальных включений и форма таких комплексов могут быть различными (рис. 19).
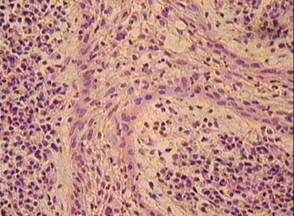
Рис. 19.Хронический апикальный гранулематозный периодонтит (эпителиальная гранулема). Тяжи неороговевающего плоского эпителия из островков Малассе, пронизывающие грануляционную ткань с воспалительоной инфильтрацией. Окраска гематоксилином и эозином, х 200.
Эпителиальная гранулема вследствие развития воспалительных, дистрофических и некробиотических процессов в грануляционной ткани со временем трансформируется в кистогранулему,которая отличается полостью, выстланной многослойным плоским неороговевающим эпителием одонтогенного происхождения. Кистогранулема может достигать в диаметре 0,5 — 1 см (рис. 20, 21). Позже она может трансформироваться в радикулярную (корневую) кисту челюстной кости (см. раздел кисты челюстных костей).

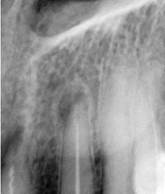
Рис. 20.Кистогранулема (стрелка). Рентгенограмма.
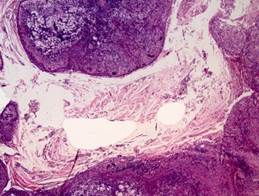
Рис. 21.Кистогранулема. Детрит с кристаллами холестерина в формирующейся полости кистогранулемы, стенки которой представлены созревающей грануляционной тканью с воспалительной инфильтрацией и местами покрыты многослойным плоским эпителием. Окраска гематоксилином и эозином, х 60.
Хронический фиброзный апикальный периодонтит характеризуется разрастанием в околоверхушечной области грубоволокнистой соединительной ткани. Эта форма периодонтита неактивная и самая благоприятная.
Осложнения и исходы. В благоприятных случаях в исходе апикального периодонтита при адекватном и своевременном лечении может происходить восстановление ранее резорбированной костной ткани зубной альвеолы и формирование фиброзного периодонтита. При любом виде хронического апикального периодонтита могут наблюдаться обострения воспалительного процесса с образованием абсцессов. Осложнениямихронического, реже — острого апикального периодонтита являются абсцессы и флегмоны в щелевидных пространствах мягких тканях лица и шеи с риском развития септического тромбоза пещеристого синуса, абсцесса головного мозга или гнойного менингита, а также гнойного медиастенита. Кроме того, опасен отек гортани, что может привести к смерти в результате асфиксии. Также к числу наиболее серьезных, нередко смертельных осложнений апикального периодонтита относят остеомиелит челюстных костей, одонтогенный сепсис, ангину Людвига (вызванная стрептококками группы А гнилостно-некротическая флегмона клетчатки дна полости рта, окологлоточного и крыловидно-челюстного пространства и шеи).
Гнойно-воспалительные процессы, при которых входными воротами инфекции явился зуб, получили название одонтогенные инфекции. Для них характерен преимущественно контактный путь распространения. Наиболее частыми источниками одонтогенной инфекции являются хронические формы апикального периодонтита с обострением, нагноившиеся радикулярные кисты, альвеолиты (воспаление костной альвеолы после удаления зуба).
При распространении воспалительного процесса в ткань челюстных костей в условиях сенсибилизации к инфекции развивается остеомиелит челюсти (см. раздел олезни челюстных костей), который позже может стать источником одонтогенного сепсиса. Онтогенный сепсис — это сепсис, при котором входными воротами и септическим очагом является кариес и его осложнения: апикальный периодонтит, периостит, остеомиелит, абсцессы и флегмоны мягких тканей лица, шеи, дна полости рта и т.д.
Дата добавления: 2016-06-05; просмотров: 4410;











