ИНФЕКЦИОННЫЕ БОЛЕЗНИ НЕРВНОЙ СИСТЕМЫ
Инфекционные заболевания нервной системы встречаются довольно часто Они вызываются бактериями, вирусами, грибками, простейшими. Неврологические нарушения могут развиваться в результате непосредственного проникновения возбудителя в нервную систему (нейроинфекции). Иногда они развиваются на фоне других заболеваний. Избирательность поражения мозга при нейроинфекциях обусловлена так называемым нейротропизмом инфекционно-токсических агентов. Термин “нейротропизм” обозначает сродство инфекционного возбудителя к нервной клетке. Тропизм вирусов определяется сходством строения рибонуклеиновых кислот вируса и нервной клетки. Это делает возможным проникновение вируса внутрь клетки; такое проникновение приводит к нарушению внутриклеточного обмена или к гибели нейрона. В развитии инфекционных болезней нервной системы кроме тропизма вируса важную роль играют изменения проницаемости стенки сосудов, состояние оболочек головного и спинного мозга, особенности иммунно-биологических защитных свойств организма. Благодаря защитным мерам организма поражения нейронов часто оказываются обратимыми.
Развитию инфекционного процесса в нервной системе, как правило, предшествует пребывание инфекционного агента в крови. В этот период увеличивается проницаемость сосудисто-мозгового барьера. В результате нарушается циркуляция крови и спинномозговой жидкости, происходят изменения обмена веществ в мозговой ткани и развивается отек мозга.
С развитием отека мозга связано появление общемозговых симптомов, которые преобладают в начале развития заболевания и нередко опережают возникновение очаговых симптомов нарушения мозга. К общемозговым симптомам относятся головная боль, головокружение, рвота, судорожные припадки, потеря сознания. При поражении того или иного отдела нервной системы возникают очаговые симптомы.
Течение инфекционных заболеваний нервной системы различно. Иногда оно бывает молниеносным и приводит к смертельному исходу в первые часы или сутки болезни. В большинстве случаев в течении инфекционных заболеваний нервной системы выделяют острый период, период восстановления нарушенных функций и резидуальный период болезни, т.е. период последствий. Иногда заболевание может приобрести затяжное, хроническое течение даже спустя значительный срок после действия возбудителя. Прогрессирование нейроинфекционного процесса связано с иммунологическими сдвигами в нервной системе, развившимися в острой стадии болезни. Эти сдвиги связаны с явлениями аллергии.
Истинное прогрессирование нейроинфекционного процесса следует отличать от “псевдопрогрессирования”. Ложное впечатние прогрессирования может наблюдаться в резидуальной стадии болезни у детей. Оно обусловлено тем, что с возрастом к ребенку предъявляются все большие требования, а неполноценная нервная система не может их функционально обеспечить.
Инфекционные заболевания нервной системы часто приводят к стойким нарушениям слуха, зрения, речи, интеллекта. Коррекция этих нарушений требует совместных усилий врачей и педагогов.
МЕНИНГИТЫ
Менингит — воспаление мозговых оболочек. Причиной заволевания могут быть бактерии, грибы, простейшие, вирусы. Различают первичные и вторичные менингиты. При первичном менингите воспалению мозговых оболочек не предшествуют заболевания каких-либо других органов. Вторичные менингиты возникают как осложнение других заболеваний (воспаление полости среднего уха, гнойные процессы в области лица и головы, черепно-мозговые травмы, туберкулез, эпидемический паротит и др.). По клиническому течению менингиты подразделяются на молниеносные, острые, подострые и хронические. Течение менингита зависит от характера возбудителя, реактивности организма, возраста больного.
Основным клиническим проявлением менингита служит менингеальный (оболочечный) синдром, к которому относятся головная боль, рвота, общая гиперестезия, специфическая поза больного и ряд других симптомов.
Головная боль обычно имеет разлитой характер и отмечается в любое время суток. Она обусловлена токсическим и механическим (вследствие повышения внутричерепного давления) раздражением рецепторов мозговых оболочек. Головная боль сопровождается рвотой, которая возникает внезапно или на фоне предшествующей тошноты. Рвота не связана с приемом пищи и приносит некоторое облегчение.
Наблюдается общая гиперестезия. Больному крайне неприятны прикосновения к коже, зрительные и слуховые воздействия. В основе общей гиперестезии лежит механическое раздражение чувствительных корешков спинальных и черепных нервов переполняющей субарахноидальное пространство цереброспинальной жидкостью.
Характерна поза больных менингитом: голова запрокинута назад, туловище выгнуто, живот втянут, руки согнуты, прижаты к груди, ноги подтянуты к животу (рис. 87, а). Такое положение больного является следствием рефлекторного тонического напряжения мышц. Этот механизм лежит в основе и других менингеальных симптомов. Ригидность мышц затылка выявляется при попытке пригнуть голову больного к груди (рис. 87, б).
Назовем наблюдающиеся при менингите симптомы. Симптом Кернига — невозможность разогнуть в коленном суставе ногу, предварительно согнутую в тазобедренном и коленном суставах (рис. 87, в).
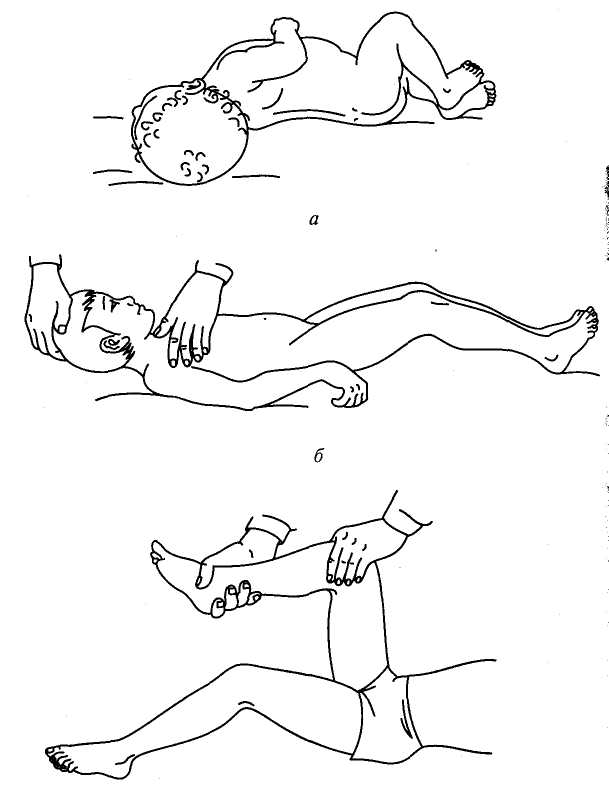
Рис. 87. Менингеальные симптомы:
а - поза больного менингитом; б - напряжение мышц затылка и верхний симптом Брудзинского; в - симптом Кернига и нижний симптом Брудзинского
Верхний симптом Брудзинского - непроизвольное сгибание ног в коленных и тазобедренных суставах при приведении головы больного к груди (рис. 87, б).
Нижний симптом Брудзинского - непроизвольное сгибание одной ноги в коленном и тазобедренном суставах при разгибании другой (рис. 87, в).
Симптом подвешивания Лесажа определяется у детей раннего возраста: ребенок, поднятый под мышки, подтягивает ноги к животу и некоторое время держит их в таком положении (рис. 88).

Рис. 88. Ребенок с менин-геальным симптомом подвешивания
Симптом Бехтерева — гримаса боли на соответствующей половине лица, возникающая при постукивании по скуловой дуге. Симптом посадки — невозможность сидеть в кровати с выпрямленными ногами.
Наиболее постоянный и обязательный признак менингита — воспалительные изменения в цереброспинальной жидкости, характеризующиеся увеличением числа клеток и умеренно выраженным повышением содержания белка (белково-клеточная диссоциация). Изменения цереброспинальной жидкости позволяют диагностировать менингит даже в отсутствие выраженных менингеальных симптомов, как это часто бывает у маленьких детей (клинически бессимптомный, ликвороположительный менингит).
В зависимости от характера воспалительного процесса и изменений цереброспинальной жидкости менингиты делят на гнойные и серозные.
Гнойные менингитывызываются главным образом бактериями — менингококком, пневмококком, стафилококком, стрептококком, кишечной палочкой, протеем, синегнойной палочкой и др. При гнойных менингитах мозговые оболочки пропитаны серозно-гнойным выпотом, располагающемся на выпуклой поверхности мозга и его основании. Если не проводится лечения, то к 4 —8-му дню гнойный выпот уплотняется, оседает на мозговых оболочках и изеняет их строение. Воспаление может распространяться на оболочки спинномозговых и черепных нервов, внутреннюю оболочку лудочков, вещество и сосуды головного мозга. Патологическиеие изменения в мозговых оболочках при несвоевременном и неправильном лечении могут привести к блокаде ликворных пространств, нарушению продукции обратного всасывания церебро-спинальной жидкости, развитию гидроцефалии. Менингеальный синдром при гнойных менингитах обычно развивается на фоне выраженных признаков интоксикации, т. е. отравлении ядами и другими продуктами жизнедеятельности бактерий. К таким признакам относятся учащение дыхания и сердцебиения, отсутствие аппетита, бледность или сероватый оттенок кожных покровов, цианоз носогубного треугольника, беспокойство или вялость, безучастность больных. При стертых, абортивных формах гнойных менингитов симптомы общей интоксикации могут выступать на первый план. При остром и молниеносном течении вследствие развития отека мозга иногда уже в первые часы заболевания могут отмечаться нарушения сознания и при этом судорожные приступы. Такие приступы иногда перерастают в эпилептический статус — состояние, при котором судорожные приступы следуют один за другим.
Вторичные формы гнойных менингитов сопровождаются клиническими симптомами, обусловленными определенной локализацией первичного инфекционного очага. Можно назвать такие симптомы, как выраженная дыхательная недостаточность при заболевании, вызванном пневмококком, тяжелая диарея (понос) и эксикоз (обезвоживание) при заражении кишечной палочкой. К внеоболочечным симптомам относятся также разного рода кожные сыпи, которые могут быть следствием токсического пареза мелких сосудов кожи или их бактериальной эмболии (рис. 89).
В крови при гнойных менингитах наблюдаются значительный лейкоцитоз (3,0-109/л и более), повышение скорости оседания эритроцитов (СОЭ). Цереброспинальная жидкость мутная, гнойная, молочно-белого цвета. Количество клеток достигает нескольких тысяч в 1 мм3, из них 70—100% составляют нейтрофилы. Содержание белка несколько повышено. Количество сахара нормально или уменьшено. Форма гнойного менингита устанавливается при бактериологическом исследовании цереброспинальной жидкости.
Течение гнойных менингитов и характер последствий во многом зависят от своевременности и характера проводимого лечения. При рано начатой и рациональной терапии состояние больных значительно улучшается на 3 — 4-й день болезни; полная нор мализация наступает к 8 — 15-му дню. В этих случаях после гнойного менингита у детей могут наблюдаться негрубо выраженные остаточные явления в виде повышенной возбудимости и истощаемости нервной системы, эмоциональной неустойчивости, нарушения концентрации внимания, гидроцефального синдрома. При позднем диагнозе и неправильно проводимой терапии возможно затяжное течение гнойного менингита, приводящее к грубым нарушениям в строении мозговых оболочек, дисциркуляции цереброспинальной жидкости и другим осложнениям. Повышение секреции цереброспинальной жидкости, нарушение ее обратного всасывания, а также нарушения, препятствующие ее нормальному перемещению в желудочковой системе и суб-арахноидальном пространстве, являются причинами развития гидроцефалии. Гидроцефалия наиболее часто наблюдается при менингитах у детей раннего возраста. Примерно у 20 % детей, перенесших гнойный менингит, отмечаются признаки очагового поражения нервной системы: эпилептиформные судороги, сходящееся и расходящееся косоглазие, парезы лицевого нерва, глухота, вегетативно-обменные расстройства, двигательные нарушения, задержка психического развития.
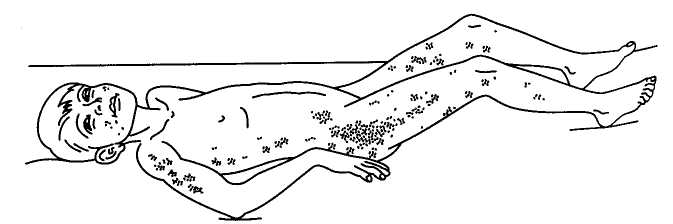
Рис. 89. Кожная сыпь у больного гнойным менингитом
Серозные менингитывызываются главным образом вирусами. Патоморфологические изменения при них менее грубы, чем при гнойных менингитах. В мозговых оболочках наблюдается серозный воспалительный процесс, основной характеристикой которого являются отек и полнокровие сосудов. В клинической картине серозных менингитов в отличие от гнойных в меньшей степени выражены признаки интоксикации. Ведущими являются симптомы повышения внутричерепного давления: частая рвота, головная боль, возбуждение, беспокойство. Реже наблюдаются вялость, адинамия, заторможенность.
Давление в цереброспинальной жидкости повышено. Она вытекает частыми каплями или бьет струей. Жидкость бесцветная, прозрачная. Ее клеточный состав представлен главным образом лимфоцитами, количество которых колеблется от нескольких десятков до нескольких сотен в 1 мм3. Люмбальная пункция при серозных менингитах обычно приносит больным облегчение. Серозные менингиты, как правило, не оставляют после себя выраженных последствий. Некоторое время могут наблюдаться головняя боль, повышенная утомляемость, эмоциональная лабильность,быстрая истощаемость нервной системы. Лечение менингитов в остром периоде следует начинать как жно раньше и проводить в стационаре под наблюдением мединского персонала. При всех формах гнойных менингитов назнаот антибактериальную терапию. Применение того или иного тибиотика зависит от вида возбудителя. До установления харакра возбудителя проводят так называемую ургентную (срочную) антибактериальную терапию. При менингококковом менингите начинают с назначения пенициллина, который в 90% сдучаев является эффективным средством лечения. Пенициллин применяют в больших дозах, соответственно возрасту и массе тела ребенка. Пенициллин вводят через короткие интервалы (2—3) с целью поддержания лечебной концентрации его в крови. Если тип возбудителя установлен, то нужно использовать те антибиотики, к которым бактерии более чувствительны. Наряду с антибактериальными применяют средства, уменьшающие отек мозга и снижающие внутричерепное давление, снимающие неспецифические аллергические реакции, нормализующие кровообращение, кислотно-основное состояние и минеральный обмен, жаропонижающие и т.д. От того, как рано начинают и насколько рационально проводят лечение, зависят исход заболевания и характер остаточных явлений. Перенесший менингит ребенок нуждается в щадяще-оздоровительном режиме, здоровом сне пребывании на свежем воздухе, полноценном питании. Занятия ребенка не должны быть однообразными в течение длительного времени. Необходимо чередовать умственную и физическую деятельность. Ребенку надо давать витамины, а также средства, улучшающие обмен веществ в мозговой ткани и усиливающие снабжение мозга кислородом.
ЭНЦЕФАЛИТЫ
Энцефалит— воспаление головного мозга. Под таким названием объединяют группу заболеваний, вызываемых различными возбудителями. В развитии этих заболеваний важную роль играет изменение иммунологической реактивности организма.
Энцефалиты подразделяют на первичные и вторичные.
Первичные энцефалитывызываются нейротропными вирусами, которые проникают непосредственно в клетки нервной системы и разрушают их. К таким энцефалитам относят эпидемический, клещевой, комариный и кроме того энцефалиты, вызванные полиомиелитоподобными вирусами, вирусом простого герпеса. Однако не всегда можно выявить вызвавший энцефалит вирус. Эти формы патологии наиболее часто встречаются у детей раннего возраста.
Вторичные энцефалиты,как правило, являются осложнением таких инфекционных заболеваний, как корь, ветряная оспа, токсоплазмоз. Реже вторичные энцефалиты развиваются после профилактических прививок.
При всех формах энцефалитов в острый период наступают воспалительные изменения мозга. Эти изменения выражаются в отеке, повышенном кровенаполнении сосудов, мелкоточечных крокоизлияниях, разрушении нервных клеток и их отростков. В дальнейшем в измененной ткани мозга могут формироваться стойкие нарушения в виде разрастания элементов соединительной ткани, образования полостей, рубцов, кист (киста — воспалительная полость, ограниченная оболочкой и заполненная жидкостью), спаек. В зависимости от преимущественного поражения клеток или проводников головного мозга энцефалиты подразделяют на полиоэнцефалиты (“полно” — серый, т. е. поражение клеток головного мозга), лейкоэнцефалиты (“лейко” — белый, т.е. поражение белого вещества). Примерами полиоэнцефалита являются острый эпидемический (летаргический) энцефалит и энцефалитическая форма полиомиелита. Большинство форм энцефалитов протекают с одновременным поражением как клеток, так и проводящих путей головного мозга, поэтому их называют панэнцефалитами. К первичным вирусным панэнцефалитам относят клещевой, комариный и другие формы.
Энцефалиты — тяжелые заболевания и наряду с менингитами составляют основную группу инфекционных болезней нервной системы. Болеют энцефалитом люди разного возраста.
Особенно тяжело болезнь протекает у детей. Обычно она начинается остро. Среди полного здоровья или на фоне основного заболевания (грипп, корь, ветряная оспа и др.) резко ухудшается состояние больного, повышается температура тела, развиваются общемозговые и очаговые симптомы поражения головного мозга.
К общемозговым симптомам относят головную боль, головокружение, рвоту, судороги, нарушения сознания — от его легкого затемнения до глубокой комы (кома — глубокое угнетение сознания). Коматозное состояние характеризуется тяжелым расстройством функций мозга: больной без сознания, не реагирует на окружающее, регуляция жизненно важных функций (дыхание, кровообращение) нарушена, реакция зрачков на свет вялая или отсутствует, сухожильные рефлексы угнетены. В некоторых случаях наблюдаются психомоторное возбуждение, бред, галлюцинации. Очаговые симптомы поражения мозга можно выявить в острой стадии энцефалита. Они во многом зависят от формы заболевания и распространенности воспалительных и дегенеративных изменений.
Эпидемический энцефалитпоражает главным образом образования, расположенные около желудочков мозга (ретикулярная формация, ядра глазодвигательных нервов, вегетативные центры). Клинически это выражается в повышенной сонливости или бессоннице, сходящемся или расходящемся косоглазии, двоении в глазах, разницей между зрачками (размеры и форма). Вегетативные нарушения характеризуются расстройствами частоты и ритма дыхания, сердцебиений, колебаниями артериального давления, стойким повышением температуры тела, повышенной сальностью лица, несахарным мочеизнурением, жаждой и другими симптомами.
Очаговые симптомы при клещевом энцефалите возникают вследствие избирательного поражения нервных клеток варолиева моста, продолговатого и среднего мозга, а также двигательных клеток передних рогов спинного мозга. Клинически это проявляется свисанием головы, вялыми параличами рук и верхнего плечевого пояса. При поражении продолговатого мозга наблюдается симптомокомплекс бульбарного паралича: нарушение глотания, поперхивание, гнусавый оттенок голоса или его полное отсутствие паралич мышц языка, расстройства дыхания и сердечной деятель ности. Эти изменения служат основными причинами смерти при стволовой форме клещевого энцeфалитa.
При энцeфалитe, развивающемся как осложнение после ветряной оспы (постветряночный), имеют место характерные мозжечковые и вестибулярные расстройства, которые сравнительно редко наблюдаются при других энцeфалитax. Из-за нарушения координации дети не могут самостоятельно есть, одеваться, ходить и сидеть.
Однако при большинстве энцефалитов выраженной избирательности поражения отдельных структур мозга нет. Наблюдаются парезы и пармичи, расстройства координации, нарушения чувствительности, гиперкинезы, вегетативные расстройства, нарушения речи и других высших корковых функций и т.д.
В зависимости от преобладания в клинической картине тех или иных очаговых симптомов поражения головного мозга различают следующие формы энцeфалитoв: корковую, подкорковую, мезодиэнцeфальнyю, стволовую, cтвoлoвo-cпинальнyю и др. Поражение вещества головного мозга может сопровождаться воспалительными изменениями в оболочках. В этих случаях заболевание рассматривается как мeнингoэнцeфалит.
Диагноз энцeфалитa ставят в случае острого развития заболевания, а также на основании данных неврологического обследования, при котором выявляют общемозговые и очаговые симптомы. Важны для постановки диагноза сведения об эпидемической обстановке (наличиe случаев энцeфалитoв в данном районе, заболевания корью, ветряной оспой). Учитывают наличиe энтеровирусных инфекций в детском коллективе и факт пребывания больного в эндeмичнoм районе, т.е., например, в районе, где есть иксодовые клещи и грызуны. Диагноз подтверждают в том случае, если в крови и цepeбpocпинальнoй жидкости обнаруживают воспалитeльныe изменения. С помощью специмьных вирусологических и иммунологических исследований может быть выделен и определен вызвавший энцефадит вирус.
В течении энцeфалитoв различают несколько стадий: острую восстановления и peзидyальнyю, т. е. период стойких последствий длительность острой и восстановительной стадий, тяжесть энцефалитов во многом зависят от патогенных свойств возбудителя, защитныx сил организма и возраста больного. Продолжительность острого периода весьма вapиaбильнa: от 10—15 дней до нескольких месяцев. При некоторых энцефадитах наблюдается хронический период заболевания. Его развитие обусловлено изменением иммунореактивных процессов в тканях головного мозга, в результате которых погибшие клетки становятся чужеродными — развивается аутоиммyнный (“ауто” — сам, свой) процесс. Клинические симптомы хронической стадии энцефалита появляются либо в конце острого периода, либо спустя месяцы или годы. При клещевом энцефалите симптомы хронического периода носят название кожевниковской эпилепсии. Она характеризуется постоянными непpoизвoльными подергиваниями мышц лица, шеи, плечевого пояса. Периодически эти подергивания распространяются на другие мышцы, приводя к развитию большого судорожного припадка с потерей сознания. При эпидемическом энцeфалитe хронический период характеризуется постепенным развитием синдрома паркинсонизма. Движения становятся замедаенными. Больные ходят мелкими шагами, очень скованны. Мимика становится бедной, лицо приобретает вид маски. Речь замедленна, голос монотонный, малoмoдyлиpoвaнный. Слова словно с трудом проходят сквозь стиснутые зубы. Нередко отмечается дрожание рук и головы. Нарушаются память и мышление. Письмо затруднено, замедленно и изменено. Последствия перенесенного энцефадита в значительной мере обусловлены возрастом больного. Если заболевание перенесено в раннем детском возрасте, то процесс развития цeнтpальнoй нервной системы может нарушаться. Расстройства роста и дифференциации клеток коры головного мозга приводят к формированию вторичной микpoцeфалии. Гибель нервных клеток может быть причиной грубых задержек психического и моторного развития. У детей снижается, а нередко и oтcутствует интерес к окружающему. Они малoэмoциoнальны, пассивны. Их игры примитивны. Формирование речи задержано. Нарушается также развитие других высших корковых функций — памяти, внимания, мышления. Если к моменту заболевания нервная система уже cфopмиpoвалacь, то последствия перенесенного энцефалитa в значительной степени зависят от того, какие структуры мозга и насколько глубoкo были поражены в остром периоде болезни. К наиболее частым последствиям относятся парезы и параличи конечностей, а также очаговые симптомы поражения ствола мозга в виде нарушения функции черепных нервов (сходящееся или расходящееся косоглазие, нистагм, головокружение, парезы мышц лица, мягкого нёба, гортани, голосовых связок и языка).
Эндокринно-обменные нарушения могут выражаться отставанием в росте, ожирением, истощением, сахарным диабетом, рушением трофики ногтей, волос и др.
Одним из частых последствий энцeфалитoв является судорожный синдром. Повторяющиеся судороги, как правило, привод нарушениям интеллекта. У больных снижаются память, внимма ние, способность к обучению. Они становятся раздражительными, мелочными, агрессивными, вязкими. Это нередко затрудняет контакт больного с окружающими.
После перенесенного энцeфалитa сравнительно редко наблюдается изолированное выпадение зрения, слуха. Нарушения высших корковых функций связаны не только с очаговыми поражениями мозга, но и с расстройством целостной aналитикo-синтетической деятельности коры, приводящим к расстройствам речи, письма, чтения, счета, тяжелым эмoциoнальнo-вoлeвым нарушениям. Последние проявляются склонностью к аффективным вспышкам, неустойчивому настроению. Больные расторможены, неадекватны, агрессивны, что нередко служит причиной конфликтных ситуаций в семье и школе. Снижение интеллекта может варьировать от легких до тяжелых степеней. Описано неравномерное дисгармоничное снижение интеллекта, когда одм способности остаются сохранными, а другие избирательно страдают.
В острый период следует проводить неотложные мероприятия, направленные на борьбу с отеком мозга, стабилизацию дыхания, сердечной деятельности, нopмализaцию обмена веществ. В peзидyальнoй стадии лечебные мероприятия проводят с цeлью компенсации нарушенных функций и coциальнoй адаптации больных. В этой стадии наряду с лечебными медицинскими мерами важная роль принадлежит медико-педагогическим воздействиям. В контакте с невропатологом педагог-дефектолог разрабатывает индивидyальнyю программу учебно-воспитательных мероприятий. При этом учитывают характер поражения, возможность компенсации за счет использования сохранных функций и подключения относительно здоровых фyнкциoнальныx систем.
ЛЕЙКОЭНЦЕФАЛИТЫ
Лeйкoэнцeфалиты — это варианты вocпалитeльныx поражений головного мозга, при которых страдают преимущественно праводящие пути, т.е. белое вещество мозга. Предполагают, что лейко-энцeфалиты имеют инфeкциoннo-aллepгичecкyю природу. Bозможно но, в их возникновении играют роль вирусы кори, бeшeнства опоясывающего лишая. Возбудители попадают в нервную систему и вызывают аллepгичecкyю реакцию, приводящую к распаду белого вещества мозга (демиелинизация). На месте участков распавшегося миелина разрастаются элементы соединительной ткани, иногда столь значительно, что мозг на разрезе имеет хрящевидную консиcтeнцию. Наиболее характерна лoкализaция патологического процесса в белом веществе больших полушарий. В связи с этим в клинической картине доминируют весьма типичные нарушения психики.
Симптомы болезни (в отличие от первичных энцефалитов) возникают исподволь и неуклонно прогрессируют. Самыми ранними клиническими признаками являются психические нарушения: вялость, апатия, раздражительность, немотивированно-агрессивное поведение, снижение памяти, внимания, нарушение логики мышления. Постепенно развиваются расстройства личности: утрачиваются интересы, снижаются критика, интеллект, эмоции. На этом фоне могут развиваться афазические и апраксические расстройства, дизартрия, анартрия. К числу характерных изменений относится также прогрессирующее снижение зрения и слуха. Позднее развиваются цeнтpальныe парезы и параличи, расстройства координации и глотания. Постоянным симптомом лeйкoэнцeфалитoв являются судороги. В поздней стадии заболевания бoльныe обездвижены. На этой стадии развиваются нарушения терморегуляции, наступает резкое истощение, нарушаются жизненно важные функции. Заболевание продолжается от нескольких месяцев до 2 лет и заканчивается cмepтью.
Диагноз ставят на основании характерного нарастания неврологичecкиx симптомов, выраженных изменений пcихики, постепенно приводящих к полному распаду личности, а также данных допoлнитeльныx исследований (элeктpoэнцeфалoгpaфия, исследование белковых фракций крови и цepeбpocпинальнoй жидкости).
Диффepeнциальнaя диагностика затруднена. С одной стороны, лeйкoэнцeфалиты сходны с группой наследственно-дегенеративных лейкодистрофий и опухолями мозга, с другой — при более остром течении их следует дифференцировать от других энцефалитов и детской формы шизофрении. Окончательная дифференциация возможна лишь на основе патоморфологического исследования мозга.
Лечение лейкoэнцeфалитoв направлено на нopмализaцию иммуноoбиолoгичеcкoй реактивности организма, а также уменьшение выраженности отдельных клиничecкиx проявлений. С этой целью широко используют противосудорожные препараты, средства, снижающие тонус мышц, уменьшающие гиперкинезы, укрепляющие стенку сосудов, нормализующие дыхание, сердечную деятельнocть и др. Как правило, больные лeйкoэнцeфалитaми медико-педагогичеcкoй коррекции не подлежат, так как происходит глубoкий распад личности.
АРАХНОИДИТЫ
Арахноидит — воспаление паутинной оболочки головного или спинного мозга. Иногда в патологический процесс вовлекаются и мягкие мозговые оболочки.
Воспалительный процесс носит негнойный характер. Имеется тенденция к образованию спаек в подпаутинном пространстве. Эти спайки нарушают движение цереброспинальной жидкости и приводят к повышению внутричерепного давления. Арахноидиты возникают как осложнения инфекционных заболеваний: кори, скарлатины, эпидемического паротита (“свинка”), отита (воспаление полости среднего уха), воспаления околоносовых пазух. Встречается также первичный вирусный арахноидит.
Симптомы заболевания появляются остро или нарастают постепенно. При остром начале заболевание напоминает менингит. На фоне высокой температуры тела отмечаются головная боль, головокружение, рвота. Менингеальные симптомы менее выражены, чем при менингите. При подостром течении больные жалуются на непостоянную головную боль, головокружение, тошноту рвоту. Температура тела обычно не поднимается выше 37,5 ° С. После инфекционных заболеваний состояние больных резко ухудшается. Характер очаговых неврологических симптомов обусловлен преимущественной локализацией, распространенностью патологического процесса.
Арахноидит задней черепной ямки, где находятся мозжечок и ствол головного мозга, характеризуется быстрым нарастанием таких признаков повышения внутричерепного давления, как головная боль, головокружение, тошнота, рвота. Эти симптомы могут появляться внезапно, приступообразно при изменении положения головы. Наблюдаемое у многих больных с этой формой арахноидита вынужденное положение головы способствует улучшению оттока цереброспинальной жидкости.
Поражение черепных нервов развивается в поздней стадии болезни и обычно выражено нерезко. В патологический процесс вовлекаются главным образом тройничный, лицевой, преддверноулитковый и реже подъязычный черепные нервы. Нередко отмечаются мозжечковые нарушения в виде расстройства координации движений. При резком нарастании внутричерепного давления возникают приступы тонических судорог с расстройствами дыхания и сердечной деятельности.
При локализации воспалительного процесса в расположенной между варолиевым мостом и мозжечком (мостомозжечковый угол) области больных беспокоят шум в ушах, головокружение, боли в области лица. Отмечаются периферический паралич мышц лица нистагм, снижение слуха вплоть до полной глухоты, расстройства координации.
Арахноидит внутреннего слухового прохода проявляется изолированным поражением слухового нерва. Характеризуется глухотой, шумом в ушах, головокружением, нистагмом. Повышение внутричерепного давления отсутствует, мозжечковых нарушений ненаблюдается. При ограниченном процессе, локализующемся вокруг внутреннего слухового прохода, течение длительное. После отита возможно обострение воспалительного процесса. Оптико-хиазмальный арахноидит (локализация воспаления в области перекреста зрительных нервов) характеризуется нарушением зрительных функций. Быстро прогрессирует падение остроты зрения на один или оба глаза. Изменяются поля зрения. Ограничение их является важным диагностическим симптомом. Оно выражается в концентрическом сужении поля зрения на белые и другие цвета, выпадении носовых или височных полей зрения, а также центрального участка поля зрения. При остром течении оптико-хиазмального арахноидита может внезапно развиваться слепота. Наряду со зрительными расстройствами отмечаются нарушения вегетативных функций: сна, углеводного, водно-солевого и других видов обмена. Прогрессирование заболевания может приводить к полной слепоте. Если арахноидит не ограничивается оптико-хиазмальной областью, а распространяется по основанию мозга (базальный арахноидит), то очаговая симптоматика более обширна и разнообразна; появляются расходящееся или сходящееся косоглазие, нистагм, асимметрия мышц лица, отклонение языка и другие симптомы поражения черепных нервов. Локализация патологического процесса в паутинной оболочке на выпуклой поверхности мозга (конвекситальный арахноидит) характеризуется судорожными припадками, которые чаще носят очаговый характер. При длительном течении болезни могут отмечаться центральные парезы конечностей и расстройства чувствительности.
Арахноидит диагностируют на основании инфекционного начала заболевания, периодических обострений, связанных с различными инфекционными процессами, симптомов повышения внутричерепного давления и данных дополнительных исследований, Обьективные признаки повышения внутричерепного давления выявляются при исследовании глазного дна, рентгенографии черепа, эхоэнцефалографии. Пневмоэнцефалография позволяет обнаружить спайки, смещение или увеличение объема мозговых желудочков. Лечение арахноидитов включает применение противовоспалительной и рассасывающей терапии, средств, снижающих внутричерепное давление, физиотерапии. При стойких расстройствах зрения и слуха больные нуждаются в специальных медико-педагогический воздействиях.
При арахноидитах, сопровождающихся симптомами повышения внутричерепного давления с явлениями декомпенсации (приступы резкой головной боли с нарушениями ритма дыхания, кровообращения, рвотой), показано нейрохирургическое лечение. Медико-педагогические коррекции зависят от локализации для фекта. Арахноидит основания мозга и задней черепной ямки может приводить к поражению черепных нервов (подъязычный, языко-глоточный, блуждающий) с развитием бульбарного синдрома. При этом возникает бульбарная или мозжечковая дизартрия, требующая определенной коррекции. Оптико-хиазмальный арахноидит может вызывать слепоту, а поражение слухового нерва — глухоту. В таких случаях осуществляют соответствующие реабилитационные мероприятия. В стадии обострения и после нее у больных может наблюдаться астенический синдром (снижение работоспособности, активного внимания и памяти, быстрая истощаемость отвлекаемость), в связи с чем необходимо уменьшить школьные нагрузки. Кроме того, надо предоставить больному возможность больше отдыхать и бывать на свежем воздухе.
ПОЛИОМИЕЛИТ
Полиомиелит — острое инфекционное заболевание нервной системы. Вызывается вирусом полиомиелита. В основном им болеют дети. Источником инфекции является больной или вирусоноситель, которые выделяют вирус со слюной, калом и мочой. Заражение происходит через пищу или воздушно-капельным путем. Попадая в организм, вирус размножается в кишечнике и носоглотке, откуда с током крови разносится по всему организму. Циркуляция вируса в крови сопровождается общеинфекционными симптомами.
Если защитные силы организма снижены, то вирус попадает в центральную нервную систему и избирательно поражает двигательные нейроны спинного и головного мозга или оболочки мозга. Таким образом, вирус обладает тропизмом к серому веществу мозга. Особенно это относится к серому веществу спинного мозга, в связи с чем заболевание называется полиомиелитом (“полно”-серый, “миелит” — воспаление спинного мозга).
Чаще поражаются шейное и поясничное утолщения спинного мозга, реже — моторные клетки моста мозга, продолговатого мозга и коры больших полушарий головного мозга. Поражение клеток неравномерно по интенсивности: рядом с распавшимися нейронами лежат сохранные клетки.
Первые симптомы болезни носят общеинфекционныи характер: повышение температуры тела, кашель, насморк, боли в глотке, рвота, боли в животе, жидкий стул или (реже) запор. При достаточной иммунной реактивности больного через 3 — 7 дней наступает полное выздоровление. Эта форма полиомиелита называется абортивной (стертой). Диагностировать ее очень сложно. В настоящее время такой вариант течения болезни нередко остается нераспознанным, поскольку вспышки заболевания крайне редки благодаря тотальной иммунизации детского населения.
Дата добавления: 2021-06-28; просмотров: 605;











