Ишемическая (коронарная) болезнь сердца (ИБС)
ИБС — хронический патологический процесс, обусловленный недостаточностью кровообращения миокарда. В подавляющем большинстве случаев (97—98%) является следствием атеросклероза коронарных артерий сердца. Основные клинические формы — стенокардия, инфаркт миокарда и коронарогенный (атеросклеретический) кардиосклероз. Эта патология встречается у больных как изолированно, так и в сочетаниях, в том числе и с различными осложнениями и последствиями (сердечная недостаточность, нарушения ритма и внутрисердечной проводимости, тромбоэмболии и др.).
Комплексное лечение и профилактика ИБС предусматривают массаж, ЛГ и циклические виды физических упражнений (ходьба, плавание, медленный бег и др.), диету (проведение разгрузочных дней), витаминизацию, нормализацию сна (прогулки перед сном, сон в проветренном помещении и пр.), сауну (баню) и др.
Стенокардия
Стенокардия (грудная жаба) — приступы внезапной боли вследствие острого недостатка кровообращения миокарда; клиническая форма ишемической болезни сердца.
Стенокардию характеризуют следующие признаки: 1) приступообразность; 2) кратковременность приступа; 3) быстрое прекращение болей после приема нитроглицерина, валидола.
При стенокардии напряжения боль возникает при физическом напряжении и обычно проходит сразу после прекращения физического напряжения.
Стенокардия покоя возникает ночью или днем вне всякой нагрузки (хотя нередко в непосредственной связи с предшествующим физическим или психическим напряжением). Локализация и характер боли при стенокардии покоя такие же, как при стенокардии напряжения.
Стенокардия напряжения и стенокардия покоя являются показателем наличия у больного хронической коронарной недостаточности.
В большинстве случаев стенокардия обусловлена атеросклерозом венечных артерий сердца, начальная стадия которого ограничивает расширение просвета артерий и вызывает острый дефицит кровоснабжения миокарда при значительных физических или (и) эмоциональных перенапряжениях; резкий склероз, суживающий просвет артерии на 75% и более, нарушает кровоснабжение миокарда даже при умеренных напряжениях. Появлению приступа способствуют следующие патогенетические факторы: снижение притока крови к устьям коронарных артерий (артериальная, особенно диастолическая гипотензия любого, в том числе лекарственного происхождения или падение величины сердечного выброса при тахиаритмии, венозной гипотензии); патологические влияния со стороны желчных путей, пищевода, шейного и грудного отделов позвоночника при сопутствующих им заболеваниях и др.
Основные патогенетические условия снижения частоты и прекращения приступов: приспособление режима нагрузок больного к резервным возможностям его коронарного русла; развитие путей окольного кровоснабжения миокарда; своевременное лечение сопутствующих заболеваний; стабилизация системного кровообращения, развитие фиброза миокарда в зоне его ишемии.
Комплексное лечение включает: ЛГ, массаж, диету и др. Учитывая хроническое течение стенокардии, массаж необходимо проводить в межприступный период.
Инфаркт миокарда
Инфаркт миокарда развивается в результате закупорки одной из ветвей коронарных сосудов тромбом или атеросклеротической бляшкой с последующим нарушением кровоснабжения данного участка сердечной мышцы и развитием ишемического некроза.
Инфаркт миокарда развивается обычно у лиц с атеросклеротическим поражением венечных сосудов и чаще всего при хронической коронарной недостаточности, которая иногда на протяжении долгого времени предшествует инфаркту миокарда.
В образовании тромба определенное значение имеет повышенная свертываемость крови.
Наиболее характерным симптомом является резкая боль в области сердца, которая локализуется на передней поверхности груди и за грудиной, нередко боли ощущаются в области сердца, в подложечной области или между лопатками. Боли сопровождаются значительным ухудшением общего состояния.
После прекращения резких болей у пациента остаются тупые боли.
В реабилитации больных инфарктом миокарда выделяют три периода: стационарный, период восстановления и поддерживающий.
Стационарный период. Лечебная гимнастика в и.п. лежа, затем сидя и стоя. Продолжительность занятий 5—15 мин, темп медленный, вначале с небольшой амплитудой и дыхательные упражнения. Необходим контроль ЭКГ.
Период выздоровления проходит в кардиологическом санатории. Включают дозированную ходьбу, лечебную гимнастяку, игры, терренкур и др. Занятия проводят групповым методом. Продолжительность периода 1—1,5 месяца в санатории и 1 месяц дома (под наблюдением врача-кардиолога). Занимаются больные или самостоятельно, или в поликлинике под руководством методиста лечебной физкультуры. Необходим контроль ЭКГ.
Поддерживающий период начинается с 3—4-го месяца от начала заболевания и длится в течение всей жизни больного. Используются следующие средства ЛФК: лечебная гимнастика, прогулки (дозированная ходьба), лыжные прогулки, езда на велосипеде, рыбалка, собирание грибов и ягод и др.
В комплексном лечении инфаркта миокарда наряду с фармакологическими средствами применяют ЛФК и массаж. Нами (В.И. Дубровский, 1975) разработана методика общего массажа в ранние сроки с оксигенотерапией.
Задачи массажа: устранение болевого приступа, психоэмоционального напряжения, профилактика тромбоэмболии; ускорение мышечного кровотока; снятие спазма венечных сосудов, улучшение коронарного кровообращения.
Методика ЛФК зависит от клинического течения заболевания, возраста, пола, физической подготовки и двигательного режима пациента. При составлении комплекса ЛГ учитывают состояние здоровья больного, возраст; и.п., дозировка (повторяемость упражнений) и регулярность выполнения комплекса также зависят от характера течения заболевания, его стадии.
При постельном режиме включают упражнения для дистальных отделов конечностей, дыхательную гимнастику и упражнения на расслабление.
При палатном режиме рекомендуются упражнения для средних и крупных мышечных групп в и.п. лежа и сидя, а дыхательная гимнастика в и.п. стоя, держась за спинку стула. Включают ходьбу по палате и на месте, а затем с выходом в коридор, ходьба по коридору, по лестнице; при свободном режиме — с выходом в сад (парк больницы) и занятия ЛФК в зале лечебной физкультуры больницы в и.п. сидя и стоя (вначале сзади стула), включая общеразвивающие, дыхательные и упражнения на расслабление. Темп медленный и средний.
Проблема реабилитации больных с инфарктом миокарда является социальной, так как в последние годы значительно участились случаи этого заболевания не только среди лиц пожилого возраста, но и среди молодых людей; нередки инвалидность и летальный исход.
В основу восстановительного лечения постинфарктных больных заложены принципы этапности, преемственности, комплексности и строго индивидуального подхода к каждому пациенту.
Ведущее место в реабилитации отводится ЛФК, умеренным физическим тренировкам (ходьба, прогулки на лыжах и др. циклические виды упражнений), целью которых является постепенное увеличение объема тренирующих и бытовых нагрузок (рис. 2.2).
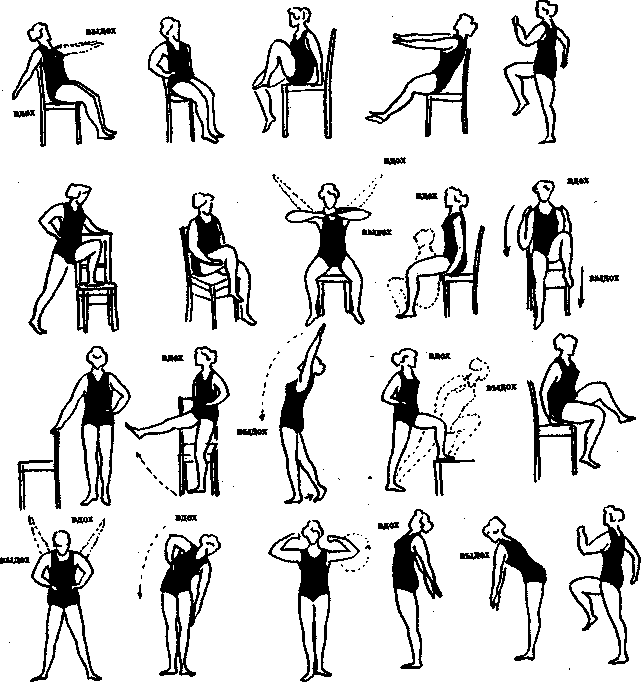
Рис. 2.2.Примерный комплекс ЛГ при инфаркте миокарда
Миокардиты
Миокардит — воспалительное заболевание сердечной мышцы, вызванное главным образом инфекционными, инфекционно-токсическими, а также аллергическими воздействиями.
Миокардит возникает при ревматизме, ангине, гриппе и др. Важным фактором, приводящим к воспалительному состоянию миокарда, является его сенсибилизация в результате действия белковых продуктов микробного (вирусного) распада и реакции на них антител, вырабатываемых организмом.
Вирусный миокардит. При вирусной инфекции отмечаются клинические признаки повреждения миокарда, что проявляется в нарушении проведения сердечного импульса. При большинстве вирусных инфекций происходят также морфологические изменения в миокарде (поражается проводящая система).
Клиническая картина вирусного миокардита может широко варьироваться — от бессимптомного течения до выраженного нарушения ритма, сердечной недостаточности, внезапной смерти.
Тонзиллогенные миокардиты наблюдаются после ангин и катаров верхних дыхательных путей. Характерными являются боли в сердце, сердцебиения, небольшой систолический шум на верхушке, экстрасистолия; на ЭКГ небольшое удлинение интервала PQ; отмечается ускорение СОЭ, субфебрильная температура, иногда в сочетании с общим недомоганием и «ломотой в теле».
Встречаются также дифтерийные, брюшнотифозные, вирусные (грипп, энцефалит, полиомиелит), гнойные, специфические (туберкулез) и другие миокардиты.
Клиническая картина зависит от формы болезни. Страдает обычно сократительная функция миокарда и развивается синдром сердечной недостаточности.
При очаговом миокардите признаки нарушения сократительной функции сердца выражены в более слабой степени, а иногда отсутствуют и на первый план выдвигаются нарушения ритма и проводимости сердца. Одним из таких признаков является экстрасистолия, чаще желудочковая. Типично для миокардита нарушение проводимости сердца в той или иной степени.
Электрокардиография (ЭКГ) является надежным способом распознавания миокардитов. Самым убедительным признаком служит замедление атриовентрикулярной проводимости, выражающееся в удлинении интервала PQ(более 0,2 с). Весьма характерна также предельная диссоциация — блокада ножек пучка Гисса и их разветвление. Изменяется форма и направленность зубца Т (часто он отрицателен в первом и втором стандартных отведениях) и отрезка ST(обычно в слабой степени). Снижается минутный объем сердца, уменьшается ОЦК, понижены эритропоэз и артериальное давление.
Течение миокардита подразделяется на острый и хронический периоды, в зависимости от этого проводят и соответствующие реабилитационные мероприятия.
В остром периоде, при стационарном лечении, назначается лекарственная терапия; ЛГ и массаж применяют после снижения СОЭ, температуры тела и затухания воспалительного процесса. ЛГ проводится в исходном положении лежа на спине, с использованием упражнений для дистальных отделов конечностей, дыхательной гимнастики. Продолжительность занятий 5-8 мин, 2-3 раза в день.
При палатном режиме ЛГ проводится в исходном положении сидя и стоя. При свободном (тренирующем) режиме ЛГ проводится в зале лечебной физкультуры; в зависимости от переносимости, функционального состояния больного рекомендуются прогулки в парке (сквере, роще), ходьба по лестнице. Исключают упражнения с задержкой дыхания, с гантелями и другие, вызывающие значительное учащение пульса и подъем артериального давления.
Используют, как правило, циклические средства реабилитации в сочетании с массажем, приемом кислородного коктейля, препаратов (панангин, рибоксин и др.), витаминов с микроэлементами, седативных средств (настойки заманихи, валерианы и др.).
Перикардит
Перикардит — острое или хроническое воспаление околосердечной сумки. Различают перикардит фиброзный, серозно-фиброзный, геморрагический, гнойный и др.
Причина возникновения заболевания — инфекция (вирусы, бактерии, риккетсии, грибы, простейшие), ревматизм, системная красная волчанка, инфаркт миокарда, уремия, травма, в том числе операционная и т.д.
Консервативное лечение включает лекарственную терапию, ЛГ, массаж, диетотерапию, витаминизацию, умеренные физические нагрузки (ходьба, лыжные прогулки, езда на велосипеде и др.). Исключаются упражнения с гантелями, гирями и другими отягощениями.
Миокардиодистрофия
Миокардиодистрофия — невоспалительное поражение сердечной мышцы в виде нарушений ее метаболизма под влиянием различных факторов.
Этиологическими факторами, способствующими возникновению миокардиодистрофий, являются: острые и хронические экзогенные интоксикации (алкоголизм, отравления и др.), эндокринные и обменные нарушения (тиреотоксикоз, микседема, синдром Кушинга, ожирение, сахарный диабет, авитаминозы, голодание и др.), анемии, физические перенапряжения, инфекции (в том числе тонзиллярная), физические агенты (перегревание, невесомость и др.).
Патогенез заболевания: изменение течения биохимических процессов в миокарде с последующим нарушением микроструктур и сократительной функции мышечных волокон.
Характерными признаками являются повышенная утомляемость, небольшая одышка при физических напряжениях, иногда умеренная тахикардия и др.
При прогрессирующем течении миокардиодистрофий любой этиологии развиваются сердечная недостаточность, нарушение сердечного ритма. Изменения ЭКГ чаще умеренные, выражаются в снижении, уплощении или инверсии зубца Т и пр.
Комплексная реабилитация включает лекарственную терапию, витаминизацию, санацию ротовой полости (очагов инфекции), ЛФК, массаж, умеренные физические нагрузки (дозированная ходьба, лыжные прогулки и др.). Санаторно-курортное лечение в местных санаториях (или в сентябре—октябре — в Крыму); терренкур, ходьба вдоль берега моря, ЛФК, диетотерапия, прием кислородного коктейля, витаминизация.
Массаж при миокардиодистрофии. Массируют шею, воротниковую область, спину, нижние конечности (начиная с проксимальных отделов) и грудную клетку (поглаживают и растирают межреберные мышцы). Используют приемы: поглаживание, растирание и неглубокое разминание. Продолжительность массажа 10-15 мин. Курс 10-15 процедур. После массажа показана оксигенотерапия.
Аритмии сердца
Аритмии сердца — нарушения деятельности сердца, связанные с изменением функции проводящей ткани, от которой зависит ритмичное и последовательное сокращение его отделов. Аритмии возникают как при наличии заметных структурных изменений в проводящей системе, так и под влиянием вегетативных, эндокринных, электролитных и других метаболических нарушений или лекарственных воздействий; нередко при выраженных структурных изменениях в миокарде аритмия определяется отчасти или в основном функциональными моментами.
В отдельных случаях аритмии связаны с врожденными особенностями проводящей системы.
Характер аритмии диагностируется главным образом по данным ЭКГ.
Консервативное лечение: фармакологические препараты (антиаритмические, панангин и др.), поливитаминные комплексы, ЛФК, массаж, умеренные физические нагрузки (дозированная ходьба, лыжные прогулки, езда на велосипеде и др.).
Мерцание и трепетание желудочков — этой патологии зачастую предшествуют ранние политопные желудочковые экстрасистолы, желудочковая тахикардия.
Лечение: массаж сердца, искусственное дыхание, электроимпульсная терапия.
Экстрасистолия — преждевременное эктопическое сокращение сердца. Экстрасистолия может сопровождать любое заболевание сердца. Не менее чем в половине случаев экстрасистолия не связана с заболеванием сердца, а обусловлена вегетативными и психоэмоциональными нарушениями, рефлекторными воздействиями со стороны внутренних органов, лекарственным лечением, нарушениями электролитного баланса любой природы, употреблением возбуждающих средств. Физическая нагрузка, как правило, провоцирует экстрасистолию, связанную с заболеваниями сердца и метаболическими нарушениями, и подавляет экстрасистолию, связанную с вегетативной дисрегуляцией.
Консервативное лечение включает ЛФК, массаж, прогулки, ходьбу на лыжах, плавание, прием седативных средств при выраженных психоэмоциональных нарушениях. ЛФК проводится в сопровождении музыки; перед сном — массаж воротниковой области, спины и ног; из физиотерапии — хвойные и кислородные ванны, электрофорез, электросон; диетотерапия, витаминизация пищи.
Дата добавления: 2021-05-28; просмотров: 538;











