IV. Примеры ситуационных задач
Ситуационная задача № 1:
На человека в лесу напала собака и укусила его в лицо. Через несколько дней появились гидрофобия. В стационаре поставили предварительный диагноз: "Бешенство»
1. Для создания активного противовирусного иммунитета необходимо предпринять:
1. Перорально назначить арбидол
2. Перорально назначить ремантадин
3. Введение антирабической вакцины
4. Введение в область раны антирабического иммуноглобулина
5. Перорально назначить тетрациклин
3. Назовите механизмы передачи бешенства:
1. Контактный - при укусе больными животными
2. Контактный - при ослюнении раны
3. Алиментарный
4. Водный
5. Парентеральный
4. В чем заключается этиотропное лечение бешенства:
1. Введение антирабического иммуноглобулина
2. Введение антирабической вакцины
3. Специфическое лечение малоэффективно
4. Проводят симптоматическое лечение
5. Парентеральное введение антибиотиков
Модуль I «Частная вирусология»
Тема 4: Микробиологическая диагностика гепатитов А, В, С, D, E и ВИЧ- инфекции. Итоговое занятие по вирусологии.
Цель занятия: знать основные биологические свойства возбудителей; сравнительную характеристику вирусов гепатита человека; патогенез заболеваний; иммунитет; экологию и распространение вирусов; вирусологическую диагностику, методы индикации и идентификации вирусов; серологическую диагностику данных заболеваний; биопрепараты для специфической профилактики и терапии
уметь: учитывать и интерпретировать результаты серологических реакций в диагностике гепатитов и ВИЧ-инфекции (РПГА, ИФА, иммуноблотинг)
Задание на дом:
I. Вопросы для самоподготовки:
Характеристика вирусов гепатитов человека: А, В, С, D, Е и вируса иммунодефицита человека (ВИЧ):
1. таксономия, классификация;
2. морфология, размеры, особенности генома;
3. этапы репродукции;
4. эпидемиология;
5. клинические проявления;
6. лабораторная диагностика, характер исследуемого материала;
7. особенности вирусологического метода диагностики (культивирование, индикация, идентификация вируса);
8. противовирусный иммунитет;
9. специфическая профилактика;
10. этиотропное лечение.
II. Базовый текст
ВИРУСНЫЕ ГЕПАТИТЫ
Вирусные гепатиты- группа специфических инфекционных заболеваний, характеризующихся воспалительными поражениями печени. Инфекционными агентами вирусных гепатитов являются истинно гепатотропные вирусы, для которых клетки печени - гепатоциты - являются единственной или главной генетически значимой мишенью. В настоящее время к этой группе относятся вирусы гепатитов A,B,C,D,E,F,G, роль которых в прямом поражении печени полностью доказана. Этиологическая роль недавно открытых вирусов гепатита F, TTV, SENV в настоящее время активно изучается.
Вирусные гепатиты занимают 3-е место в инфекционной патологии человека (после ОРВИ и ОКИ), некоторые из них характеризуются длительностью и тяжестью клинического течения, вызывают тяжелые осложнения в виде злокачественных молниеносных (фульминантных) форм, переход в хронический гепатит, цирроз печени или гепатокарциному.
В соответствии с механизмом передачи все вирусные гепатиты можно разделить на две группы: энтеральные (гепатиты А и Е) и парентеральные (гепатиты B,C,D,G и др.). Таксономическое положение и основные свойства возбудителей вирусных гепатитов, а также их клинико-эпидемиологические особенности представлены в таблице 8. Кроме истинно гепатотропных вирусов, печень может поражаться многими вирусами, но такое поражение является неспецифическим и часто развивается как осложнение при очень тяжелых формах инфекций. К таким вирусам, лишенным направленной гепатотропности, можно отнести представителей семейства Herpesviridae (вирус простого герпеса первого типа, вирусы цитомегалии и инфекционного мононуклеоза), вирусы желтой лихорадки, кори, краснухи, отдельные энтеровирусы и аденовирусы. В этих случаях не применяют термин «вирусные гепатиты».
ГЕПАТИТ А
1.Таксономия, классификация
Гепатит А(инфекционный гепатит, эпидемический гепатит, болезнь Боткина, катаральная желтуха) - острое инфекционное антропонозное заболевание с фекально-оральным механизмом передачи, характеризующееся преимущественным поражением печени и проявляющееся клинически гепатомегалией, интоксикацией и желтухой.
Вирус гепатита А (ВГА, HAV) относится к семейству Picornaviridae,роду Hepatovirus(ранее этот вирус считался серотипом 72 рода Enterovirus).
2. Морфология, размеры, особенности генома
Строение вириона. Диаметр вириона равен 27 нм, капсид имеет икосаэдрический тип симметрии (рис. 23), содержит 60 капсомеров и не имеет наружной суперкапсидной оболочки, поэтому не содержит липидов и углеводов. Каждая структурная единица капсида (протомер) построена из 4-х полипептидов: VP1, VP2, VP3, VP4, из них VP1, VP2, VP3 располагаются на поверхности вириона, a VP 4, вероятно, лежит внутри вирусной частицы и имеет тесный контакт с геномной РНК.
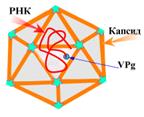
Рис. 23 Схема вируса гепатита А
Геном вируса представлен линейной однонитевой молекулой плюс-РНК, выполняющей также функции информационной РНК и обладающей инфекционностью.
Антигены. В антигенном отношении ВГА является однородным, его антигенная активность обусловлена тремя поверхностными капсидными белками, которые представляют собой единый вирусспецифический антиген вируса гепатита A (HAV-Ag).
Резистентность. ВГА относительно устойчив к низким значениям рН (до 1.0), низким температурам (при -20°С сохраняется годами), жирорастворителям (эфиру, хлороформу, детергентам), высушиванию. При комнатной температуре вирус выживает несколько недель.
Чувствителен к формалину (0,35%), хлору, ультрафиолетовым лучам. Вирус инактивируется при 60°С в течение нескольких часов, полностью теряет свою инфекционность при автоклавгировании (120°С) за 20 мин, при обработке сухим жаром (180°С) - через 1час.
3.Этапы репродукции
Репродукция. Вирус размножается в организме обезьян шимпанзе и мармозет, а также в отдельных первичных и перевиваемых линиях культур клеток человека и обезьян, в которых происходит репродукция лабораторных и вакцинных штаммов вируса гепатита А, но использование культур клеток для выделения вируса из клинического материала затруднено.
Считается, что цикл репродукции ВГА сходен с репродукцией других пикорнавирусов. Первично вирион взаимодействует со специфическими рецепторами на плазматической мембране чувствительных клеток (эпителиоциты, гепатоциты) и проникает в их цитоплазму, при этом теряется капсид и вирусная РНК освобождается.
Далее геномная РНК связывается с рибосомами клетки и транслируется с образованием гигантского белка-предшественника. Этот полипептид нарезается протеазами на три фрагмента: PI, P2 и РЗ. Фрагмент Р1 является предшественником для структурных белков (VP1 — VP4), из РЗ образуются неструктурные вирусспецифические белки - протеаза и РНК-полимераза, фрагмент Р2 разрушается.
В дальнейшем РНК-полимераза обеспечивает синтез дочерних геномов вируса. При этом вирионная плюс-РНК транскрибируется в комплементарную минус-РНК, которая и служит матрицей для синтеза дочерних геномов. Процесс репликации РНК идет на гладком эндоплазматическом ретикулуме.
При накоплении достаточного количества структурных белков и вирусных дочерних геномов на мембранах эндоплазматического ретикулума осуществляется самосборка вирионов (идет упаковка плюс-РНК в белковые капсиды).
Выход вируса из клетки осуществляется путем экзоцитоза и, возможно, при разрушении гепатоцитов цитолитическими Т-лимфоцитами.
4. Эпидемиология
Гепатит А является антропонозной инфекцией, преимущественно поражает детей. Распространен повсеместно. Характеризуется сезонностью с максимумом заболеваемости в осенне-зимний период, периодичностью с циклами подъема заболеваемости. Для гепатита А характерны отдельные вспышки, мелкие и средние, реже крупные эпидемии. В странах с высоким уровнем общественной гигиены и санитарной культуры заболеваемость гепатитом А ниже, чем в развивающихся странах. Летальность не превышает 0,1 - 0,5%.
Источником и резервуаром инфекции служат больные в инкубационном периоде желтушной и безжелтушной формы инфекции. Наиболее заразительны больные в последние 7-10 дней инкубационного периода и в течение 2-х недель преджелтушного периода заболевания. В это время наблюдается массированное выделзние вируса с фекалиями, которое прекращается в период разгара заболевания (желтушный период).
Основной механизм передачи при гепатите А - фекально-оральный. Заражение происходит через контаминированную вирусами воду, пищу и контактным путем. Передача вируса возможна от больных и через кровь в период вирусемии при проведении парентеральных манипуляций.
5. Клинические проявления
Входными воротами для ВГА являются слизистые ротоглотки и тонкого кишечника, в эпителиоцитах которых, возможно, происходит первичная репродукция, откуда вирус проникает в мезентериальные лимфатические узлы и далее в кровь, вызывая кратковременную вирусемию. С кровотоком через портальную вену вирус заносится в печень, где активно размножается в гепатоцитах.
Поражение клеток печени при гепатите А обусловлено клеточными цитотоксическими иммунными реакциями, их сущность заключается в том, что вирусные антигены появляются на мембране гепатоцитов вместе с антигенами главного комплекса гистосовместимости (HLA) 1-го типа. Далее пораженные вирусом клетки узнаются цитотоксическими Т-лимфоцитами и уничтожаются. Таким образом, организм освобождается от вируса, уничтожая клетки, пораженные ВГА. Но не исключается и частичное прямое цитопатическое действие этого вируса на клетки печени.
Гибель гепатоцитов ведет к развитию воспалительных и некробиотических процессов и, как следствие, к снижению дезинтоксикационной и барьерной функций печени.
Основными признаками вирусного гепатита А являются дистрофические изменения клеток печени, набухание гепатоцитов, отек портальных трактов. В тяжелых случаях развиваются некрозы. Воспалительные некробиотические процессы приводят к возникновению цитолитического, мезенхимально-воспалительного и холестатического клинико-биохимических синдромов.
Клиника. При типичном течении гепатита А характерна четкая смена периодов: инкубационный, продромальный (преджелтушный), разгар болезни (желтушный период) и реконвалесценция.
Инкубационный период при гепатите А продолжается в среднем 21-28 дней, а продромальный период 2-14 дней и характеризуется катаральными и диспептическими явлениями с токсическим синдромом. Разгар болезни продолжается в среднем 2-3 недели и знаменуется появлением желтухи.
Далее заболевание переходит в стадию реконвалесценции продолжительностью 1-12 месяцев, во время которой происходит постепенное угасание всех клинических симптомов. Болезнь, как правило, заканчивается полным выздоровлением. В результате развития иммунного ответа вирус элиминируется из организма.
Наиболее типичной формой является острая желтушная циклическая форма, возможен безжелтушной и бессимптомный варианты гепатита А. Хронические формы и вирусоносительство гепатита А не возникают.
6. Лабораторная диагностика, характер исследуемого материала
Вирусный гепатит А диагносцируется преимущественно с помощью иммунологических методов исследования, реже применяют иммунную электронную микроскопию (ИЭМ), в последнее время начали применять ПЦР. Вирусологические исследования проводят ограничено, главным образом для научных целей, что связано с трудностью культивирования ВГА на клеточных культурах.
Исследуемый материал - сыворотка крови, фекалии, реже моча икровь.
На ранней стадии заболевания - в продромальном (безжелтушном) периоде обнаруживают вирусспецифические антигены и/или антитела класса IgM в сыворотке крови.
ВГА-антиген (HAV-Ag) выявляют в фильтрате фекалий, используя соответствующую тест-систему ИФА или РИА.
ИЭМ, основанная на связывании специфических антител с находящимися в фекалиях вирусами и последующим образовании агрегатов вирионов, выявляемых при электронноскопии, в настоящее время применяется реже.
В то же время расширяется применение ПЦР.
Наиболее распространенным и доступным способом диагностики, позволяющим диагносцировать гепатит А как в раннем периоде, так и в более поздние сроки, является серологическое исследование испытуемой сыворотки с целью обнаружения антител класса IgM. Эти антитела появляются в безжелтушном периоде, их титр значительно нарастает в период разгара заболевания, а затем в течение нескольких месяцев постепенно снижается. Антитела класса IgM (ранняя диагностика) обнаруживаются с помощью ИФА (используя тест-систему ИФА-анти-HAV-M), применяют также РПГА и РГА.
Постановка этих же реакций с парными сыворотками позволяет выявить четырехкратное и более увеличение титра антител, характерное для желтушного периода и реконвалесценции.
Ретроспективный диагноз, а также наличие постинфекционного иммунитета, устанавливают путем обнаружения специфических IgG антител, которые сохраняются в организме в течение многих лет.
Дата добавления: 2021-05-28; просмотров: 1025;











