Неспецифический язвенный колит
Неспецифический язвенный колит – это хроническое рецидивирующее заболевание толстой кишки неизвестной этиологии, характеризующееся геморрагически‑гнойным воспалением толстой кишки с развитием местных и системных осложнений. Первые описания этой патологии относятся к XIX веку. Язвенный колит наиболее широко распространен в индустриально развитых странах, в частности в Европе и Северной Америке. Его распространенность, по данным зарубежных авторов, составляет 10–27 больных на 100 000 жителей. Наибольшее число случаев приходится на возраст 20–40 лет.
Этиология и патогенез
Предполагается, что на развитие язвенного колита оказывают влияние факторы внешней среды, инфекция, иммунологические и генетические факторы. В настоящее время большой интерес проявляется к выяснению роли цитокинов и иммунорегуляторных молекул в регуляции иммунного ответа у больных с неспецифическим язвенным колитом. Важная роль в патогенезе язвенного колита отводится нарушению барьерной функции слизистой оболочки кишечника и ее способности к восстановлению. Считается, что через дефекты слизистой оболочки в более глубокие ткани кишки могут проникать разнообразные пищевые и бактериальные агенты, которые затем запускают каскад воспалительных и иммунных реакций.
Классификация
Современная клиническая классификация (Г. И. Воробьев с со‑авт., 2001) неспецифического язвенного колита учитывает распространенность процесса в кишке, степень выраженности клинических и эндоскопических проявлений, характер течения заболевания.
По распространенности процесса различают:
• дистальный колит (в виде проктита или проктосигмоидита);
• левосторонний колит (поражение ободочной кишки до правого
изгиба);
• тотальный колит (поражение всей ободочной кишки с вовлечением в патологический процесс в ряде случаев терминального отрезка подвздошной кишки).
По выраженности клинических проявлений различают легкое течение заболевания, средней степени тяжести и тяжелое.
По характеру течения заболевания:
• молниеносная форма;
• острая форма (первая атака);
• хроническая рецидивирующая форма (с повторяющимися обострениями, не чаще 1 раза в 6–8 мес.);
• непрерывная форма (затянувшееся обострение более 6 мес. при условии адекватного лечения).
К моменту установления диагноза приблизительно у 20 % пациентов выявляют тотальный колит, у 30^0 % – левостороннее поражение и у 40–50 % – проктит или проктосигмоидит.
Клиническая картина и данные объективного исследования
Симптомы болезни зависят от стадии развития заболевания. Первыми симптомами могут быть боли в животе (особенно в левой части живота), запоры, незначительное повышение температуры, боли в суставах. Обычно больные не придают этим симптомам никакого значения. Далее появляются ректальные кровотечения или кровянисто‑гнойные выделения. Количество, крови выделяемой за сутки, может колебаться от нескольких капель до 20–30 мл. Иногда наблюдается понос с примесью свежей крови. При остром развитии неспецифический язвенный колит может напоминать дизентерию – наблюдается сильное повышение температуры, частый понос с кровянистыми примесями, лихорадка. Интенсивность клинических проявлений тесно коррелирует с распространенностью патологического процесса в кишечнике.
Осложнения
При неспецифическом язвенном колите возможно развитие таких серьезных осложнений, как перфорация толстой кишки, острая токсическая дилатация кишки (или токсический мегаколон), массивные кишечные кровотечения, рак толстой кишки.
Перфорация толстой кишки является наиболее частой причиной смерти при молниеносной форме язвенного колита, особенно при развитии острой токсической дилатации. Вследствие обширного язвенно‑некротического процесса стенка толстой кишки истончается, теряет свои барьерные функции и становится проницаемой для разнообразных токсических продуктов, находящихся в просвете кишки. Помимо растяжения кишечной стенки решающую роль в возникновении перфорации играет бактериальная флора, особенно кишечная палочка с патогенными свойствами. В хронической стадии заболевания данное осложнение встречается редко и протекает в основном в форме периколитического абсцесса. Лечение перфорации только хирургическое.
Острая токсическая дилатация толстой кишки – одно из самых опасных осложнений язвенного колита. Она развивается вследствие тяжелого язвенно‑некротического процесса и связанного с ним токсикоза. Токсическая дилатация характеризуется расширением сегмента или всей пораженной кишки во время тяжелой атаки язвенного колита. Больные с токсической дилатацией толстой кишки на начальных стадиях нуждаются в интенсивной консервативной терапии. При ее неэффективности выполняется оперативное вмешательство.
Массивные кишечные кровотечения встречаются сравнительно редко и как осложнение представляют собой менее сложную проблему, чем острая токсическая дилатация толстой кишки и перфорация. У большинства больных с кровотечением адекватная противовоспалительная и гемостатическая терапия позволяют избежать операции. При продолжающихся массивных кишечных кровотечениях у больных язвенным колитом показано оперативное вмешательство.
Риск развития рака толстой кишки при язвенном колите резко возрастает при длительности заболевания свыше 10 лет.
Кроме «кишечных» осложнений, при язвенном колите зачастую имеются поражения печени, слизистой оболочки полости рта, кожи и суставов. Предполагается, что причиной внекишечных проявлений заболевания являются токсические агенты, поступающие в организм из просвета кишки, а также иммунные механизмы. Из наиболее частых отмечаются: узловатая эритема, гангренозная пиодермия, эписклерит (воспаление соединительной ткани между конъюнктивой и склерой), асимметричная артропатия крупных суставов. Поражения печени наблюдаются у 33,3 % больных язвенным колитом, проявляясь у большинства либо транзиторным повышением уровня трансаминаз в крови, либо гепатомегалией.
Лабораторная и инструментальная диагностика
При лабораторном исследовании может быть обнаружена анемия (при кровотечении и лейкоцитоз (при воспалении). В основном диагноз устанавливается на основании клинических, рентгенологических и эндоскопических данных. При эндоскопии выявляется отек слизистой, гиперемия, обеднение сосудистого рисунка, контактная кровоточивость, эрозии, налет фибрина, псевдополипы и грануляции (рис. 178).
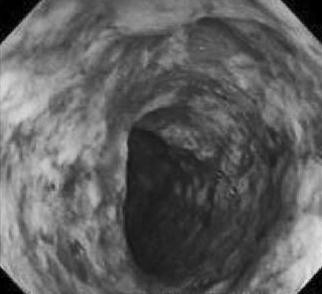
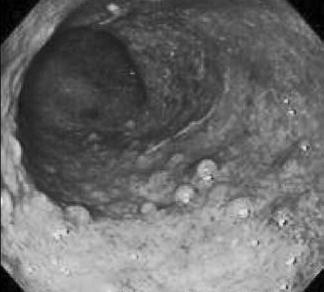
Рис. 178. Эндоскопическая картина при язвенном колите
Ирригограммы при язвенном колите характеризуются отсутствием гаустр, сглаженностью и нечеткостью контуров, наличием псевдополипов, продольным расположением складок слизистой оболочки. Дифференциальный диагноз проводиться в первую очередь с болезнью Крона, а также с инфекционными заболеваниями: дизентерией, сальмонеллезом и другими (ведущее значение в диагностике имеет бактериологическое исследование). Лечение
Лечебная тактика при язвенном колите определяется локализацией патологического процесса в толстой кишке, его протяженностью, тяжестью заболевания, наличием местных и/или системных осложнений. Консервативная терапия направлена на наиболее быстрое купирование воспаления, предупреждение рецидива заболевания и прогрессирования процесса. Пища больных должна быть калорийной и включать продукты, богатые белками, витаминами, с ограничением жиров животного происхождения и исключением грубой растительной клетчатки, поскольку она способствуют развитию диареи. Все лекарственные препараты, используемые в схемах лечения язвенного колита, можно условно разделить на две большие группы. Первая объединяет базисные противовоспалительные препараты и включает в себя аминосалицилаты, т. е. препараты, содержащие 5‑аминосалициловую кислоту (5‑АСК, месалазин), кортикостероиды и иммунодепрессанты. Все другие препараты в терапии язвенного колита играют либо вспомогательную роль, либо находятся на стадии клинического изучения.
При дистальных формах заболевания (проктит, проктосигмоидит) активно применяется местная терапия – противовоспалительные микроклизмы и свечи. Оперативные вмешательства при язвенном колите необходимы у 10–20 % пациентов. Хирургический метод может быть радикальным – тотальная проктоколэктомия. Однако эта тяжелая травматичная операция приводит у подавляющего большинства больных к утрате анальной дефекации и формированию постоянной илеостомы на передней брюшной стенке. В связи с этим оперированные больные становятся инвалидами, и это обстоятельство значительно ограничивает использование хирургического лечения. Показания к операции в настоящее время подразделяются на три основные группы:
1) неэффективность консервативной терапии, прогрессирование клинических симптомов;
2) осложнения язвенного колита (кишечное кровотечение, токсическая дилатация ободочной кишки, перфорация толстой кишки);
3) возникновение колоректального рака на фоне язвенного колита. При своевременно начатой терапии удается добиться стойкой клинической ремиссии у 75–80 % больных.
Болезнь Гиршпрунга
Болезнь Гиршпрунга – это врожденная аномалия внутристеночного нервного межмышечного сплетения толстой кишки в виде уменьшения или отсутствия числа ганглиев. Как правило, пораженными оказываются прямая и сигмовидная кишка. Заболевание впервые было описано датским педиатром в 1887 году, именем которого и названо. Убедительных данных за наследственный характер заболевания не получено. Отмечено, что данная аномалия развития в 4–5 раз чаще встречается у мальчиков. Частота распространения составляет 1:4000‑1:5000 по отношению ко всем родившимся детям. В основе заболевания лежат явления хронической кишечной непроходимости, которые связаны с нарушением эвакуаторной функции аганглионарного участка толстой кишки, резким расширением и гипертрофией вышележащих отделов кишечника. Характерным для болезни Гиршпрунга является обязательное распространение зоны аганглиоза в дистальном направлении до внутреннего сфинктера прямой кишки. Ведущими симптомами заболевания являются отсутствие
самостоятельного стула и метеоризм. Другие жалобы – боли в животе, потеря аппетита, тошнота, потеря веса – зависят от длительности существующей хронической кишечной непроходимости. При болезни Гиршпрунга во время ректороманоскопии отмечается затрудненное прохождение инструмента через прямую кишку. При дальнейшем продвижение аппарата он как бы проваливается в расширенные вышележащие отделы, которые, как правило, содержат каловые массы, несмотря на подготовку к исследованию. Существуют характерные рентгенологические признаки данного заболевания (Г. И. Воробьев, 2001): 1) нормальный или несколько суженный просвет прямой кишки; 2) резкий переход от нормальной дистальной к расширенной части толстой кишки; 3) признаки утолщения стенки расширенных отделов, отсутствие гаустр; 4) наличие содержимого в расширенной части толстой кишки, в том числе и каловых камней (рис. 179).
Достоверным методом диагностики является полнослойная трансанальная биопсия прямой кишки в 3–4 см выше зубчатой линии (биопсия по Свенсону). Отсутствие ганглиев в межмышечных нервных сплетениях или их значительное уменьшение является достоверным признаком болезни Гиршпрунга. Дифференцировать данное заболевание приходится с опухолями толстой кишки, а также другими формами мегаколон (психогенной, эндокринной, токсической). Для достижения положительного эффекта при лечении болезни Гиршпрунга необходимо удаление аганглионарного участка кишки. Если вышележащие отделы ободочной кишки находятся в декомпенсированном состоянии, то также необходима и их резекция. В случаях своевременного обращения за медицинской помощью, положительных отдаленных функциональных результатов удается достигнуть более чем у 80 % больных.
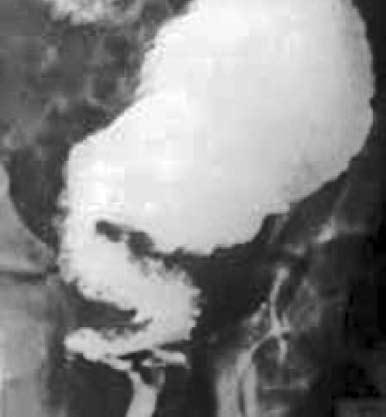
Рис. 179. Ирригограмма при болезни Гиршпрунга
Дата добавления: 2016-12-16; просмотров: 2226;











