ВРОЖДЕННАЯ МЫШЕЧНАЯ КРИВОШЕЯ
Врожденная мышечная кривошея (ВМК) – стойкое укорочение грудино-ключично-сосцевидной мышцы, обусловленное ее недоразвитием, а также травмой в перинатальном периоде, сопровождающееся наклоном головы и ограничением подвижности в шейном отделе позвоночника, а в тяжелых случаях – деформацией черепа, позвоночника и надплечий.
Среди врожденной патологии опорно-двигательного аппарата ВМК составляет 12,4 %, занимая по частоте третье место после врожденного вывиха бедра и врожденной косолапости.
Первые упоминания о заболевании встречаются уже в глубокой древности. Имеются данные о том, что даже гордый профиль Александра Македонского на древних фресках был обусловлен этим врожденным недугом.
Первые сообщения о лечении ВМК относятся к II в. н.э., когда Antillus начал применять тенотомию при кривошее. В медицинской практике приоритет лечения кривошеи принадлежит I. Minius (1652), который ножницами пересекал измененную мышцу. В 1749 г. W. Cheselden опубликовал технику открытого пересечения грудино-ключично-сосцевидной мышцы. Широкого распространения эта операция в тот период времени не получила ввиду отсутствия асептики и антисептики.
В дальнейшем русский академик И. Ф. Буш (1824) в руководстве по оперативной хирургии не только изложил технику открытого пересечения измененной мышцы, но и рекомендовал в послеоперационном периоде фиксировать голову в правильном положении.
Этиология и патогенез заболевания до настоящего времени окончательно не установлены. Предложено несколько теорий, объясняющих причину развития ВМК:
1. Травматическое повреждение при рождении [Старков А. В., 1934; Stromayer, 1838]. Сформировавшаяся в области гематомы рубцовая ткань приводит к укорочению мышцы. По мнению С.А. Новотельнова, рубцовому перерождению мышцы способствуют рефлекторные нарушения трофики.
2. Ишемический некроз мышцы [Voleker, 1902]. Во время родов плечико плода давит на верхнюю часть шеи, в результате чего развивается ишемическая контрактура мышцы.
3. Инфекционный миозит [Протасевич А. В., 1960; Mikulicz J., 1895]. Согласно данной теории, еще внутриутробно в мышцу проникают микробы с последующим развитием инфекционного миозита.
4. О. Witzel (1891) считал, что грудино-ключично-сосцевидная мышца развивается неправильно уже во внутриутробном периоде. Но время родов укороченная мышца травмируется, в области разрыва мышцы формируется гематома, которая замещается фиброзной тканью.
5. Длительное наклонное положение головы в полости матки [Petersen, 1884]. При узкой полости матки, а также амниотических перетяжках голова плода находится длительное время в вынужденном положении, что приводит к укорочению мышцы и ее травме
во время родов.
Проведенные многочисленными авторами морфологические исследования и изучение особенностей клинического течения ВМК не позволяют отдать предпочтение ни одной из перечисленных теорий. С. Т. Зацепин предлагает рассматривать данную патологию как укорочение грудино-ключично-сосцевидной мышцы, развившееся вследствие ее врожденного недоразвития.
В зависимости от сроков появления клинической картины врожденной мышечной кривошеи принято различать две ее формы: раннюю и позднюю.
При ранней форме ВМК, которая наблюдается только у 4,5 – 14 % больных, уже с рождения или в первые дни жизни только при пальпации может обнаруживаться укорочение грудино-ключично-сосцевидной или наличие инфильтрата на границе средней и нижней трети её, или тотальное уплотнение кивательной мышцы. Значительно реже, и только в крайне тяжелых случаях, может выявляться симптом наклонного положение головы с асимметрия лица и черепа (Рис. 164).
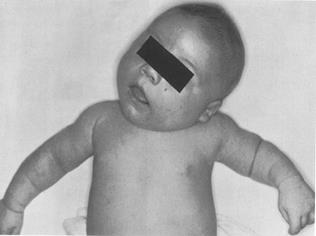
Рис. 164. ВМК (ранняя форма)
При поздней форме, которая встречается у преобладающего большинства больных, клинические признаки деформации нарастают постепенно. В конце 2-й – начале 3-й недели жизни у больных в средней или средне-нижней трети мышцы появляется плотной консистенции уплотнение, которое прогрессирует и достигает максимальной величины к 4 – 6 неделям. Размеры утолщения могут колебаться от лесного ореха до грецкого. В ряде случаев мышца приобретает вид легко смещаемого веретена (Рис. 165). 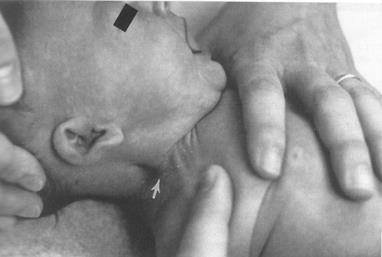
Рис. 165. Поздняя форма ВМК
Кожа над уплотненной частью мышцы не изменена, признаки воспаления отсутствуют. С появлением утолщения становятся заметным наклон головы и поворот ее в противоположную сторону, ограничение движений головы.
В дальнейшем под влиянием консервативного лечения или спонтанно происходит обратное развитие утолщенной части мышцы. Уплотнение уменьшается в размерах и через 2 – 12 месяцев исчезает. Мышца приобретает нормальную эластичность и толщину.
У 11 – 20 % больных по мере уменьшения утолщения мышцы происходит ее фиброзное перерождение. Мышца становится менее растяжимой и эластичной, отстает в росте. Кожа над напряженной мышцей приподнята в виде кулисы. Голова наклоняется в сторону больной мышцы, а подбородок разворачивается в противоположную (Рис.166).
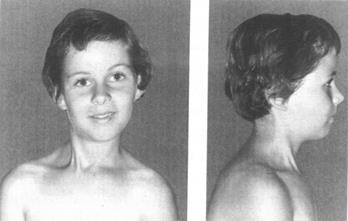
Рис. 166. ВМК у девочки 13 лет
Развиваются и усугубляются вторичные деформации лица, черепа, позвоночника, надплечий. Тяжесть сформировавшихся вторичных деформаций находится в прямой зависимости от степени укорочения мышцы и возраста больного.
При длительно существующей кривошее развивается тяжелая асимметрия черепа. Половина черепа со стороны измененной мышцы уплощена, высота его меньше, чем со стороны неизмененной мышцы, глаза, брови расположены ниже, чем на неизмененной стороне.
Попытки сохранить вертикальное положение головы способствуют поднятию плечевого пояса, деформации ключицы, боковому перемещению головы в сторону укороченной мышцы. В тяжелых случаях развивается сколиоз в шейном и верхне-грудном отделах позвоночника выпуклостью в сторону неизмененной мышцы (Рис. 167). В дальнейшем формируется компенсаторная дуга в поясничном отделе позвоночника.
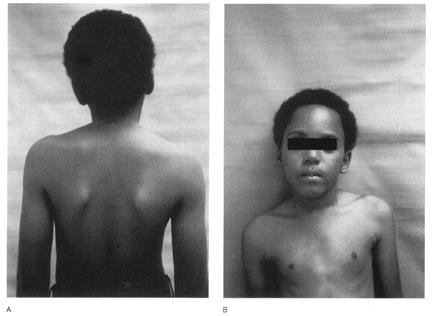
Рис. 167. Левосторонняя ВМК - компенсаторный сколиоз в шейном и верхне-грудном отделах позвоночника выпуклостью в сторону неизмененной мышцы
(А – вид сзади, В – вид спереди)
Лечение ВМК
Ведущая роль принадлежит консервативному лечению. Начатое с момента выявления симптомов заболевания последовательное и комплексное лечение позволяет восстановить форму и функцию мышцы у 74 – 82 % больных.
1. Редрессирующие упражнения направлены на сохранение и восстановление длины грудино-ключично-сосцевидной мышцы. При проведении упражнений необходимо избегать грубых насильственных движений, так как дополнительная травма усугубляет патологические изменения мышечной ткани. Проводящий корригирующие упражнения одной рукой удерживает плечо на стороне измененной мышцы, а другой наклоняет голову в сторону неизмененной мышцы, затем поворачивает в противоположную сторону. В положении максимальной коррекции голову удерживают в течение 10 – 15 секунд (Рис. 168).
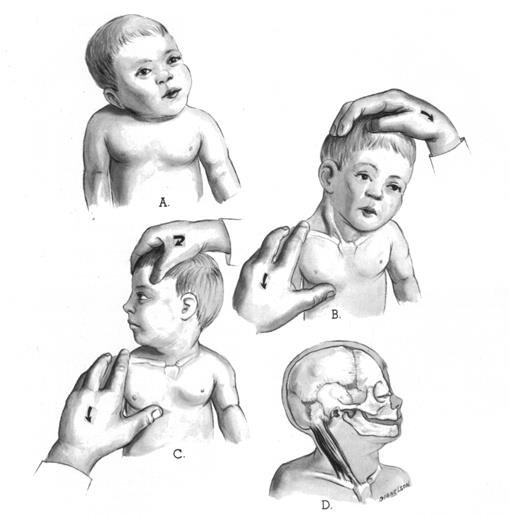
Рис. 168. Методика пассивной редрессации правосторонней ВМК
Занятия проводят 4 – 5 раз в день по 10 – 15 мин. Манипуляции лучше всего проводить руками матери, однако за ее действиями необходим медицинский контроль.
Для пассивной коррекции измененной мышцы ребенка укладывают здоровой половиной шеи к стенке, а измененной – к свету. При кормлении ребенка, ношении его на руках необходимо следить, чтобы голова его была наклонена в сторону неизмененной мышцы, повернута в противоположную сторону.
2. Массаж шеи направлен на улучшение кровоснабжения измененной мышцы и повышение тонуса здоровой перерастянутой мышцы, используют как дополнительный метод лечения, а также как подготовку к корригирующим упражнениям. Массаж начинают со здоровой мышцы. Производят легкие круговые движения II – III – IV пальцами левой руки в направлении от уха к ключице в течение минуты.
Массаж пораженной мышцы начинают с легкого поглаживания от уха к ключице. Затем поглаживания начинают от середины измененной мышцы, при этом II палец скользит вверх, а III – IV вниз. Напряженную мышцу нельзя разминать и растирать. Во время массажа голове придается положение, в котором достигается максимальное расслабление мышцы.
Интенсивность и продолжительность упражнений и массажа должны проводиться с учетом происходящих процессов в мышце. Во время увеличения опухолевидного образования они должны быть щадящими, их интенсивность должна увеличиваться по мере уменьшения патологического процесса. Для сохранения достигнутой коррекции после проведенного массажа и редрессирующих упражнений рекомендуется удерживать голову мягким воротником типа Шанца.
3.Физиотерапевтическое лечение проводят с целью улучшения кровоснабжения пораженной мышцы, рассасывания рубцовых тканей. С момента выявления кривошеи назначают тепловые процедуры.
В возрасте 6 – 8 недель назначают электрофорез йодида калия, лидазы. Курс электрофореза состоит из 30 сеансов, проводимых через день. Через 4 – 6 месяцев курс лечения повторяют.
Хирургическое лечение при наличии клинических признаков кривошеи показано по достижении больным возраста 1 – 2 лет, когда консервативные методы лечения исчерпывают свои возможности Оптимальный возраст для операции – 5-7 лет (перед первым «толчком роста», до появления выраженной асимметрии лицевого скелета).
В настоящее время для устранения врожденной мышечной кривошеи наиболее широко применяют открытое пересечение головок измененной мышцы по С.Т. Зацепину в нижней ее части. Прогноз при правильно проведенной операции и адекватном восстановительном лечении благоприятный (Рис. 169).
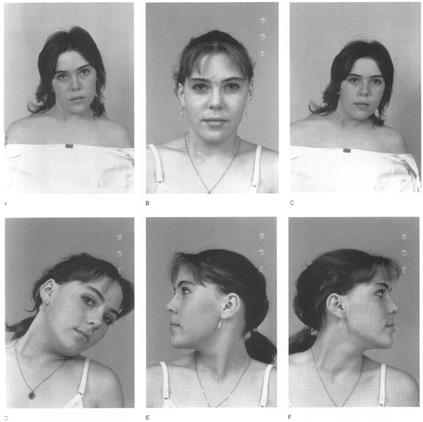
Рис. 169. Объем движений в шейном отделе позвоночника до (А, В, С) и после операции (D, E, F)
При укорочении мышцы не более чем на 40 % по отношению к здоровой, хорошие результаты лечения могут быть получены при пластическом удлинении грудино-ключично-сосцевидной.
Основными задачами послеоперационного периода являются сохранение достигнутой гиперкоррекции головы и шеи, предупреждение развития рубцов, восстановление тонуса перерастянутых мышц здоровой половины шеи, выработка правильного стереотипа положения головы.
Иммобилизацию в течение месяца осуществляют торако-краниальной гипсовой повязкой. При наложении гипсовой повязки необходимо следить за тем, чтобы голова больного была наклонена в противоположную от операционной раны сторону, повернута в сторону пересеченной мышцы, шейный отдел позвоночника отклонен назад, а голова наклонена вперед.
После снятия гипсовой повязки больным рекомендуют в течение 3 – 6 недель ношение мягкой повязки типа воротника Шанца. Одновременно назначают массаж для восстановления тонуса мышц на стороне здоровой мышцы, лечебную физкультуру.
Для предупреждения развития рубцов проводят физиотерапевтическое лечение: электрофорез йодида калия, лидазы, ронидазы. Показаны также грязелечение и парафинотерапия.
Диспансерное наблюдение за больными осуществляется до окончания роста.
Остеохондропатии
Остеохондропатии— это группа заболеваний детей и подростков, характеризующиеся дегенератино-дистрофическим процессом в апофизах костей. Среди ортопедических заболеваний костей и суставов остеохондропатии составляют от 0,18 до 3%. По данным ЦИТО, указанная патология наблюдается у 2,7% ортопедических больных, при этом наиболее часто поражаются головка бедренной кости, бугристость большеберцовой кости и апофизы тел позвонков (81,7% от всех остеохондропатии).
Этиология остеохондропатий до конца не выяснена. Можно выделить несколько факторов, которые играют определенную роль в развитии заболевания:
Врожденный фактор обусловлен особой врожденной или семейной предрасположенностью к остеохондропатиям.
Эндокринные (гормональные) факторы связаны с нередким возникновением патологии у лиц, страдающих дисфункциями эндокринных желез.
Обменные факторы проявляются в нарушении метаболизма при остеохондропатиях, в частности обмена витаминов и кальция.
На сегодняшний день многие исследователи отдают предпочтение травматическим факторам. Здесь имеет значение как частая травма, так и чрезмерные нагрузки, в том числе и усиленные мышечные сокращения. Они приводят к прогрессирующему сдавлению, а затем и облитерации мелких сосудов губчатой кости, особенно в местах наибольшего давления.
Наряду с острой и хронической травмой, огромное внимание уделяется и нейротрофическим факторам, приводящим к сосудистым расстройствам. Согласно мнению М.В. Волкова (1985), изменения в скелете при остеохондропатиях — это следствие остеодистрофии ангионеврогенного характера.
Патологическая анатомия.В основе анатомических изменений в апофизах косей при остеохондропатиях лежит нарушение кровообращения, причина которых не ясна, тех участков губчатой костной ткани, которые находятся в условиях повышенной статической и функциональной нагрузки. В результате чего развивается деструкция участка кости с отделением секвестра и перестройкой внутренней костной структуры. При этом наступает изменение формы не только зоны поражения кости, но и развивается нарастающая деформация всего сустава с нарушением конгруэнтности суставных поверхностей.
В течении остеохондропатий различают 5 стадий, которые отличаются друг от друга анатомической и рентгенологической картиной (рис.170).
 Рис.170 Стадии развития остеохондропатии
Рис.170 Стадии развития остеохондропатии
В I стадии (асептического некроза) вследствие сосудистых расстройств нарушается питание апофизов, которое клинически себя ни как не проявляет только при рентгенологическом исследовании возможно выявление незначительного остеопороза и расширение суставной щели (за счет утолщения покровного хряща вследствие его дегенеративных изменений).
Стадия II (импрессионного перелома или ложного остеосклероза) наступает спустя несколько месяцев (обычно 3-4 мес, реже 6 мес.) от начала заболевания. Рентгенологически характерен так называемый «ложный склероз», обусловленный сдавлением, сплющиванием костных балок. Трабекулярная структура кости нарушается, уплотненная тень эпифиза уменьшается по высоте, ее контуры становятся волнистыми, фестончатыми. Суставная поверхность под действием нагрузки деформируется, а рентгеновская суставная щель расширяется. Длительность данной стадии около 3-5 мес. (иногда 6 мес).
В стадии III (стадия фрагментации) Некротизированные участки кости из-за импрессионного перелома рассасываются. Между фроагментами врастает соединительная ткань с сосудами. Клеточные элементы соединительной ткани трансформируются в клетки, способные продуцировать костное вещество и начинается остеогенез по I типу (образование костной из соеденительной ткани). На рентгенограмме это выглядит как буд-то бы апофиз состоит из отдельных островков костной ткани.
Следует подчеркнуть, что перечисленные стадии не строго отграничены друг от друга, а, напротив, тесно взаимосвязаны и взаимообусловлены. Поэтому процесс некроза сменяется процессами рассасывания и восстановления без резких и четких границ.
Стадия IV (конечная) характеризуется законченным процессом перестройки костной структуры и-или восстановлением формы кости. Степень деформации восстановленного участка зависит от проведенных лечебных мероприятий и разгрузки сустава в период лечения. При правильно проводимом лечении возможна полная отстройка апофиза, как по форме, так и по содержанию. При неполноценном, недостаточно правильном лечении либо сохраняющейся нагрузке на апофиз во время болезни может появиться стойкая деформация больного участка кости с исходом во вторичный деформирующий артроз.
Дата добавления: 2016-10-26; просмотров: 9014;











