Лечение врожденной косолапости
Консервативное лечение врожденной косолапости необходимо начинать с момента установки диагноза с первых дней жизни ребенка. Чем раньше начато лечение, тем лучше результат.
Лечение включает в себя наложение этапных гипсовых повязок при постепенной мануальной коррекции (редрессирующая гимнастика) имеющейся деформации.
Редрессация должна быть направлена на устранение основных компонентов деформации: аддукции, супинации и подошвенной флексии (эквинуса) в порядке произведенного перечисления (рис.160).
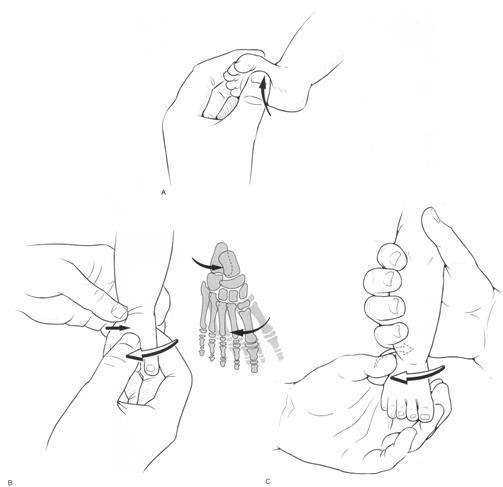
Рис. 160. Схема проведения редрессации стопы
Первый этап– «накатываем» ладьевидную кость на головку тарана (отведение переднего отдела);
Второй этап – при получении правильных соотношений на уровне Шопарова сустава, производим ротацию стопы с целью выведения под нагрузку тыльной поверхности тела таранной кости, которая при косолапости развернута кнаружи и, только после постепенного проведения этих манипуляций, ортопедом выполняется
Третий этап - растяжение голеностопного сустава с целью освобождения свободного пространства для вправления таранной кости в вилку голеностопного сустава в правильном положении. Эта манипуляция выполняется путем придания стопе положения тыльной флексии (тыльного сгибания – «антиэквинус»).
Необходимо отметить, что все эти движения следует выполнять достаточно медленно и постепенно, чтобы не вызвать у ребенка болевой реакции, выраженного растяжения сосудов, а, следовательно, трофических расстройств и отека. Обычно, устранение каждого из компонентов деформации, при смене гипсовой повязки один раз в неделю, выполняется не более чем на 5 – 7°.
Гипсовые бинты накладываются на тонкий слой рулонной ваты, бинт, чулочное покрытие или обычный хлопчатобумажный гольф без резинки и пятки (рис.161).
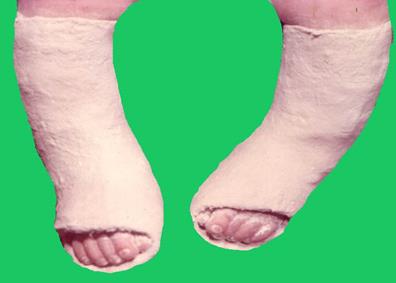
Рис.161. Врожденная косолапость в процессе лечения.
Основным условием при наложении повязки должно быть отсутствие перетяжек на уровне голеностопного сустава.
Первые трое суток конечность ребенка должна находиться в возвышенном положении (на время высыхания гипса) для предотвращения отека при сжатии гипсовой повязкой.
Если отмечены признаки нарушения кровообращения (отек, синюшность, побеление или похолодание пальцев), на любых сутках фиксации необходимо обучить родителей разрезать гипсовую повязку так, чтобы она не потеряла форму, и достигнутая коррекция была бы сохранена. Разрезанная повязка вэтом случае фиксируется обыкновенным бинтом.
Если кожные покровы младенца плохо переносят гипсовое покрытие, допустимо на срок в 7 – 10 дней переводить ребенка в гипсовый лонгет, назначать ванночки, смазывать поверхность кожи нежирным кремом до восстановления ее нормального вида. Далее вновь необходимо продолжить этапное гипсование.
Этапные гипсовые повязки проводятся не только до полного исправления деформации, но и переведение стопы в положение гиперкоррекции (рис. 162). Далее ребенку изготовляют нитролаковые ортезы для голени и стопы, в которых нога развивается до 3-3,5 лет. Ортезы-тутора меняют по мере роста стопы ребенка. В этот период лечения ребенку назначают массаж разгибателей стопы и малоберцовых мышц, тепловые процедуры, ЛФК для голеностопного сустава. Допустима электростимуляция малоберцовых мышц и разгибателей стопы, иногда используется иглорефлексотерапия.
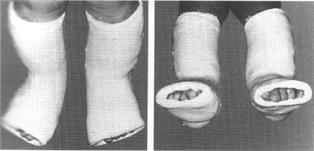
Рис. 162. Гипсовый «сапожок» в положении гиперкоррекции.
Хирургическое лечение. К настоящему времени принципы раннего оперативного лечения у больных с косолапостью, начиная с 5 – 6-месячного возраста признаны и поддерживаются большинством ортопедов. Считается оправданным ранняя хирургическая коррекция косолапости, если при проведении консервативного лечения и выполнения этапных гипсовых повязок на протяжении 2 – 3 месяцев не получено должного эффекта и остаются не устраненными эквинусная деформация и супинация стопы. Продолжающиеся коррекции, на фоне резкого напряжения задней группы мышц, могут привести к грубым нарушениям формы пяточной кости, трансформации пяточного бугра, а также формированию «стопы-качалки» (Рис. 163).
Лечение врожденной косолапости и рецидивирующих ее форм до настоящего времени считается сложной задачей.
Выделяется несколько возрастных периодов, в которых применяются различные способы лечения.
Первый возрастной период - от рождения до 1 года, второй - от 1 года до 3 лет, третий - от 3 до 12 лет и четвертый - от 12 лет и старше.
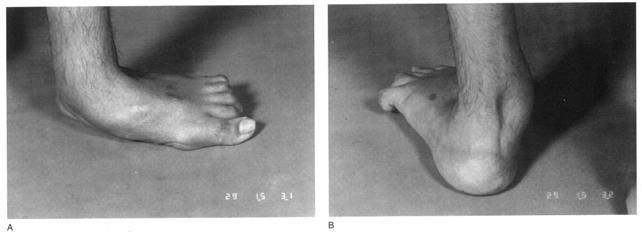
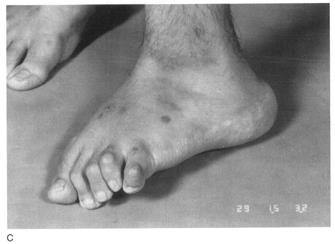
Рис. 163. «Стопа-качалка»
В первый возрастной период (0 – 1 год) применяются в основном консервативные методы лечения с применением ЛФК, массажа, редрессации с этапным гипсованием.
Для коррекции косолапости у детей второго возрастного периода (1 – 3 года) производится оперативное вмешательство на сухожильно-связочном и капсулярном аппарате стопы и голеностопного сустава по методике Т.С. Зацепина.
При тяжелых степенях косолапости, а также у больных с отягощенными формами косолапости при артрогрипозе, диастрофическойдисплазии и других заболеваниях, и при рецидивирующих формах косолапости у детей третьего возрастного периода (3 – 12 лет) рекомендовано проведение оперативных вмешательств на мягких тканях, по вышеописанной методике с фиксацией стопы дистракционно-компрессионным аппаратом. Это позволяет в послеоперационном периоде путем постепенной дистракции вывести стопу в положение гиперкоррекции, вправить таранную кость в вилку голеностопного сустава и обеспечить декомпрессию таранной кости, соблюдая при этом меры профилактики асептического некроза блока таранной кости.
КРИВОШЕЯ
Термин «кривошея» включает в себя группу врожденных и приобретенных заболеваний, ведущими симптомами которых являются деформация шеи и неправильное положение головы.
Клинические проявления кривошеи, тактика лечения и прогноз во многом определяются этиологией заболевания, степенью поражения костных структур позвоночника и черепа, мышц, мягких тканей, а также функциональным состоянием нервной системы.
На данный момент в ведущих ортопедических клиниках мира общепринятой является классификация кривошеи по Tachdjian и Herring, которая описывает основные нозологические формы по этиопатогенетическому принципу.
Классификация кривошеи (Tachdjian and Herring, 2002):
- Врожденная
- Врожденная мышечная кривошея
- Кривошея на фоне врожденной аномалии позвонков
- Нарушения сегментации позвонков
- болезнь Клиппеля-Фейля
- окципитализация С1
- Нарушения развития позвонков
- врожденный гемиатлас
- Комбинированные нарушения сегментации/развития позвонков
- Зрительная (связана с нарушением зрения)
- Приобретенная (с болевым синдромом)
- Травматическая
- ротационный подвывих (вывих) в атланто-аксиальном суставе
- os odontoideum
- перелом позвонка C1
- Воспалительная
- ротационный подвывих атланта (болезнь Гризеля)
- ювенильный ревматоидный артрит
- воспаление межпозвоночных дисков, остеомиелит шейных позвонков
- другие инфекционные заболевания шеи
- Опухоли
- эозинофильная гранулема
- остеоид-остеома, остеобластокластома
- Кальцификация межпозвоночных шейных дисков
- Синдром Сэндифера
- Приобретенная (без болевого синдрома)
- Детская пароксизмальная кривошея
- Опухоли ЦНС
- Опухоли задней черепной ямки
- Опухоли шейного отдела спинного мозга
- Неврома слухового нерва
- Сирингомиелия
- Истерическая кривошея
- Окулогирный криз (фенотиазиновая интоксикация)
- Кривошея, связанная со слабостью связочного аппарата
- синдром Дауна
- Дисплазии капсульно-связочного и мышечного аппарата
Из всего разнообразия заболеваний, сопровождающихся клиническими признаками кривошеи, мы посчитали возможным выделить наиболее часто встречающиеся в практической деятельности врача-ортопеда и педиатра ее формы, т.е. врожденную мышечную кривошею, болезнь Гризеля, синдром Клиппеля – Фейля, добавочные ребра, крыловидную шею (синдром Шерешевского-Тернера), а также некоторые костные формы кривошеи.
Дата добавления: 2016-10-26; просмотров: 3168;











