Б. Функция кальцитонина. В. Функция парагормона.
Аномалии развития, гипо-, гиперфункция. Нарушение функции щитовидной железы выражается либо снижением, либо усилением секреции гормонов. В первом случае, при гипофункции щитовидной железы (гипотиреозе), в результате дефицита тиреоидных гормонов у детей раннего возраста, развивается кретинизм - заболевание, проявляющееся задержкой роста, полового и психического развития, вплоть до слабоумия, нарушением развития костной системы. Гипотиреоз у взрослых вызывает микседему, слизистый отек. Это заболевание проявляется снижением основного обмена, нарушением белкового обмена и выраженным отеком тканей.
При гиперфункции щитовидной железы (гипертиреозе), в результате избытка тироксина и трийодтиронина, резко усиливаются обменные процессы, сопровождающиеся дополнительным выделением тепла, наблюдается клиника диффузного токсического зоба, син. Базедова болезнь - тиреотоксический зоб с экзофтальмом, пучеглазием, сопровождающийся уменьшением массы тела, слабостью в мышцах рук и ног, дрожанием конечностей, похуданием, увеличением частоты сердечных сокращений, повышенной раздражительностью и др. Встречаются случаи отсутствия перешейка, асимметрии развития долей, отсутствия одной из половин железы, которые объясняются недоразвитием какого-либо из зачатков. К числу аномалий развития может относиться эпителиальный тяж, который располагается между железой и местом ее закладки на корне языка. Оставшийся после рождения эпителиальный тяж называется щитоязычным протоком, ductus thyroglossus. Он может оставаться полностью или частично. К врожденным аномалиям относятся аплазия, гипоплазия, эктопия железы.
Кровоснабжение и венозный отток. Кровоснабжение щитовидной железы осуществляется за счет правой и левой верхних щитовидных артерий, a.thyroidea superior, ветви a. carotis externa, правой и левой нижних щитовидных артерий a.thyroidea inferior, ветви truncus thyrocervicalisизa. subclavia и, иногда, непарной низшей щитовидной артерии, a. throyidea ima, отходящей либо от плечеголовного ствола, либо от подключичной артерии, а иногда от дуги аорты. Из вещества железы кровь собирается в венозное сплетение, расположенное под ее наружной капсулой. Для щитовидной железы характерно наличие обилия путей венозного оттока крови. Через верхнюю и среднюю щитовидные вены, vv. thyroideaesuperior et mediae, правую и левую кровь оттекает во внутреннюю яремную вену соответствующей стороны, а через нижнюю щитовидную вену, vv. thyroidea inferior - в левую плечеголовную вену.
Лимфоотток. Лимфатические сосуды железы довольно многочисленны. Капилляры и мелкие сосуды лежат соответственно между фолликулами. Более крупные лимфатические сосуды следуют вдоль артерий и несут лимфу в глубокие шейные, пред- и паратрахеальные лимфатические узлы. Далее лимфа оттекает в яремные стволы, которые впадают либо в грудной, либо в правый лимфатический проток, в зависимости от стороны.
Иннервация. Центром симпатической иннервации щитовидной железы является nucleus intermediolateralis верхних шейных сегментов спинного мозга, преганглионарные волокна достигают шейных узлов правого и левого симпатических стволов, преимущественно среднего шейного узла, постганглионарные волокна достигают железы по сосудам. Нервные импульсы, проходящие по симпатическим волокнам, повышают функциональную активность железы. Источником парасимпатической иннервации щитовидной железы является nucl.dorsalis n. vagi, преганглионарные волокна достигают органных узлов по ветвям блуждающего нерва, а именно, n. laryngeus superior et recurrens. Проходящие по ним импульсы угнетают функциональную активность железы. Афферентные волокна в железе следуют от шейных спинномозговых узлов.
Паращитовидные железы, glandulae parathyroidea
Син.: эпителиальные тельца, околощитовидные железы.
Источник развития. Паращитовидные железы развиваются из эпителия 3-й и 4-й пар жаберных карманов, глоточных мешков. Их зачатки появляются между 3-й и 4-й неделями эмбрионального развития. На концах 3-й пары жаберных карманов появляется по дорсальному выросту, которые вскоре обособляются и сильно смещаются каудально, дифференцируясь в нижние паращитовидные железы. Верхняя пара паращитовидных желез развивается из 4-й пары жаберных карманов.
Топография. Паращитовидные железы представляют собой парные образования, расположенные в области шеи позади щитовидной железы. Их количество колеблется от 2 до 6, чаще желез 4, две верхние и две нижние. Располагаются железы в рыхлой соединительной клетчатке, отделяющей внутреннюю и наружную капсулы щитовидной железы. Верхняя пара примыкает сзади к долям щитовидной железы, вблизи их верхушки, приблизительно на уровне дуги перстневидного хряща. Нижняя пара находится между трахеей и долями щитовидной железы, вблизи их оснований. Редко паращитовидные железы находятся непосредственно в паренхиме щитовидной железы.
Анатомическое строение. Паращитовидные железы - две верхние и две нижние - представляют собой небольшие образования величиной с рисовое зернышко, залегающие позади долей щитовидной железы, имеющие округлую или овоидную форму, рис.1.57.А. Число их варьирует: в 50% - две, в 50% - четыре, постоянна обычно верхняя пара. Средние размеры: длина – 4-5 мм, толщина – 2-3 мм, масса - 0,2-0,5 гр. Нижние паращитовидные железы обычно крупнее верхних. Паращитовидные железы отличаются от щитовидной железы более светлой окраской, у детей бледно-розоватые, у взрослых - желто-коричневые и более плотной консистенцией. Подобно всем железам, паращитовидные железы имеют тонкую соединительнотканную капсулу, от которой вглубь капсулы отходят перегородки, делящие ткань железы на группы клеток, однако четкого разграничения на дольки нет.
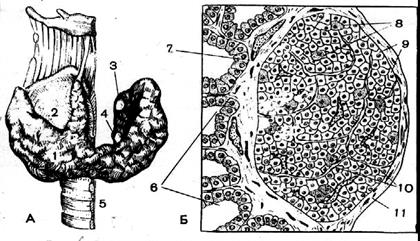
Рис. 1.58. Паращитовидные и щитовидная железы (схема):
А. Расположение паращитовидных желез на задней поверхности щитовидной железы: 1 - щитовидная железа; 2 - щитовидный хрящ; 3- верхняя паращитовидная железа; 4 - нижняя паращитовидная железа; 5- трахея.
Б. Микроскопическое строение паращитовидной железы, сагиттальный разрез: 6 - фолликулы щитовидной железы; 7 - паращитовидная железа; 8 - оксифильные клетки; 9- главные клетки; 10 -капилляры; 11 –капсула.
Гистологическое строение. Паращитовидные железы, как и щитовидная железа, на разрезе представлена фолликулами, рис.1.57, Б, но содержащийся в их просвете коллоид беден йодом. Паренхима железы состоит из плотной массы эпителиальных клеток, паратиреоцитов: главных и ацидофильных. Отсюда их названия «эпителиальные тельца». Ацидофильные клетки представляют собой стареющие главные клетки. Среди главных клеток, подразделяющихся на светлые и темные, наиболее активными в функциональном отношении являются светлые клетки. В настоящее время считают, что оба вида клеток, по существу, одни и те же клетки на разных этапах развития.
Функция. В 1926 г. был выделен гормон паращитовидной железы – паратгормон, продуцирующийся главными клетками. Паратгормон регулирует уровень кальция и, опосредованно, фосфора в крови. В организме роль кальция и фосфора довольно велика и разнообразна. Кальций влияет на проницаемость клеточных мембран, возбудимость, свертываемость крови и многие другие процессы. Не менее важен и фосфор, входящий в состав многих ферментов, фосфолипидов, нуклеопротеинов, участвующих в поддержании кислотно-щелочного равновесия и обмена веществ. Органами-мишенями для паратгормона являются кости, почки и тонкая кишка. Действие паратгормона на кости: вызывает увеличение количества остеокластов и повышение их метаболической активности; стимулирует метаболическую активность остеоцитов; подавляет образование костной ткани остеобластами. Действие паратгормона на почки: повышает реабсорбцию кальция и уменьшает реабсорбцию фосфатов в извитых канальцах. Действие паратгормона на кишечник: повышает всасывание кальция.
Аномалии, гипо- и гиперфункция. В результате дефицита паратгормона, гипопаратиреозе у больных возникает судорожное сокращение скелетной мускулатуры, непосредственной причиной которой является снижение уровня кальция в крови. При гипопаратиреозе у детей, с врожденной недостаточностью паращитовидных желез нарушается рост костей, и наблюдаются длительные судороги определенных групп мышц.
Гиперпаратиреоз вызывается злокачественными опухолями паращитовидных желез. В результате избытка паратгормона развивается болезнь Реклинхгаузена, проявляющаяся, преимущественно, в поражении скелета и почек.
Кроме того, избыток паратгормона вызывает первичные изменения в костях, за счет активации остеокластов, разрушающих костную ткань с высвобождением кальция. Падение уровня кальция в крови, недостаток кальция в пищевом рационе, незлокачественная опухоль паращитовидной железы, рахит вызывает повышенную секрецию паратгормона, что в свою очередь повышает активность остеокластов. В результате чего, уровень кальция в крови повышается, но кости становятся хрупкими. Отмечается нарушение углеводного обмена в костях. Развивается почечная недостаточность. Больные жалуются на боли в костях, слабость, преждевременное выпадение зубов, резкое похудание.
Кровоснабжение и венозный отток. Главным источником кровоснабжения паращитовидных желез являются верхние и нижние щитовидные артерии, aa.thyroideae superior et inferior,иногда артерии пищевода и трахеи. В веществе железы артерии многократно разветвляются, следуя вдоль прослоек соединительной ткани, и образуют широкие синусоидные капилляры. Отток крови от паращитовидных желез осуществляется в венозное сплетение щитовидной железы или в вены трахеи и пищевода.
Лимфоотток. Отток лимфы от желез происходит так же, как и от щитовидной железы.
Иннервация. Источники иннервации одинаковы с источниками иннервации щитовидной железы.
Вилочковая железа, thymus
Син.: тимус, зобная железа.
Функция. Поступающие с током крови из красного костного мозга стволовые клетки в вилочковой железе преобразуются в Т-лимфоциты - один из двух видов циркулирующих в крови лимфоцитов. В дальнейшем Т-лимфоциты поступают в лимфу и кровь, заселяя тимусзависимые зоны периферических органов иммунной системы, селезенки, лимфатических узлов. Таким образом, Т-лимфоциты проходят первичную дифференцировку в корковом веществе тимуса и становятся иммунологически активными. Дифференцировка Т- лимфоцитов возможна под влиянием гуморального фактора - тимусного гормона, вырабатываемого эпителиальными клетками мозгового вещества тимуса. По данным последних исследований тимусный гормон состоит из тимозина, Т - активина, тимогена, тимолина и некоторых других биологически активных веществ. Эти гормоны являются стимуляторами иммунных процессов. Кроме того, в тимусе вырабатывается фактор роста и инсулиноподобный гормон, понижающий содержание сахара в крови.
Эндокринная часть поджелудочной железы,
pars endocrina pancreatis
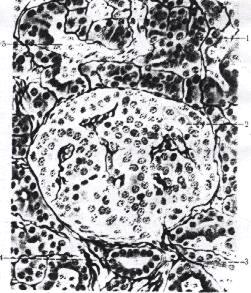
Внутрисекреторная часть поджелудочной железы представлена панкреатическими островками, островками Лангерганса, сосредоточенные в основном в области хвоста железы. Они сильно варьируют по форме, размерам и численности. Чаще всего островки имеют округлую форму, рис. 1.58., диаметр 100- 200 мкм, общий объем их в железе от 1 до 2 млн., хотя их общее число не превышает 3% всей железы.
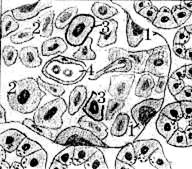
Гистологическое строение. По строению и некоторым гистологическим показателям все клетки, образующие островки, инсулоциты, подразделяются на несколько групп. При микроскопическом исследовании панкреатических островков можно выделить несколько типов клеток: α-клетки – угловатой формы, с крупным светлым ядром, расположенные на периферии островка. Их относительно немного - 20-25 % от всей массы инсулярного аппарата. β-клетки – наиболее многочисленны, 70-75 %, занимают центральную часть островка. Кроме α- и β-клеток существует ряд других гормонально активных клеток, например, δ- клетки – на их долю приходится 5-8 % клеточного состава островков, и РР-клетки – 2-5 %.
Функция. Внутрисекреторная деятельность поджелудочной железы заключается в выработке двух основных гормонов, участвующих в метаболизме углеводов, но обладающих антагонистическим действием. β-клетки синтезируют инсулин– единственный гормон в организме, снижающий концентрацию углеводов в крови, путем повышения проницаемости мембран клеток для глюкозы.Благодаря этому углеводы депонируются в печени и мышцах в виде гликогена. Антагонистом инсулина является глюкагон, который вырабатывается α -клетками островков Лангерганса. Под действием этого гормона происходят процессы превращения гликогена в глюкозу и поступление ее в кровеносное русло. Количественное взаимоотношение между α- и b-клетками имеет существенное значение для регуляции углеводного обмена; в норме количество b-клеток превышает в 3-4 раза содержание α-клеток в островке. Гормонально активные δ-клетки вырабатывают соматостатин, тормозящий внутри- и внешнесекреторную активность железы. РР-клетки, наоборот, выделяют медиаторы, стимулирующие работу поджелудочной железы.
|
|
| Рис. 1.59. Срез поджелудочной железы человека: 1 – внешнесекреторные концевые отделы; 2 – внутрисекреторные концевые отделы; 3 – междольковая соединительнотканная перегородка; 4 – междольковый выводной проток; 5 – секрет в протоке железы. | Рис. 1.60. Клеточный состав поджелудочных островков: 1 – α-клетки; 2 – β-клетки; 3 – σ-клетки; 4 – РР-клетки. |
Гипо- и гиперфункция. Недостаточная выработка железой инсулина приводит к развитию сахарного диабета, сахарного мочеизнурения, заболевания сопровождающего гипергликемией, повышением уровня сахара в крови. Наоборот, при различных состояниях, сопровождающихся повышением концентрации инсулина в крови (передозировка больным инсулина, опухоль поджелудочной железы), наблюдается гипогликемия - резкое снижение уровня глюкозы.
Надпочечная железа, glandula suprarenalis
Син.: надпочечник.
Источник развития. В процессе эмбриогенеза надпочечник возникает из двух закладок. В начале, у зародыша 8 недель формируется корковое вещество в виде утолщения мезодермы, вблизи корня дорсальной брыжейки и развивающихся почек. Развивающаяся из мезодермальных клеток и расположенная между двумя первичными почками ткань, получила называние интерреналовой. Она дает начало корковому веществу надпочечников, из нее образуются добавочные надпочечники, интерреналовые тела. Затем, у зародыша 12-16 недель из эмбрионального симпатического ствола, происходит миграция симпатохромаффинных клеток, которые врастают в зачаток коркового вещества надпочечников, и образуют мозговое вещество. Таким образом, корковое вещество дифференцируется из мезодермы, из целомического эпителия, а мозговое имеет эктодермальное происхождение - из эмбриональных нервных клеток-хромаффинобластов.
Топография. Надпочечник - парный орган желтовато-коричневого цвета, мягкой консистенции, расположенный в полости живота в забрюшинном пространстве, над верхним концом соответствующий почки. Надпочечник располагается на уровне 11-12 грудных позвонков, причем правый чуть ниже левого. Задние поверхности надпочечников прилежат к поясничной части диафрагмы, почечные поверхности - к почкам. Синтопия передней поверхности у левого и правого надпочечников различна. Правый надпочечник передней поверхностью прилежит к печени и к двенадцатиперстной кишке, а медиальным краем соприкасается с нижней полой веной. Левый надпочечник своей передней поверхностью соприкасается с кардиальной частью желудка, селезенкой и хвостом поджелудочной железы, а медиальным краем соприкасается с аортой. Брюшина неравномерно покрывает оба надпочечника справа и слева. Правый лишен брюшинного покрова и прилегает к задней поверхности печени; левый, напротив, на большем своем протяжении сверху покрыт листком висцеральной брюшины. Надпочечники имеют общие с почкой оболочки - жировую капсулу и почечную фасцию. Рыхлая жировая клетчатка соединяет надпочечники с почками.
Анатомическое строение. Правый и левый надпочечник отличаются по форме. Форма правого надпочечника приближается к треугольной, в то время как левый больше напоминает полулуние. У каждого из надпочечников различают три поверхности: переднюю, facies anterior, на ней видны ворота, заднюю, facies posterior, и почечную, facies renalis. Вес и размеры надпочечников сильно варьируют. Средние размеры надпочечников: длина 5 см, ширина - 3-4 см, толщина около 1 см, общая масса 10-20 гр. Снаружи надпочечник покрыт тонкой соединительно-тканной капсулой, от которой в толщу железы проникают пучки рыхлой соединительной ткани, соединенной многочисленными тяжами с капсулой почки.
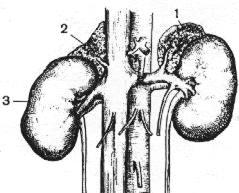
Рис. 1.61. Надпочечники:
1 – левый надпочечник; 2 – правый надпочечник;3 – правая почка.
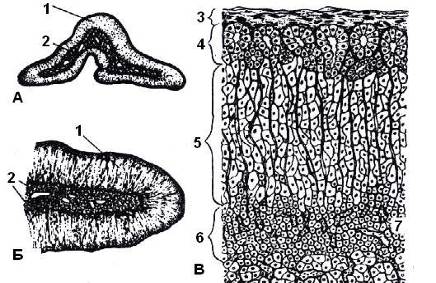
Рис. 1.62. А и Б. Макроскопическое строение надпочечника.
В. Микроскопическое строение надпочечника:
1 – корковое вещество; 2 – мозговое вещество; 3 – капсула; 4 – клубочковая зона; 5 – пучковая зона; 6 – сетчатая зона;
Гистологическое строение. Паренхима надпочечников на разрезе состоит из двух самостоятельных, морфологически различных образований: коры и мозгового вещества. Корковое вещество- наружный слой, желтоватого цвета, составляет 80% общей массы органа. Основу коркового вещества составляют эпителиальные тяжи, столбы, ориентированные вертикально к поверхности железы, железистые клетки, входящие в состав столбов, значительно отличаются по форме, величине и положению, что позволяет выделить в коре надпочечников три зоны: клубочковую, zona glomerulosa - самая тонкая, располагается поверхностно, сразу же под капсулой; пучковая, zona fasciculata - располагается узкой полоской под клубочковой зоной; сетчатая, zona reticularis - примыкает к мозговому веществу. Мозговое вещество располагается в центре надпочечника, резко отличаясь от коры своим красновато-коричневым цветом. Оно представлено довольно крупными клетками округлой или многоугольной формы, которые собираются в короткие тяжи или небольшие скопления, разграниченные широкими венозными синусоидами. Железистые клетки мозгового вещества получили название хромаффинных, благодаря своей способности окрашиваться солями хрома в бурый цвет.
Функция. По разнообразию гормонов, вырабатываемых корой надпочечников и широкому спектру действия, надпочечники нельзя сравнить ни с одной железой внутренней секреции. Соответственно строению, надпочечник сочетает в себе функцию двух желез. В настоящее время выделено более 30 гормонов коркового вещества. Его гормоны носят общее название кортикостероидов, они регулируют метаболические процессы во всем организме. Исходя из особенностей физиологического действия гормонов коры надпочечников на организм, их подразделяют на три группы, каждая из которых вырабатывается в определенной зоне коры. Первая группа - минералокортикоиды (альдостерон и др). Местом их синтеза является клубочковая зона. Минералокортикоиды - гормоны, регулирующие преимущественно минеральный и водный обмены.
Наиболее активный гормон – альдостерон, усиливающий реабсорбцию (обратное всасывание) натрия и воды в почечных канальцах, что ведет к повышению содержания натрия в крови, лимфе и одновременному снижению реарбсорбции калия. Вторая группа – глюкокортикоиды (кортизол, гидрокортизол, кортикостерон), продуцирующиеся в пучковой зоне коры надпочечников, оказывают существенное и разнообразное влияние на углеводный, белковый и жировой обмен. Третья группа - половые гормоны (андрогены, эстрогены, гестагены) синтезируются в сетчатой зоне. У детей влияют на развитие половых органов, у взрослых - определяют половое поведение.
Надпочечная железа
Дата добавления: 2016-07-22; просмотров: 3820;











