Глава VI. Болезни почек и мочевых путей
ГЛОМЕРУЛОНЕФРИТЫ
Острый гломерулонефрит (ОГН) – острое диффузное иммунно-воспалительное поражение почек, преимущественно клубочков, возникающее после бактериального, вирусного или паразитарного заболевания, спустя некоторый латентный период (период сенсибилизации). Чаще ОГН протекает с нефритическим синдромом, имеет циклическое течение. ОГН нередко отождествляют с постстрептококковым гломерулонефритом (ОПСГН).
Эпидемиология.По данным эндемического исследования, проведенного в 13 территориях России частота ОГН в детской популяции составляет 33:100 000. Болеют дети обоего пола, чаще в возрасте 6-12 лет, преимущественно мальчики. Заболевание встречается, как правило, в спорадическом варианте, число заболевших ОГН растет.
Предрасполагающими факторами развития ОПСГНявляются: отягощенная наследственность в отношении инфекционно-аллергических заболеваний; повышенная семейная восприимчивость к стрептококковой инфекции; наличие у ребенка хронических очагов инфекции; гиповитаминозы, гельминтозы; частые ОРИ; охлаждения и метеорологические факторы; вакцинации; прием аллергенов; наличие HLA антигенов, DRw4, DRw6, B12.
Этиология ОГНинфекционная. Заболевание вызывают вирусные болезни (австралийский антиген, инфекционный мононуклеоз, ЦМВИ, Вирус Коксаки В4); бактериальные болезни (подострый бактериальный эндокардит, стрептококковая, стафилококковая инфекция, брюшной тиф); паразитарные болезни (малярия, шистосомоз, токсоплазмоз).
ОПСГН возникает после стрептококковых заболеваний (ангина, импетиго, скарлатина, рожа, лимфаденит и др.). Заболевание вызывают нефритогенные штаммы β-гемолитического стрептококка группы А (1, 2, 4, 12, 18, 25, 49 и др. типы). Этиология ОПСГН подтверждается высевом из очага стрептококка, обнаружением в крови антигенов и антител – АСО, антигиларунидазы, антистрептокиназы.
ПатогенезОПСГНпредусматривает образование иммунных комплексов, состоящих из противострептококковых антител и стрептококков.В иммунных реакциях принимают участие комплемент, пропердин, медиаторы воспаления, факторы клеточного иммунитета. В результате активации свертывающей системы развивается локальный ДВС-синдром.
Главными следствиями развившегося воспалительного процесса в почках являются снижение клубочковой фильтрации, и формирование основных синдромов ОПСГН – мочевого, отечного и гипертензионного.
Макрогематурия развивается за счет повышения сосудистой, капиллярной и тканевой проницаемости, активации гиалуроридара, приводящей к деполимеризации гиалуроновой кислоты, входящей в состав основного вещества соединительной ткани и межклеточного вещества стенки сосудов – per diaрidesum эритроциты проникают в мочу, затем в процесс вовлекаются свертывающие системы тромбоцитов (их агрегация) и плазменные факторы (фактор XII, Хагемана), разворачивается местный ДВС-синдром, приводящий к макрогематурии.
Повышение артериального давления в своей основе имеет активацию ренин-ангиотензин-альдостероновой системы, что приводит к усилению секреции АДГ гипофиза, что лежит в основе увеличения ОЦК.
Отеки при ОПСГН развиваются за счет стимуляции альдостерона, под действием которого увеличивается реабсорбция и задержка в организме натрия, воды. В развитии отеков также имеет значение повышение сосудистой и тканевой проницаемости за счет воспаления.
Накопление натрия в сосудистом русле повышает осмолярность плазмы, что способствует повышению секреции АДГ и повышению к нему чувствительности дистальных канальцев и еще большей задержки воды и развитию гиперволемии. Дополнительному увеличению содержание натрия в организме способствует увеличение содержания ангиотензина II и альдостерона.
Важное значение также имеет активация кинин-каллекрииновой системы, что приводит к повышению сосудистой проницаемость и выходу жидкости из крови в тканевое пространство, с перераспределением жидкости и скоплением ее в рыхлой клетчатке.
Патогенез быстро возникающих нефротических отеков включает первичную задержку натрия и воды, активацию кинин-каллекрииновой системы и гиалуронидазы с тотальным повышением сосудистой проницаемости с последующим выходом жидкой части крови в межтканевое пространство.
При медленно возникающих отеках  развивается повреждение клубочка, которое приводит к протеинурии, снижению коллоидно-осмотического давления плазмы за счет
развивается повреждение клубочка, которое приводит к протеинурии, снижению коллоидно-осмотического давления плазмы за счет  уменьшения объема циркулирующей крови.
уменьшения объема циркулирующей крови. 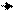 Увеличение реабсорбции натрия, повышение секреции АДГ (вазопрессина) приводит к задержке воды в организме (в сосудистом русле, в результате чего развивается гиперволемия и увеличение жидкости в интерстициальном пространстве.
Увеличение реабсорбции натрия, повышение секреции АДГ (вазопрессина) приводит к задержке воды в организме (в сосудистом русле, в результате чего развивается гиперволемия и увеличение жидкости в интерстициальном пространстве.
Патогенез

Рис. 1.21. Патогенез ОПСГН(Коровина Н.А с соавт., 1990)
Морфология ОПСГН(эндокапиллярный пролиферативный гломерулонефрит – по классификации ВОЗ) характеризуется увеличением клубочков в размерах, выявлением в мезангии больших плотных депозитов субэпителиального (С3-компонент, IgA); признаками эндокапилярного пролиферативного воспаления.
Табл. 1.46.Классификация первичного гломерулонефрита у детей(Винница, 1976)
| Форма гломерулонефрита | Активность почечного процесса | Состояние функции почек |
| 1. Острый: а) с острым нефритическим синдромом, б) с нефротическим синдромом, в) с изолированным мочевым синдромом, г) нефротический синдром с гематурией и (или) гипертензией. | Период начальных проявлений Период обратного развития Переход в хронический гломерулонефрит | Без нарушения функции почек; С нарушением функции почек; Острая почечная недостаточность |
| 2. Хронический: а) гематурическая форма, б) нефротическая форма, в) смешанная форма | Период обострения Период частичной ремиссии Период полной клинико-лабораторной ремиссии | Без нарушения функции почек; С нарушением функции почек; Хроническая почечная недостаточность |
| 3. Подострый (злокачественный) гломерулонефрит |
Наряду с клинической классификацией гломерулонефритов существует морфологическая классификация, позволяющая уточнить прогноз заболевания, повысить эффективность лечения.
Классификация первичных гломерулонефритов по морфологии(ВОЗ, 1980)
А. Небольшие изменения гломерул;
Б. Фокальные и/или сегментарные поражения (только с небольшими изменениями в остальных клубочках).
В. Диффузный гломерулонефрит:
1. мембранозный гломерулонефрит (мембранная нефропатия);
2. диффузный пролиферативный гломерулонефрит:
а) мезангиопролиферативный гломерулонефрит;
б) эндокапиллярный пролиферативный гломерулонефрит;
3. мезангиокапиллярный (мембранознопролиферативный) гломерулонефрит:
1-й тип «классический»;
2-й тип лобулярный.
4. гломерулонефрит с плотными депозитами (болезнь плотных депозитов, мезангиокапиллярный гломерулонефрит), 2-й тип;
5. гломерулонефрит с полулуниями (экстракапиллярит);
а) склерозирующий гломерулонефрит.
Исследования: общий анализ крови и мочи, анализ мочи по Нечипоренко, длительность кровотечения, время свертывания, тромбоциты, протеинограмма, общие липиды, холестерин,триглицериды, креатинин, мочевая кислота; определение в крови калия, кальция, натрия, хлоридов, трансаминаз; серомукоид, щелочная фосфатаза, глюкоза крови, коагулограмма, показатели КОС, средние молекулы, группа крови и резус-фактор, титры АСЛО, ЦИК, суточная экскреция белка, оксалатов, кальция, фосфора, глюкозы, калия, натрия; проба по Зимницкому, проба Реберга, копрограмма, кал на скрытую кровь, ЭКГ.
По показаниям: β-липопротеиды, мочевина крови, маркеры гепатита, билирубин крови, иммунограмма, морфология мочевого осадка, посев мочи на флору, УЗИ паренхиматозных органов, радиоизотопная ренография, экскреторная урография, рентгенография органов грудной клетки, проба Манту, ФГДС, вирусологическое обследование, исследование в моче ферментов (холинэстераза, щелочная фосфатаза и др.).
Анамнез, клиника.Выделяют два варианта течения ОПСГН – циклическое (типичное) и ациклическое (моносимптомное).
В типичных случаях анамнез позволяет выявить предшествующее стрептококковое поражение зева, кожи и т. д. Через 2-4 недели после перенесенной инфекции (латентный период), отмечается ухудшение общего состояния, уменьшение диуреза, потемнение мочи, появление головной боли, отеков на лице, голенях, иногда на животе, пояснице. Может быть кратковременное повышение температуры, тошнота, реже рвота, боли в поясничной области, иногда признаки эклампсии.
Объективно: ребенок бледен (за счет ангиоспазма), отеки, локализованные на лице и голенях. Отеки бывают «скрытыми» (выявляются положительной пробой Макклюра-Олдрича).
Со стороны сердечно-сосудистой системы обнаруживается тахикардия, реже брадикардия, приглушенность тонов, расширение границ относительной сердечной тупости, ослабление I тона на верхушке, усиление 2-го типа на аорте и легочной артерии, расширение границ сердца (за счет повышения артериального давления). В некоторых случаях развивается недостаточность кровообращения.
Моча цвета «мясных помоев» (макрогематурия). Олигурия диагностируется у половины детей, через 3-7 дней отмечается восстановление диуреза.
В периоде обратного развития симптомов появляется полиурия, купируются отеки, исчезает артериальная гипертензия, экстраренальные проявления заболевания (головные боли, нарушение самочувствия и др.). В последнюю очередь исчезает гематурия. Полное восстановление морфологических изменений в почках происходит через 1-2 года.
Ациклический вариант ОПСГН протекает, часто с изолированным мочевым синдромом. Заболевание характеризуется постепенным началом при отсутствии субъективных симптомов и экстраренальных проявлений. Через несколько лет может сформироваться хронический гломерулонефрит в различных формах.
Основными клиническими вариантами ОПСГН являются: нефротический и нефритический синдромы (см. ниже).
ДиагнозОПСГН основывается на выявлении перенесенной стрептококковой инфекции и латентного периода после нее. Характерная триада симптомов (гематурия, умеренные отеки, повышение артериального давления) дает основание заподозрить ОГН.
Лабораторные исследования
Общий анализ мочи. При ОПСГН чаще всего выявляют гематурию, а в начале заболевания и лейкоцитурию. Лейкоцитурия - маркер иммунно-воспалительного процесса в почках. Для ОГН характерной находкой является цилиндрурия (гиалиновые, зернистые, эритроцитарные). У многих больных обнаруживается протеинурия до 1-2 г/л/сутки.
В анализе крови: увеличение СОЭ, нейтрофилез; при наличии инфекционного очага – лейкоцитоз, умеренная анемия.
Биохимические исследования. Наблюдается диспротеинемия за счет умеренной гипоальбуминемии, гипер-α2 и γ-глобулинемии. При развитии выраженной олигурии у части больных в крови повышается уровень мочевины и креатинина, что рассматривается как нарушение функции почек острого периода. Возможно развитие ОПН.
При серологическом исследовании у 60-90% больных повышаются титры антистрептолизина О. Анти-М-протеиновые антитела появляются через 4-6 недель после перенесенной стрептококковой инфекции и сохраняются длительно. У 90% больных в крови повышаются ЦИК. В течение первых двух недель заболевания снижается уровень С2, С3, С4, фракций комплемента, который продолжается 4-6 недель.
Нарушения в системе свертывания характеризуются: увеличением протромбинового индекса, снижением уровня антитромбина III, угнетением фибринолитической активности, появлением в крови продуктов деградации фибриногена.
При УЗИ можно выявить незначительное увеличение почек в размерах, повышение их эхогенности.
Нефритический синдром – это симптомокомплекс, включающий экстраренальные симптомы (отеки или пастозность, повышение артериального давления, изменения со стороны сердца, ЦНС) и ренальные (олигурия, гематурия, протеинурия до 1г в сутки, цилиндрурия) проявления. В период начальных проявлений ОГН может наблюдаться нарушение функции почек, иногда развивается ОПН.
Нефротический синдром – симптомокомплекс, характеризующийся олигурией до анурии, массивной протеинурией (более 50 мг/кг/24 ч или более 3г/24 ч), гипо- и диспротеинемией (уменьшением альбуминов ниже 25 г/л, а также γ- глобулинов, увеличением α2 и β -глобулинов), гиперлипидемией и гиперхолестеринемией, что соответствует понятию полный нефротический синдром (НС). «Неполный» НС протекает без отеков. НС встречается при двух формах гломерулонефрита: нефротической и смешанной.
Диагностические трудности возникают при латентном, ациклическом варианте течения заболевания.
Биопсия почки - прижизненное морфологическое исследование почечной ткани с помощью чрезкожной пункции (закрытая биопсия) или оперативным методом (открытая, полуоткрытая биопсия).
Показания для биопсии при ОПСГН:атипичные проявления гломерулонефрита, возраст до 3 лет, анурия, высокая азотемия, несоразмерная клинической картине; нарушения роста, гломерулонефрит в семье, длительное сохранение симптомов (задержка ремиссии), признаки системного заболевания, длительно сохраняющиеся гематурия и протеинурия.
Дифференциальный диагнозОПСГН проводится с: хроническим гломерулонефритом, наследственным нефритом, геморрагическим васкулитом, транзиторным мочевым синдромом на фоне острого инфекционного заболевания, острым пиелонефритом, ревматизмом, системной красной волчанкой, ревматоидным артритом, инфекционным эндокардитом, интерстициальным нефритом, быстро прогрессирующим гломерулонефритом, IgA нефропатией (болезнь Берже), гемолитико-уремическим синдромом.
Табл. 1.47.Дифференциальный диагноз острого и хронического гломерулонефрита(Маковецкая Г.А., 1987, с изменениями)
| Признаки | Острый нефрит (нефритическая форма) | Хронический нефрит (гематурическая форма) |
| Клинические: Возраст к началу болезни | 5-12 лет | Чаще у детей старшего школьного возраста |
| Связь со стрептококковой, вирусной инфекцией | Прослеживается у 60% больных | Прослеживается как в начале болезни, так и в период обострения |
| Развитие болезни | Через 2-3 недели после перенесенного стрептококкового или вирусного заболевания | Чаще постепенное: 1) как исход острого заболевания возможно после длительного латентного периода 2) как первично-хроническое незаметное |
| Симптомы интоксикации: Головная боль | Отмечается иногда То же | Отмечается и вне обострения |
| Недомогание | Имеется у части больных | Жалобы отсутствуют |
| Анорексия | То же | |
| Усталость | То же | То же |
| Отеки | У 60-80% больных | Могут отсутствовать |
| Артериальная гипертензия | У 1/3-1/4 больных, кратковременная | При развитии ХПН |
| Изменения в моче: Микрогематурия | У 50% больных | Имеется |
| Макрогематурия | У 30-40% | Отсутствует вне обострения |
| Цилиндрурия | Встречаются эритроцитарные цилиндры | Может не отмечаться |
| Протеинурия | 0,5-1,0 в сутки | 0,5-4,0 в сутки |
| Цилиндрурия | Эритроцитарные цилиндры | Может не быть |
| Относительная плотность мочи | В дебюте свыше 1020 | Ниже 1017 |
| Клубочковая фильтрация | Снижена значительно | Снижена на 25-30% при длительном лечении |
| Олигурия | Имеется в дебюте | Нет |
| Анемия | Наблюдается редко | Стойкая, у 1/3 больных |
| Лейкоцитоз | Отмечается у 15-30% больных | Нет |
| Увеличение СОЭ | Отмечается у 75% больных | Вне обострения СОЭ не увеличена |
| Биохимические показатели крови: Гипопротеинемия | Отсутствует | Имеется |
| Гиперфибриногенемия | Отмечается у всех больных | Вне обострения не отмечается |
| Уровень серомукоида | Повышен | Нет повышения |
| Гиперхолестеринемия | Нет | У 15-30% больных |
| Осложнения: Острая сердечная недостаточность | Развивается у 1% больных | Развивается реже, только в терминальной фазе |
| Гипертензионная энцефалопатия | Развивается у 2% больных | Не развивается |
| Почечная недостаточность | Возможно развитие ОПН | Возможно развитие ХПН |
Табл. 1.48.Дифференциальный диагноз острого гломерулонефрита и геморрагического васкулита(Игнатова М.С., с соавт., 1975, Фокеева В.В. 1989 с изменениями)
| Симптомы | Острый гломерулонефрит | Геморрагический гломерулонефрит |
| Клинические: -возраст к началу заболевания | 5-12 лет | Чаще до 7 лет |
| -связь со стрептококковой инфекцией | Прослеживается часто | Не прослеживается |
| -связь с вирусной инфекцией | Прослеживается | Прослеживается часто |
| Симптомы интоксикации (головная боль, недомогание, гипертермия) | Часто | Редко |
| Отеки | У 60-80% больных | Редко |
| Артериальная гипертензия | У 60-80% больных | Нет |
| Боли в животе | Редко | У 50% больных |
| Боли и припухлость суставов | Не бывает | У 2/3 больных |
| Поражение кожи (геморрагическая папулезная сыпь, преимущественно на конечностях вокруг суставов, ягодицах) | Не бывает | Практически всегда |
| Лабораторные изменения в моче: -протеинурия | Появляются сразу Часто до 1 г/л | Появляются через 1-3 недели от начала заболевания. У 1/3 больных до 0,66 г/л |
| -гематурия | Часто, до макрогематурии | У 1/2 больных, чаще микрогематурия |
| Олигурия | Имеется | Редко |
| Клубочковая фильтрация | Значительно снижена в дебюте | В дебюте, как правило, не изменена |
Табл. 1.49.Дифференциальный диагноз острого гломерулонефрита и пиелонефрита (Маковецкая Г.А. 1987 с изменениями)
| Показатель | Острый гломерулонефрит | Острый пиелонефрит |
| Время появления | Через 2-3 нед. после инфекции | Через 7-12 дней после ОРВИ, или во время |
| Возраст пациента | Чаще 5-12 лет | Любой |
| Повышение АД | У 60-80% | Отсутствует |
| Отеки | У 60-80% | Отсутствуют |
| Лихорадка | Редко | Имеется |
| Дизурия | Отсутствует | Часто |
| Болезненность при поколачивании | - | Характерно |
| Протеинурия | В зависимости от формы | Микропротеинурия (в среднем не выше 0,33 г/л) |
| Гематурия | До макрогематурии | Микрогематурия у 1/3 больных |
| Лейкоцитурия | В дебюте микролейкоцитурия (лимфоциты, моноциты) | Характерна, нейтрофильная |
| Цилиндрурия | Гиалиновые, Эритроцитарные | Лейкоцитарные |
| Бактериурия | Отсутствует | Характерна |
| Проба Зимницкого | Не изменена | У 1/2 нарушение ритма мочеотделения и снижение концентрационной способности |
| Клубочковая фильтрация | Снижена | В тяжелых случаях |
| УЗИ | Увеличение площадей почек, визуализация пирамид | Деформация чашечно-лоханочной системы, эктазия лоханки и чашечек |
| С-реактивный белок | +++ | +, ++, +++ |
| Повышение содержания мочевины | В дебюте может повышаться | При развитии ХПН |
Лечение. Задачи лечения:эрадикация стрептококковой инфекции, купирование ренальных и экстраренальных проявлений ОПСГН.
Схема лечения. Обязательные мероприятия: постельный режим, диета, антибактериальная терапия.
Вспомогательное лечение: средства симптоматической терапии (мочегонные, гипотензивные), витаминотерапия, антигистаминные средства, эуфиллин, дезагреганты, мембраностабилизирующие препараты, антиоксиданты.
Показания для госпитализации:лечениеОГН проводится в стационаре.
Режим. Строгий постельный режим показан при экстраренальных симптомах и макрогематурии. Расширение режима показано при ликвидации гипертензии, отеков и уменьшении гематурии. Возможность перевода на расширенный режим решают по отсутствию жалоб, гипертензии и улучшению мочевого осадка.
Диета. Жидкость назначают из расчета диуреза предыдущего дня и потерь на перспирацию (15мл/(кг/сут) или 400 мл/(м2/сут)) для школьников. С увеличением диуреза количество выпиваемой жидкости увеличивают.
Ограничение натрия хлорида (бессолевой стол) назначают при олигурии и гипертензии. При нормализации артериального давления и увеличении диуреза разрешено подсаливание пищи (0,5-1,0 г/сут). Нормальное количество натрия хлорида (50 мг/(кг/сут)) при благоприятном варианте течения заболевания ребенок может получать с 4-5-й недели. В дебюте ОПСГН назначают стол 7а (по Певзнеру) сроком на 3-5 дней. На 3-5-7 день назначают переходный стол 7б. В рационе увеличивается количество белка и жира. В последующем больного переводят на стол 7в. Соль добавляют в готовые блюда.
Ограничение белка показано при олигурии и гипертензии. На период 5-7 дней сокращают потребление белка (до 1,0-0,5 г/(кг/сут)). Целесообразно также некоторое ограничение животных белков в течение 2-3 недель. Калорийность сохраняют за счет увеличения в диете углеводов и жиров.
При олигурии показано ограничение калия. Из-за опасности гиперкалиемии исключают фруктовые или овощные соки. Противопоказаны калийсберегающие препараты. После схождения отеков целесообразно обогащение диеты калием (печеный картофель, фрукты и др.).
Больным с ОПСГН необходимаантибактериальнаятерапия предпочтительно антибиотиками пенициллинового ряда (полусинтетические пенициллины типа амоксициллина или макролиды в обычных дозах). При отсутствии очагов инфекции длительность антибактериальной терапии 7-10 дней. При наличии очагов хронической инфекции по окончании курса антибактериальной терапии (4-6 недель) можно применять бициллин-5 или бициллин-1. Длительность бициллинотерапии до 6 месяцев. Бициллин-5 или бициллин-1 вводят 1 раз в 3 недели в дозировках: дошкольники – бициллин-5 – 750000 ЕД., бициллин-1 – 600000 ЕД.; школьники соответственно 1500000 ЕД и 1200000 ЕД.
Патогенетическая терапия ОГН может быть представлена в следующем виде (табл. 1.50).
Табл. 1.50. Патогенетическая терапия ОГН
| Форма ОГН | |||
| с острым нефритическим синдромом | с нефротическим синдромом | изолированным мочевым синдромом | нефротический синдром с гематурией и (или) гипертензией |
| Антиагреганты: курантил | Преднизолон | Антиагреганты: Курантил, трентал, никошпан | Антиагреганты |
| Антикоагулянты: гепарин | Препараты, уменьшающие побочные эффекты стероидов: аспаркам, панангин, антациды | Мембраностабилизаторы: ксидифон, димефосфон, карсил, эссенциале, коринфар | Антикоагулянты |
| Никотиновая кислота | Витаминотерапия: а, В6, Е, С, рутин | Преднизолон | |
| Эуфиллин | Антигистаминные препараты | Цитостатики | |
| Трентал |
Для улучшения почечного кровотока применяют антиагреганты (курантил, персантил), которые назначают на 3-4 недели 2-3 раза в день в суточной дозе 1,5-3,0 мг/кг/сут.
Гепаринотерапия показана при: наличии признаков гиперкоагуляции; симптомов внутрипочечного (локального) внутрисосудистого свертывания крови (быстрое снижение функции почек при уменьшении содержания фибриногена и повышении содержания продуктов деградации фибрина в сыворотке крови); наличии ДВС-синдрома; выраженном отечном синдроме; выраженной гиперлипидемии.
Методы проведения гепаринотерапии: парентеральное введение (подкожно, внутримышечно) методом электрофореза (300 ЕД/кг) и методом аэрозоля (500 ЕД/кг), 100-200 ЕД/кг суточная доза в 4 инъекции. Препарат следует отменять постепенно под контролем показателей коагулограммы.
Никотиновая кислота активирует фибринолитическую систему крови, препятствует агрегации тромбоцитов, обладает сосудорасширяющим действием. Используют электрофорез 1% раствора никотиновой кислоты на область почек. Процедуры проводят ежедневно, число процедур 7-10.
Эуфиллин увеличивает просвет сосудов почек, дает легкий мочегонный эффект, уменьшает общее периферическое сопротивление. Препарат назначают на 1-2 недели в порошках или таблетках 3 раза в день в суточной дозе: до 9 лет – 15-18 мг/(кг/сут); 9-12 лет – 10-12,5 мг/(кг/сут); старше 12 лет – 10 мг/(кг/сут); трентал, никошпан.
Назначают витамины А, группы В, Е в возрастных дозах; мембраностабилизаторы - ксидифон, димефосфон, карсил.
Мочегонные при ОПСГН используют редко. Диуретики показаны при массивных отеках, артериальной гипертензии, гипертонической энцефалопатии. С целью увеличения диуреза назначают фуросемид (лазикс) в дозе 1,5-2,0 мг/кг внутримышечно или внутривенно 1-2 раза в сутки, затем еще 3 дня препарат вводят через рот в 1 приём.
Гипотензивные препараты показаны при уровне диастолического давления выше 95 мм рт. ст. и при гипертонической энцефалопатии.
При высокой гипертензии препаратами выбора являются каптоприл (капотен). Каптоприл назначается в суточной дозе 0,3 мг/кг/сут. Доза может быть увеличена до 2,0 мг/кг/сут в течение 3-5 дней. Возможно внутривенное введение 2,4% раствора эуфиллина на физиологическом растворе вместе с лазиксом (1-4 мг/кг). Основа лечения артериальной гипертензии – диуретики и антагонисты кальция.
При угрозе эклампсии внутримышечно применяют 1% раствор дибазола и 5% раствор папаверина (по 0,1 мг/кг/сут) и 1% раствор фуросемида (1,0-2,0 мг/кг).
При эклампсии для получения быстрого гипотензивного эффекта вводят диазоксид внутривенно струйно как можно быстрее в дозе 2-5 мг/кг (максимальная доза 100 мг) или метилдофа внутривенно в дозе 5-10 мг/кг (введение метилдофа можно повторять через 20-60 минут).
Для снятия судорог назначают 0,5% раствор седуксена (реланиума) в дозе 0,3-0,5 мг/кг внутримышечно или натрия оксибутирата в дозе 100-150 мг/кг, 10% кальция глюконат внутривенно. Лечение проводится на фоне оксигенотерапии.
Гемодиализ при ОПСГН показан в случае отсутствия реакции на лазикс, нарастании мочевины > 20-24 ммоль/л, калия > 7 ммоль/л, фосфора > 2 ммоль/л, < натрия до 130 ммоль/л, рН крови > 7,25.
Особое внимание необходимо уделить санации очагов инфекции. Тонзилэктомия проводится через 6 месяцев после начала ремиссии ОПСГН.
При ОГН с изолированным мочевым синдромом основой лечения являются антибиотики пенициллинового ряда, макролиды в сочетании с антиагрегантами.
При ОГН с нефритическим синдромом основой лечения являются антибиотики пенициллинового ряда, макролиды в сочетании с антиагрегантами и прямыми антикоагулянтами.
Осложнения.При ОПСГН возможно развитие: ангиоспастической энцефалопатии, острой почечной недостаточности, острой сердечно-сосудистой недостаточности.
Исходы.Выздоровление наступает в 85-90%. Летальный исход редко (<1%). В 10-15% случаем ОГН трансформируется в хронический гломерулонефрит.
Прогнозближайший и отдаленный при ОПСГН с нефритическим синдромом благоприятный.
|
Дата добавления: 2016-07-18; просмотров: 2708;











