ГЕМОЛИТИЧЕСКАЯ АНЕМИЯ
Гемолитические анемии среди заболеваний крови составляют 5,3%, а среди анемических состояний - 11,5%. К этой группе относятся заболевания, объединенные единым симптомом - патологически повышенным разрушением эритроцитов (Er). Разрушение эритроцитов может быть обусловлено как внутриклеточными (патология мембраны, ферментов, гемоглобина), так и внеклеточными причинами (воздействие антител, механическое и химическое повреждение оболочки эритроцитов и т.д.). Группа гетерогенная, четко распадающаяся на 2 подгруппы: наследственные и приобретенные формы гемолитических анемий. Наследственные формы преобладают в структуре гемолитических анемий.
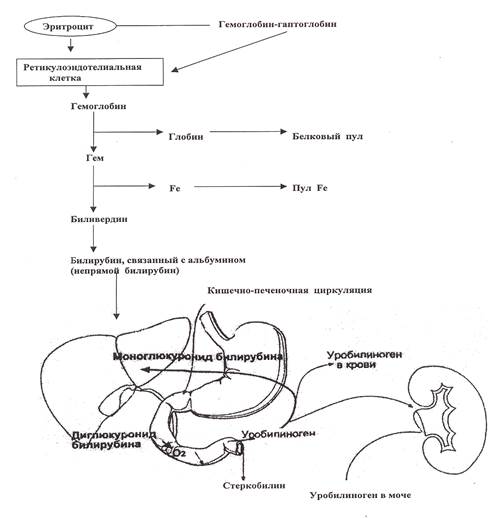
В зависимости от локализации принято выделять внутриклеточный и внутрисосудистый гемолиз. В физиологических условиях разрушение красных клеток крови осуществляется путем фагоцитоза и гемолиза внутриклеточно в основном макрофагами селезенки, в меньшей степени печени, и только 10% стареющих эритроцитов разрушается в сосудистом русле. Плазменные белки гаптоглобин, гемопексин, альбумин обеспечивают связывание гемоглобина и его последующий транспорт к местам катаболизма (рис. 1).
При развитии гемолитического процесса образуется крупнодисперсное соединение гемоглобин - гаптоглобин. Эти белковые комплексы полностью захватываются гепатоцитами и клетками ретикуло-эндотелиальной системы. Гаптоглобин - основной показатель гемолитического процесса, при выраженном гемолизе использование гаптоглобина превышает способность печени его синтезировать, в связи с чем его уровень в сыворотке значительно снижается.
В случае, когда уровень свободного гемоглобина плазмы превышает связывающую способность гаптоглобина, а поступление гемоглобина из гемолизированных в сосудистом русле эритроцитов будет продолжаться, возникает гемоглобинурия. Возникновение этого симптома зависит также от интенсивности канальцевой реабсорбции в почках. Появление гемоглобина в моче придает ей особо темную окраску “черная моча”. Это обусловлено содержанием как гемоглобина, так и образующегося при стоянии мочи метгемоглобина, а также продуктов распада гемоглобина - гемосидерина и уробилина. Заподозрив гемолиз, следует искать признаки усиленного эритропоэза и ус
 |
коренного разрушения эритроцитов.
Рис. 1. Внесосудистый катаболизм гемоглобина (по Lanzkowsky Р., 2000)
К признакам усиленного эритропоэза относятся:
I. Периферическая кровь:
1. Ретикулоцитоз, выраженность которого зависит от тяжести и продолжительности криза. Содержание ретикулоцитов колеблется от 8-10% до 50-60%. Возможно обнаружение нормоцитов. При тяжелом гемолитическом кризе ретикулоциты имеют полихроматофильную окраску и базофильную грануляцию.
2. Появляются полихроматофильные макроциты и ядросодержащие эритроциты. Вследствие ускоренного кругооборота эритроидных клеток в костном мозге они “пропускают” некоторые поздние этапы деления нормоцитов и в результате появляются макронормоциты в костном мозге и макроциты в периферической крови.
3. Лейкоцитоз и тромбоцитоз.
II. Костный мозг.
1. Изменения в миелограмме характеризуются преобладанием элементов эритроидного ряда. Соотношение миелобластических и эритроидных клеток составляет 1:2 и более против 4:1 в норме. Также отмечается усиленная пролиферация и замедленное созревание на уровне полихроматофильных нормоцитов.
III. Далее изучают кинетику железа. Она характеризуется ускоренным оборотом железа плазмы и Er, что также подтверждает усиленный эритропоэз.
IV. Биохимические данные:
1. Увеличение содержания креатинина в эритроцитах;
2. Увеличение активности ферментов эритроцитов (гексокиназа, пируваткиназа, аденозинтрифосфатаза и др.).
Перечисленные признаки указывают на усиленный эритропоэз, и косвенно на гемолиз.
К признакам повышенного разрушения эритроцитов относятся:
- увеличение содержания непрямого билирубина в сыворотке крови;
- ускорение продукции билирубина. Важно обратить внимание на то, что функциональная активность печени при выраженном гемолизе повышается в 10 раз. Поэтому количество непрямого билирубина может быть нормальным, но желчь густая насыщенная, что приводит к дискинезии, дисхолии и образованию пигментных камней. Если у ребенка при УЗИ исследовании обнаруживаются камни в желчном пузыре, надо исключить возможность хронического гемолитического процесса;
- увеличение эндогенной продукции окиси углерода;
- ускорение экскреции уробилиногена, увеличение уробилина;
- увеличение в сыворотке активности лактатдегидрогеназы;
- повышение содержания стеркобилина в кале;
 |
- в сложных случаях требуется определять продолжительность жизни Er.
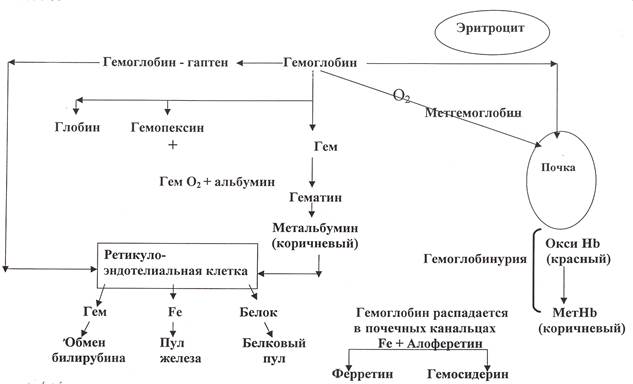
Рис. 2. Внутрисосудистый катаболизм гемоглобина
(по Lanzkowsky Р. с изменениями, 2000)
Признаки внутрисосудистого гемолиза(рис. 2):
- гемоглобинемия (в норме содержание Нb в плазме 0,02-0,04 г/л);
- снижение или отсутствие свободного гаптоглобина (N - 9-14 мкмоль/л) в сыворотке крови;
- гемоглобинурия;
- снижение содержания гемопексина в сыворотке крови, что наблюдается при тяжелом гемолитическом процессе.
Перечисленные признаки внутрисосудистого гемолиза указывают на деструкцию эритроцитов, даже если нет других признаков последней. Причины внутрисосудистого гемолиза: инфекционные, химические, физические (термическое поражение), яды (укусы змей, пауков, пчел - редко). Ряд лекарств (сульфаниламиды, нитрофураны и др.) и химических веществ могут вызывать окислительное повреждение эритроцитов с последующей денатурацией гемоглобина.
В дифференциальной диагностике анемий целесообразно использовать следующие показатели гематологического анализатора:
1) параметры, которые определяются прямым способом: число эритроцитов (RBC), гематокрит (Ht), содержание гемоглобина (Hb);
2) расчетные показатели, эритроцитарные индексы, которые вычисляются из показателей первой группы (табл. 1): средний объем эритроцита (MCV), среднее содержание гемоглобина в эритроците (МСН), средняя концентрация гемоглобина в эритроците (МСНС), ширина распределения эритроцитов по объему (RDW), т.е. степень анизоцитоза эритроцитов.
Таблица 1
Дата добавления: 2016-07-18; просмотров: 2430;











