Лечение АИГА с тепловыми агглютининами.
1. Преднизолон или метилпреднизолон 2-10мг/кг в сутки до улучшения, затем быстрое снижение до 1-2 мг/кг/сут до минимальной поддерживающей дозы.
2. Циклоспорин А 3-5 мг/кг/сут под контролем его концентрации в крови (мониторинг) длительно.
3. В очень тяжелых случаях - пульс-терапия метилпреднизолоном в/в до 1000 мг в сутки.
4. При отсутствии эффекта иммуноглобулин, циклофосфамид, плазмоферез, иногда спленэктомия.
5. Переливание отмытых, индивидуально подобранных эритроцитов только по жизненным показаниям (возможно усиление гемолиза).
Для лечения АИГА с холодовыми антителами используют:
1. Цитостатические иммунодепресанты (циклофосфамид, тиагуанин, 6-меркаптопурин).
2. Препараты интерферона,
3. Дезагрегантные и средства, улучшающие микроциркуляцию.
Заместительная терапия при АИГА рекомендуется только в тяжелых случаях, по жизненным показаниях переливаются отмытые эритроциты или пропущенные через лейкоцитарный фильтр. Противопоказано введение других белковых препаратов, в первую очередь, плазмы. Во время острого гемолитического криза проводится посиндромная и инфузионная терапия, при ее выполнении необходимо избегать гемодилюции.
Диспансерное наблюдение гематолога не менее 5-ти лет.
1. Диета, направленная на профилактику дискинезии желчевыводящих путей - стол № 5.
2. Курсы желчегонной терапии (по индивидуальному плану).
3. Медотвод от профилактических прививок и введения g-глобулина постоянно.
4. Занятия физкультурой в группе ЛФК или по облегченной программе.
5. Не рекомендуются резкие перемены климата, инсоляции, физиопроцедуры.
6. Контроль клинического анализа крови с определением количества ретикулоцитов - 1 раз в 3 месяца и при любом интеркуррентном заболевании.
7. Посещение ЛОР-врача и стоматолога 1 раз в 6 месяцев. Санация всех очагов хронической инфекцции. Оперативная санация проводится не ранее, чем через 1,5-2 месяца после гемолитического криза.
8. УЗИ органов брюшной полости 1 раз в год.
9. Курсы фолиевой кислоты, витаминов (группы В, С, А, Е) по 2-4 недели каждые 6 месяцев.
10. После проведенной спленэктомии больной наблюдается участковым педиатром, показана антибактериальная терапия при интеркуррентном заболевании.
ОСНОВНЫЕ МЕХАНИЗМЫ ГЕМОСТАЗА
Система гемостаза - это биологическая система, обеспечивающая сохранение жидкого состояния крови, с одной стороны, предупреждение и остановка кровотечений - с другой, путем поддержания структурной целостности стенок кровеносных сосудов и достаточно быстрого тромбирования последних при повреждениях.
Реализуется гемостаз в основном тремя, взаимодействующими между собой функционально-структурными компонентами: стенками кровеносных сосудов, клетками крови и плазменными ферментными системами - свертывающей, фибринолитической, каликреин-кининовой и другими. Система подчинена сложной нейрогуморальной регуляции, в ней четко функционируют механизмы положительной и отрицательной обратной связи, вследствие чего клеточный гемостаз и свертывание крови вначале подвергаются самоактивации, а затем нарастает антитромботический потенциал крови.
Стенки сосудов, интима которых обладает высокой тромборезистентностью, прежде всего поддерживают жидкое состояние крови. Это свойство эндотелия связано со следующими его особенностями (Баркаган З.С., 1980):
- способностью эндотелия синтезировать и выделять мощный ингибитор агрегации тромбоцитов - простациклин;
- продукцией тканевого активатора фибринолиза;
- созданием антикоагулянтного потенциала на границе кровь/ткань, путем синтеза антитромбина III и фиксации на эндотелии комплекса гепарин - антитромбин III;
- неспособностью к контактной активации системы свертывания крови;
- способностью удалять из кровотока активированные факторы свертывания крови.
С другой стороны, эндотелий синтезирует и вещества, реализующие гемостатические реакции следующими путями:
- выделением в кровь тканевого тромбопластина (фактора III), а также стимуляторов тромбоцитов - адреналин, норадреналин, АДФ и др.;
- контактной активацией коллагеном и другими компонентами субэндотелия как тромбоцитов (адгезия), так и свертывания крови (активация фактора XII);
- продукцией плазменных кофакторов адгезии и агрегации тромбоцитов - фактор Виллебранда. Коллаген запускает и фибринолитическую систему (З.С. Баркаган, 1980, 1985).
Участие тромбоцитов в гемостазе обусловлено следующими их функциями:
- ангиотрофической - способностью поддерживать нормальную структуру, резистентность и непроницаемость для эритроцитов стенок микрососудов. Клетки эндотелия не способны самостоятельно впитывать нужные им вещества, однако эти клетки активно поглощают тромбоциты со всем, что те успели накопить. Эндотелиальные клетки, лишенные тромбоцитарной подкормки, быстро дистрофируются, становясь повышенно ломкими, и начинают пропускать через свою цитоплазму эритроциты;
- адгезивно-агрегационной функцией - тромбоциты способны прилипать к поврежденной стенке сосуда и друг к другу, образовывать тромбоцитарную пробку, а также транспортировать к месту повреждения собственные и адсорбированные факторы гемостаза.
Агрегация тромбоцитов реализуется рядом стимуляторов: коллагеном, АДФ, арахидоновой кислотой и ее производными (тромбоксан), адреналином, тромбином. Наиболее важным плазменным кофактором адгезии тромбоцитов к коллагену является циркулирующий в крови гликопротеин - фактор Виллебранда. Тромбоциты накапливают его и выделяют при “реакции освобождения” (3. С. Баркаган, 1985);
- способностью поддерживать спазм поврежденных сосудов путем секреции вазоактивных веществ - норадреналина, адреналина, серотонина и др.;
- участие в свертывании крови - тромбоциты, являясь своеобразной губкой, адсорбирующей многие плазменные компоненты свертывания крови, активируют свертывание при освобождении этих компонентов. Однако есть собственные тромбоцитарные факторы, участвующие в свертывании крови. Это третий пластиночный фактор (3 пф), ускоряющий взаимодействие плазменных факторов свертывания; антигепариновый фактор (4 пф), обладающий высокой антигепариновой активностью, способный потенцировать агрегацию тромбоцитов и эритроцитов. Весьма выражено активирующее влияние тромбоцитов на фибринолиз.
Механизмы гемостаза. В зависимости от размеров поврежденного сосуда различают два механизма гемостаза: сосудисто-тромбоцитарный, или первичный, и коагуляционный, или вторичный. В первом случае ведущее значение в остановке кровотечения принадлежит сосудистой стенке и тромбоцитам, во втором - системе свертывания крови. В процессе остановки кровотечения оба механизма взаимосвязаны.
Сосудисто-тромбоцитарный гемостаз осуществляется непосредственно после травмы мелких сосудов: вначале происходит спазм концевых сосудов в месте травмы, обусловленный нейрососудистым рефлексом, дальнейшее сужение сосудов обеспечивается адреналином, который рефлекторно выбрасывается в кровь (рис. 4).
Схема тромбоцитарного гемостаза
| Повреждение сосуда | ||||||||||||||||||
  Плазменные факторы Плазменные факторы
| ¯ Гемолиз | |||||||||||||||||
| Соединительная ткань, коллаген | Образование тромбоксана | |||||||||||||||||
| АДФ | ||||||||||||||||||
| ¯ | ¯ | |||||||||||||||||
   Фактор
Виллебранда Фактор
Виллебранда
| Адгезия | Начальная агрегация | ||||||||||||||||
| ||||||||||||||||||
| Реакция освобождения | Пластиночные факторы свертывания + Плазменные факторы свертывания | |||||||||||||||||

| АДФ, адреналин, серотонин | |||||||||||||||||
  Са++, Mg++, белковые кофакторы и др. Са++, Mg++, белковые кофакторы и др.
| ||||||||||||||||||
| Агрегация обратимая ¯ Агрегация необратимая | ||||||||||||||||||

| ||||||||||||||||||

| Реакция освобождения II | Тромбин (малые дозы) | ||||||||||||||||
| ||||||||||||||||||
| Нарастание количества тромбина | ||||||||||||||||||
| Консолидация тромба Армирование фибрином | ||||||||||||||||||
Рис. 4. Схема тромбоцитарного гемостаза
В течение 1-3 с после травмы начинает формироваться гемостатический тромбоцитарный тромб: в месте повреждения сосуда происходит адгезия и агрегация тромбоцитов, они прилипают к поврежденным эндотелиальным клеткам, коллагену. Ведущая роль в первичном запуске агрегации принадлежит АДФ, поступающему из поврежденных сосудистой стенки и эритроцитов (3.С. Баркаган, 1985). Поврежденная стенка сосуда активирует высвобождение из тромбоцитов эндогенных факторов агрегации (АДФ, адреналин, серотонин, тромбоксан).
Микродозы тромбина завершают “реакцию освобождения” внутрипластиночных факторов, консолидацию и армирование тромба фибрином. Увеличение времени кровотечения (проба Дьюка) подтверждает, что первичный гемостаз осуществляется в основном тромбоцитами, а не свертыванием крови.
Тромбоцитарный тромб останавливает кровотечение лишь в микрососудах с низким артериальным давлением. В сосудах же более крупных, с более высоким давлением крови тромбоцитарный тромб уже не в состоянии обеспечить надежный гемостаз. В таких случаях ведущая роль принадлежит свертывающей системе крови, коагуляционному гемостазу.
Свертывание крови - многоэтапный каскадный ферментный процесс, в котором последовательно активируются проферменты и действуют силы аутокатализа, функционирующие как сверху вниз, так и по механизму обратной связи (3.С. Баркаган, 1985).
Факторы свертывания: I - фибриноген; II - протромбин; III - тромбопластин; IV - ионы кальция; V - проакцелерин; VI - акцелерин; VII-проконвертин; VIII - антигемофильный глобулин; IX - компонент тромбопластина плазмы; Х - фактор Проуэра-Стюарта; XI - предшественник тромбопластина плазмы; ХII - фактор контакта (фактор Хагемана); ХIII - фибринстабилизирующий фактор.
В свертывающей системе различают внутренний и внешний механизмы, активирующие запуск гемостаза. Для первого из них (внутреннего) необходим контакт белков плазмы с коллагеном и другими субэндотелиальными структурами, при этом активируется контактный фактор (фактор XII) с последующим запуском свертывания крови по внутреннему механизму. Для второго (внешнего) необходимо поступление из стенки сосуда и тканей в кровь тканевого тромбопластина (фактор III), который в комплексе с фактором VII образует активатор X. Оба механизма необходимы для нормального гемостаза.
В коагуляционном гемостазе выделяют четыре последовательные фазы: I - формирование активной протромбиназы; II-образование тромбина; III - образование фибрина и IV - послефаза, представленная процессами ретракции и фибринолиза (рис. 5).
Взаимодействие между ферментными и неферментными факторами происходит в сложных белково-липидных комплексах, которые образуются на разных ступенях коагуляционного каскада. В активации начальных этапов свертывания крови участвует калликреин-кининовая система.
При внутреннем механизме активации протромбиназы в контакте с коллагеном или какой-либо другой чужеродной поверхностью активируется фактор XII, который через калликреин-кининовую систему вступает во взаимодействие с XI фактором и превращает его в активную форму. Эта начальная “контактная” фаза ускоряется фосфолипидным фактором тромбоцитов (3 пф) и не требует ионов кальция (фактор IV). Все последующие фазы коагуляционного каскада начиная с активации фактора IX нуждаются в ионизированном кальции.
В первом комплексе факторов внутреннего механизма “Xlla+XI+ 3 пф” активируется фактор IX; в комплексе “фактор IXa+VIIICa+++ З пф”- фактор X; в комплексе “фактор Ха+фактор V+Ca+++ 3 пф”- фактор У, последний комплекс действует энзиматически на протромбин, превращая его в тромбин (протромбиновый комплекс, протромбиназа).
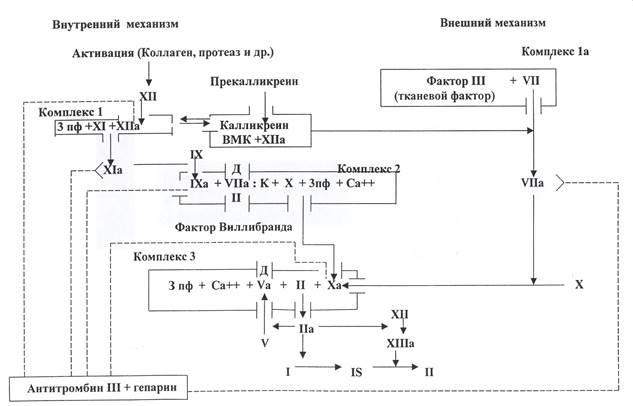
Рис. 5. Каскадно-комплексная (матричная) схема свертывания.
Во внешнем механизме формирования протромбиназной активности образуется комплекс факторов “III + VII +Ca++”, направленный на активацию фактора X. Далее процесс свертывания переходит во вторую фазу - фазу превращения протромбина в тромбин. В третьей фазе тромбин отщепляет фибринопептиды А и В от молекул фибриногена, превращая их в фибринмономеры, которые спонтанно полимеризуются в волокна фибрина. Тромбин активирует фактор XIII, который укрепляет фибрин-полимеры (фибринстабилизирующий фактор), переводит растворимый фибрин S (solubile) в нерастворимый фибрин J (insolubile). В сгустке фибрина задерживаются форменные элементы крови - эритроциты, лейкоциты, тромбоциты, последние вызывают уплотнение и ретракцию сгустка.
Фибринолиз. Свертывающая система крови функционально взаимосвязана с фибринолитической, кининовой и системой комплемента. Фибринолитическая система, обеспечивающая лизис фибрина в кровяном русле, запускается теми же факторами, что и свертывание крови. Фактор XIIа взаимодействует с прекалликреином и высокомолекулярным кининогеном плазмы (ВМК) и активирует плазминоген. Фибринолиз идет тем быстрее, чем выше локальная концентрация плазминогена в сгустках. Кроме ферментной фибринолитической системы, в организме происходит неферментативный фибринолиз, осуществляемый комплексом гепарин-антитромбин III-адреналин и функционирующий в физиологических условиях (Б. А. Кудряшов, 1977).
Ингибиторы свертывания крови. Существенная сторона гемостаза - ингибирование процесса свертывания крови. Ингибиторы сохраняют жидкое состояние крови в циркуляции, препятствуют переходу локального тромбообразования в распространенное (В.А. Кудряшов, 1975).
Известны две группы естественных ингибиторов свертывания крови:
- первичные, предшествующие свертыванию крови (антитромбин III, протеин С, a2-макроглобулин);
- вторичные, образующиеся в процессе свертывания крови, группа протеолиза (3.С. Баркаган, К.М. Бишевский, 1978).
Антитромбин III является наиболее мощным ингибитором свертывания, действующим не только как антитромбин, но и как инактиватор факторов Ха, 1Ха, ХIа, ХIIа, VIIa, V. На антитромбин III и его кофактор - гепарин приходится 4/5 физиологической антикоагулянтной активности.
Протеин С - синтезируемый гепатоцитами, К-витаминзависимый профермент, активирующийся тромбином и фактором Ха, расщепляет и инактивирует основные неферментные факторы VIII и V.
a2-макроглобулин - белок, обладающий способностью связывать активированные компоненты свертывающей системы крови и фибринолиза, выключать их из взаимодействия с другими факторами.
Типы и тяжесть кровоточивости,установленные во время обследования, облегчают диагностический поиск. Различают 5 основных типов кровоточивости:
I.Гематомный с болезненными, напряженными кровоизлияниями как в мягкие ткани, так и в суставы, выраженной патологией опорно-двигательного аппарата. Типично для гемофилии А и Б.
2. Петехиально-пятнистый (синячковый) характерен для тромбоцитопений, тромбоцитопатий, редко встречающихся наследственных дефицитов факторов Х и П, иногда УП.
3. Смешанный синячково-гематомный характеризуется сочетанием петехиально-пятнистой кровоточивости с появлением отдельных больших гематом (забрюшинных, в стенку кишечника и т.д.) при отсутствии поражений суставов и костей, либо с единичными геморрагиями в суставы: синяки могут быть обширными и болезненными. Такой тип кровоточивости наблюдается при тяжелом дефиците факторов протромбинового комплекса и фактора УШ, болезни Виллебранда, ДВС-синдрома, передозировке антикоагулянтов и тромболитиков, при появлении в крови иммунных ингибиторов факторов VIII и IX.
4. Васкулитно-пурпурный тип характеризуется геморрагиями в виде сыпи или эритемы (на воспалительной основе), возможно присоединение нефрита и кишечных кровотечений; наблюдается при инфекционных и иммунных васкулитах, легко трансформируется в ДВС-синдром.
5. Ангиоматозныйтип наблюдается при телеангиоэктазиях, ангиомах, артерио-венозных шунтах, характеризуется упорными, строго локализованными и привязанными к локальной сосудистой патологии геморрагиями.
При распознавании геморрагий важно учитывать, что одни виды патологии часты, другие редки, а третьи крайне редки. Из наследственных нарушений гемостаза наиболее часты тромбоцитопатии (в совокупности), гемофилия А, а из сосудистых форм телеангиоэктазия. На долю этих заболеваний приходится более 99% всех генетически обусловленных форм кровоточивости. Петехиально-пятнистый тип встречается чаще всего. Он наблюдается при тромбоцитопениях, тромбоцитопатиях, а также при некоторых редких наследственных нарушениях внешнего механизма свертывания (дефицит X, VII, II факторов).
Определение типа кровоточивости дает направленность лабораторных исследований.
Тесты для характеристики сосудисто-тромбоцитарного звена гемостаза:
- резистентность сосудистой стенки;
- число тромбоцитов 150 000-400 000 /мкл;
- длительность кровотечения (по Дюке 2-4 мин, Айви 8 мин);
- адгезивно-агрегационные тесты.
Тесты для характеристики плазменно-коагуляционного звена гемостаза:
- время свертывания венозной крови по Ли-Уайту 5-8 мин;
- время рекальцификации плазмы 60-120 сек;
- протромбиновое время (протромбиновый индекс) 11-15 сек;
- тромбиновое время 15-20 сек;
- уровень фибриногена 2-4 г/л;
- тест растворимости фибринового сгустка в мочевине (активность фактора XIII) 45 сек.
Таким образом, исследование системы гемостаза необходимо для установления причин кровоточивости и дифференциации различных форм врожденных и приобретенных коагулопатий, тромбоцитопений и тромбоцитопатий.
Дата добавления: 2016-07-18; просмотров: 1641;











