Поджелудочная железа
Поджелудочная железа – это непарный орган, имеется у всех позвоночных за исключением миног, миксин и других примитивных позвоночных. Вытянутой формы, по очертаниям напоминает кисть винограда. Поджелудочная железа человека представляет собой удлинённое дольчатое образование серовато-розоватого оттенка и расположена в брюшной полости позади желудка, тесно примыкая к двенадцатиперстной кишке. Орган залегает в верхнем отделе на задней стенке полости живота в забрюшинном пространстве, располагаясь поперечно на уровне тел I—II поясничных позвонков.
Длина железы взрослого человека 14—22 см, ширина 3—9 см (в области головки), толщина 2—3 см. Масса органа около 70—80 г. Железа состоит из нескольких отделов: головки, шейки, тела и хвоста.
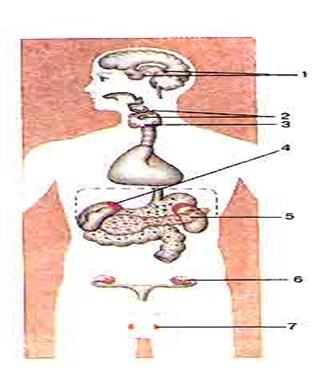
Рис. 23. Поджелудочная железа. Вид спереди:
5-панкреатические островки.
Головка находится справа, в изгибе двенадцатиперстной кишки – части тонкого кишечника – и направлена вниз, тогда как остальная часть железы лежит горизонтально и заканчивается рядом с селезенкой. В эмбриогенезе поджелудочная железа развивается из двух выпячиваний двенадцатиперстной кишки: из одного образуется головка, а из другого – тело и хвост поджелудочной железы.
Поджелудочная железа (pancreas) состоит из экзокринной и эндокринной частей. Экзокринная часть состоит из клеток, секретирующих сок поджелудочной железы. Панкреатический сок содержит пищеварительные ферменты.
Эндокринная часть поджелудочной железы представлена островками, которые были описаны в
Рис. 24. Клеточный состав поджелудочных островков:
1 – α-клетки; 2 – β-клетки; 3 – δ-клетки; 4 – РР-клетки.
1869 г. П.Лангергансом. Панкреатические островки (островки Лангерганса) диффузно распределены в экзокринной паренхиме поджелудочной железы.

Рис. 25. Поджелудочная железа и двенадцатиперстная кишка (вид сзади).
 В поджелудочной железе взрослого человека насчитывается от 240-360 тыс. до 2 млн.островков. Размеры панкреатических островков колеблются в пределах 0,1- 0,3 мм, а общая масса их не превышает 1/100 массы поджелудочной железы. С возрастом в поджелудочной железе происходит уменьшение эндокринной части.
В поджелудочной железе взрослого человека насчитывается от 240-360 тыс. до 2 млн.островков. Размеры панкреатических островков колеблются в пределах 0,1- 0,3 мм, а общая масса их не превышает 1/100 массы поджелудочной железы. С возрастом в поджелудочной железе происходит уменьшение эндокринной части.
Островки расположены преимущественно в хвостовой части железы, и небольшое их количество находится в головном отделе. В островках имеется несколько типов клеток: a (альфа-клетки), b (бета-клетки), d (дельта-клетки), G (джи-клетки) и РР- или F-клетки. Альфа-клетки составляют 20-25% клеточного состава островков и являются местом образования глюкагона.
Основное количество (75-80%) клеток островка составляют B-клетки, которые служат местом синтеза и депонирования инсулина. На долю D – клеток вырабатывающих соматостатин приходится 5% островка. От джи-клеток образующих гастрин и РР- или F-клеток — панкреатический полипептид в островке обнаруживаются следы.
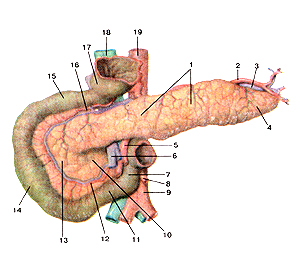
Рис. 26. Поджелудочная железа (pancreas). Панкреатические островки.
1-тело поджелудочной железы; 4-хвост поджелудочной железы; 10-крючковидный отросток поджелудочной железы; 13-головка поджелудочной железы.
Островки поджелудочной железы обильно снабжаются кровью капиллярами, которые образуют синусоидную сеть.
Парасимпатическая иннервация поджелудочной железы осуществляется ветвями блуждающих нервов, больше правого, симпатическая — из чревного сплетения.
Инсулинпредставляет собой белковый гормон с молекулярной массой около 6000. Он образуется из проинсулина под влиянием протеаз. Превращение проинсулина в активный гормон инсулин происходит в бета-клетках. Инсулин является полипептидом, состоящим из 51 аминокислотного остатка. К настоящему времени последовательность аминокислотных остатков в молекуле инсулина изучена более чем у 25 видов животных. Инсулин человека и свиньи имеют наиболее близкую структуру и отличаются друг от друга только одной аминокислотой.
Метод получения человеческого инсулина разработан, и проблема получения инсулина в достаточном количестве для больных сахарным диабетом решена.
Инсулин влияет на все виды обмена веществ, но, прежде всего на углеводный. Под воздействием инсулина происходит уменьшение концентрации глюкозы в плазме крови (гипогликемия). Это связано с тем, что инсулин способствует превращению глюкозы в гликоген в печени и мышцах (гликогенез). Он активирует ферменты, участвующие в превращении глюкозы в гликоген печени, и ингибирует ферменты, расщепляющие гликоген. Инсулин также повышает проницаемость клеточной мембраны для глюкозы, что усиливает ее утилизацию. Кроме того, инсулин угнетает активность ферментов, обеспечивающих глюконеогенез, за счет чего тормозится образование глюкозы из аминокислот. Инсулин стимулирует синтез белка из аминокислот и уменьшает катаболизм белка. Инсулин регулирует жировой обмен, усиливая процессы липогенеза: способствует образованию жирных кислот из продуктов углеводного обмена, тормозит мобилизацию жира из жировой ткани и способствует отложению жира в жировых депо.
Образование инсулина регулируется уровнем глюкозы в плазме крови. Гипергликемия способствует увеличению выработки инсулина, гипогликемия уменьшает образование и поступление гормона в кровь. Некоторые гормоны желудочно-кишечного тракта, такие как желудочный ингибирующий пептид, холецистокинин, секретин, увеличивают выход инсулина. Блуждающий нерв и ацетилхолин усиливают продукцию инсулина, симпатические нервы и норадреналин подавляют секрецию инсулина. В опытах на животных показано, что при пропускании крови с высоким содержанием глюкозы через сосуды головы, которая соединена с телом только блуждающими нервами, наблюдается увеличение продукции инсулина.
Антагонистами инсулина по характеру действия на углеводный обмен являются глюкагон, АКТГ, соматотропин, глюкокортикоиды, адреналин, тироксин. Введение этих гормонов вызывает гипергликемию.
До 40 – 60% инсулина поступающего из системы портальной вены метаболизируется в печени. Около 40% инсулина инактивируется почками.
Недостаточная секреция инсулина приводит к заболеванию, которое получило название сахарного диабета. Также одной из причин развития болезни является систематическое переедание. Считается, что не последнюю роль играет наследственная предрасположенность и стрессы.
При этом заболевании резко увеличивается содержание глюкозы в плазме крови, возрастает осмотическое давление внеклеточной жидкости, что приводит к дегидратации тканей, появлению жажды. Характерной особенностью данного заболевания является пониженная способность клеток организма в большом количестве использовать (окислять) сахар. При этом нарушается способность печени образовывать гликоген. Следствием чего является повышение сахара в крови.
В нормальных условиях в крови человека содержится 0,1-0,12% сахара. Почки при этом не пропускают сахар, и выделяющаяся моча не содержит его. Если же содержание сахара в крови повышается (больше 0,15-0,18%), то в моче появляется сахар. При диабете количество сахара в крови резко возрастает, составляя 0,3-0,8% (иногда до 1%), и почки начинают выделять сахар (развивается глюкозурия). Выделение сахара с мочой сопровождается выделением значительного количества воды (до 8-10 л) - возникает полиурия. Больные сахарным диабетом выпивают ежедневно 30-40 стаканов воды. У больных сахарным диабетом нарушается не только углеводный, но и белковый и жировой обмен. Усиливается липолиз с образованием большого количества несвязанных жирных кислот, происходит синтез кетоновых тел. Катаболизм белка приводит к снижению массы тела.
Интенсивное образование кислых продуктов расщепления жиров и дезаминирования аминокислот в печени могут вызвать сдвиг реакции крови в сторону ацидоза и развитие гипергликемической диабетической комы, которая проявляется потерей сознания, нарушениями дыхания и кровообращения. Избыточное содержание инсулина в крови (например, при опухоли островковых клеток или при передозировке экзогенного инсулина) вызывает гипогликемию и может привести к нарушению энергетического обеспечения мозга и потере сознания (гипогликемической коме).
Глюкагон является полипептидом, состоящим из 29 аминокислотных остатков. Следует подчеркнуть, что глюкагон человека, свиньи и крупного рогатого скота имеет одинаковую последовательность аминокислотных остатков.
Под влиянием глюкагона происходит распад гликогена в печени до глюкозы. В результате этого повышается содержание глюкозы в крови.
Глюкагон способствует мобилизации жира из жировых депо. Секреция глюкагона также зависит от концентрации глюкозы в крови. Гипергликемия тормозит образование глюкагона, гипогликемия, напротив, увеличивает. Большое влияние на секрецию глюкагона оказывают желудочно-кишечные гормоны. Так, гастрин, нейротензин и вещество Р, бомбензин, панкреозимин-холецистокинин, желудочный ингибиторный полипептид, вазоактивный кишечный полипептид усиливают продукцию глюкагона, а секретин угнетает его высвобождение. В период стресса и длительной физической нагрузки отмечается повышение секреции глюкагона и снижение высвобождения инсулина. Разрушение глюкагона происходит в печени и почках. Установлено, что, кроме глюкагона, существует еще несколько гормонов, которые по своему действию на углеводный обмен являются антагонистами инсулина. Введение этих гормонов приводит к гипергликемии. К ним относятся кортикотропин, соматотропин, глюкокортикоиды, адреналин, тироксин.
Соматостатинвпервые выделен из гипоталамуса, поэтому и получил такое название. Сомастотин угнетает секрецию инсулина и глюкагона у человека и животных. Этот гормон тормозит продвижение питательных веществ из желудка, ингибируя его моторику, секрецию гастрина и соляной кислоты, экзогенную (ферментную) функцию поджелудочной железы, всасывание сахара и уменьшая кровообращение в брюшной полости.
Гастрин и панкреатический полипептид в основном влияют на деятельность желудочно-кишечного тракта.
Надпочечники
Надпочечники,(glandulae suprarenales) маленькие уплощенные парные железы желтоватого цвета, расположенные над верхними полюсами обеих почек. Поверхность надпочечника бугристая. На передней поверхности видна глубокая борозда - ворота органа, через которые выходят центральная вена и лимфатические сосуды. Правый и левый надпочечники различаются по форме: правый треугольный, а левый в форме полумесяца.
Это эндокринные железы, т.е. выделяемые ими вещества (гормоны) поступают непосредственно в кровоток и участвуют в регуляции жизнедеятельности организма. Средний вес одной железы от 3,5 до 5 г.
Снаружи надпочечник покрыт капсулой. Каждая железа состоит из двух анатомически и функционально различных частей: внешнего коркового и внутреннего мозгового слоев. На долю коркового вещества приходится 90% от массы железы. Кора имеет мезодермальное происхождение, мозговой слой развивается из зачатка симпатического ганглия. Кора надпочечников состоит из трех зон.
Рис. 27. Надпочечная железа (надпочечник, левый) (glandula suprarenalis)
Вид спереди:
1 – надпочечник.
Рис. 28. Внешнее строение надпочечников.
Снаружи, ближе к капсуле, находится клубочковая зона, далее - средняя, наиболее широкая пучковая зона, а затем внутренняя сетчатая зона, прилегающая к мозговому веществу. В коре надпочечников синтезируются более 40 стероидов, 5 из них (кортикостерон, гидрокортизон, кортизон, альдостерон, дезоксикортикостерон) обладают высокой биологической активностью.
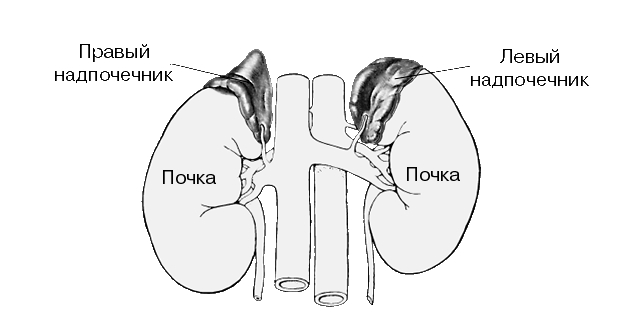
Рис. 29. Надпочечники.
В зависимости от характера физиологического действия стероидные соединения коры надпочечников делят на следующие группы: минералокортикоиды (альдостерон, дезоксикортикостерон, 18-оксикортикостерон, 18-оксидезокси-кортикостерон), глюкокортикоиды (кортикостерон, гидрокортизон, кортизон), андрогены (андростерон, андростендион, дегидроэпиандростерон, тестостерон и др.), эстрогены (эстрон, эстриол, эстрадиол, эквиленин и др.).
Клубочковая зона составляет 10 % коры надпочечников.
Образована небольшими кортикоцитами, формирующими клубочки. Функции клубочковой зоны выработка минералокортикоидов.
Пучковая зона - это наиболее выраженная зона коры надпочечников. Образована оксифильными кортикоцитами крупных размеров, формирующими тяжи и пучки. Функция пучковой зоны - выработка глюкокортикоидов.
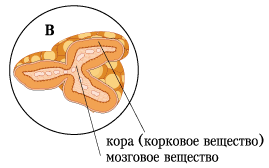
|
Рис. 30. Разрез надпочечника.
Сетчатая зона занимает около 10-15 % всей коры. Состоит из мелких клеток, которые лежат в виде сети. В сетчатой зоне образуются глюкокортикоиды и половые гормоны.
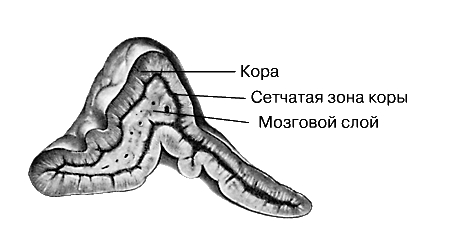
Рис. 31. Разрез надпочечника.
В мозговом слое надпочечников содержатся хромаффинные гранулы — органеллы, способные к биосинтезу, поглощению, хранению и секреции катехоламинов (адреналин и норадреналин). Хромаффинные клетки обнаружены также в сердце, печени, почках, половых железах и в нервной системе. Эти клетки делятся на два вида:
1. крупные светлые клетки-продуценты гормона адреналина (А-клетки), содержащие в цитоплазме умеренно электронноплотные гранулы;
2. темные мелкие хроматоффиноциты (НА-клетки), содержащие большое число плотных гранул, они секретируют норадреналин.
Они обладают гормональной и нейромедиаторной активностью, очень недолговечны: период их полужизни составляет, 10—30 сек.
У 5—б-недельного плода развивается примитивная кора надпочечников, окончательно формируется надпочечник к трех летнему возрасту, а увеличивается до конца периода полового созревания. Кора надочечников у человека достигает полного развития в возрасте 20-25 лет, когда соотношение ширины ее зон (клубочковой, пучковой и сетчатой) приближается к значению 1:9:3. После 50 лет ширина коры начинает уменьшаться.
В корковых эндокриноцитах постепенно уменьшаются количество липидных включений, а соединительнотканные прослойки между эпителиальными тяжами утолщаются. При этом уменьшается объем сетчатой и отчасти клубочковой зоны. Ширина же пучковой зоны относительно увеличивается, что обеспечивает достаточную интенсивность глюкокортикоидной функции надпочечников вплоть до преклонного возраста.
Мозговая часть надпочечников не претерпевает выраженных возрастных изменений. После 40 лет отмечается некоторая гипертрофия хромаффиноцитов, но лишь в преклонном возрасте в них наступают атрофические изменения, ослабевает синтез катехоламинов, а в сосудах и строме мозгового вещества обнаруживаются признаки склероза.Минералокортикоиды. Основным представителем минералокортикоидов является альдостерон.
Альдостерон поддерживает оптимальный водно-солевой обмен между внешней и внутренней средой организма. Одним из главных органов-мишеней гормона являются почки, где альдостерон вызывает усиленную реабсорбцию натрия в дистальных канальцах с его задержкой в организме и повышение экскреции калия с мочой.
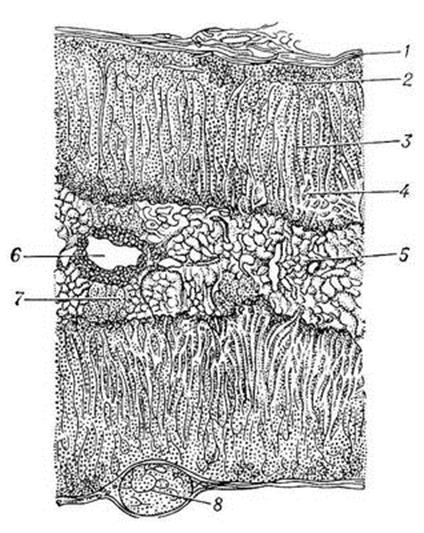
Рис. 32. Поперечный разрез надпочечника человека:
1 — капсула; 2 — клубочковая зона коры; 3 — пучковая зона коры; 4 — сетчатая зона коры; 5 — мозговое вещество; 6 — вена мозгового вещества; 7 и 8 — смещенные участки коркового вещества.
Вследствие усиленного обратного всасывания воды уменьшается диурез. Действуя на клетки сосудов и тканей, гормон способствует транспорту натрия и воды во внутриклеточное пространство.
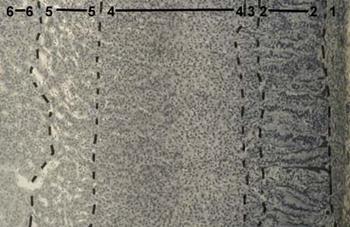
Рис. 33. Надпочечник:2 - клубочковая зона коркового вещества; 4 – пучковая зона коркового вещества; 5 – сетчатая зона коркового вещества.
Аналогичное регулирование натрий-калиевого обмена происходит в потовых слюнных железах, а также в кишечнике. Под влиянием альдостерона происходит задержка в организме хлоридов и воды, усиленное выведение Н-ионов и аммония, увеличивается объем циркулирующей крови, возрастает АД, формируется сдвиг кислотно-основного состояния в сторону алкалоза.
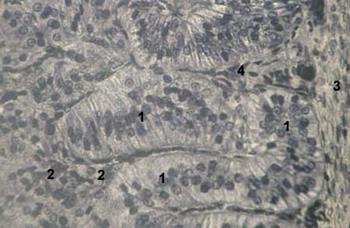
Рис. 34. Клубочковая зона надпочечника:
1 – эндокриноциты клубочковой зоны; 2 – капилляры.
При повышенной секреции альдостерона увеличивается склонность к отекам, что обусловлено задержкой в организме натрия и воды, повышением гидростатического давления крови в капиллярах и в связи с этим — усиленной экссудацией жидкости из просвета сосудов в ткани.
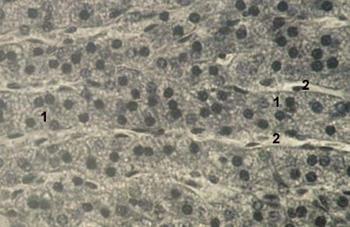
Рис. 35. Пучковая зона надпочечника:1- эндокриноциты пучковой зоны; 2 – капилляры.

Рис. 36. Сетчатая зона надпочечника эндокриноциты и капилляры сетчатой зоны.
За счет усиления процессов экссудации и отечности тканей альдостерон способствует развитию воспалительной реакции и является провоспалительным гормоном. Снижение секреции альдостерона вызывает усиленное выведение натрия и воды с мочой, что приводит к дегидратации тканей, снижению объема циркулирующей крови и уровня АД. В результате в организме возникают явления циркуляторного шока. Концентрация калия в крови при этом, наоборот, увеличивается, что является причиной нарушения электрической стабильности сердца и развития сердечных аритмий. Выработка альдостерона усиливается под действием ангиотензина II.
В незначительной степени секреция этого гормона стимулируется АКТГ аденогипофиза.
Минералокортикоиды жизненно важны. Они усиливают реакции иммунной системы. Разрушение или удаление клубочковой зоны приводит к смертельному исходу.
Глюкокортикоиды. У человека наиболее важным глюкокортикоидом является кортизол.Глюкокортикоиды вызывают следующие эффекты:
1. Влияют на все виды обмена веществ:
а) на белковый обмен. Под влиянием глюкокортикоидов стимулируются процессы распада белка. В основе этого эффекта лежит угнетение транспорта аминокислот из плазмы крови в клетки, что вызывает торможение последующих стадий белкового синтеза. Катаболизм белка приводит к снижению мышечной массы, остеопорозу; уменьшается также скорость заживления ран. Распад белка приводит к уменьшению содержания белковых компонентов в защитном мукоидном слое, покрывающем слизистую оболочку пищеварительного тракта. Последнее способствует увеличению агрессивного действия соляной кислоты и пепсинов, что может привести к образованию пептических язв;
б) на жировой обмен. Глюкокортикоиды усиливают мобилизацию жира из жировых депо и увеличивают концентрацию жирных кислот в плазме крови. Вместе с тем увеличивается отложение жира в области лица, груди и на боковых поверхностях туловища;
в) на углеводный обмен. Введение глюкокортикоидов приводит к увеличению содержания глюкозы в плазме крови (гипергликемия). В основе этого эффекта лежит стимулирующее действие на процессы глюконеогенеза. Избыток аминокислот, образовавшихся в результате катаболизма белка, используется для синтеза глюкозы в печени. Кроме того, глюкокортикоиды ингибируют активность фермента гексокиназы, что препятствует утилизации глюкозы тканями. Поскольку при избытке глюкокортикоидов основным источником энергии являются жирные кислоты, образующиеся за счет усиленной мобилизации жира, определенное количество глюкозы сберегается от энергетических трат, что также способствует гипергликемии. Гипергликемический эффект является одним из компонентов защитного действия глюкокортикоидов при стрессе, поскольку в виде глюкозы в организме создается запас энергетического субстрата, расщепление которого помогает преодолеть действие экстремальных стимулов.
Таким образом, по характеру своего влияния на углеводный обмен глюкокортикоиды являются антагонистами инсулина. При длительном приеме этих гормонов с целью лечения или повышенной их выработке в организме может развиться стероидный диабет.
2. Противовоспалительное действие. Глюкокортикоиды угнетают все стадии воспалительной реакции (альтерацию, экссудацию и пролиферацию). Глюкокортикоиды нормализуют повышенную проницаемость сосудов и тем самым уменьшают процессы экссудации и отечность тканей, а также выделение медиаторов воспалительной реакции. Глюкокортикоиды угнетают процессы фагоцитоза в очаге воспаления. Кроме того, они уменьшают выраженность лихорадочной реакции, воздействуя на центр теплопродукции в гипоталамусе.
3. Противоаллергическое действие. Это действие глюкокортикоидов проявляется в стабилизации лизосом, угнетении образования факторов, усиливающих аллергическую реакцию и в снижении экссудации. Гиперпродукция глюкокортикоидов приводит к снижению числа эозинофилов в крови, увеличенное количество которых обычно является «маркером» аллергии.
4. Подавление иммунитета. Глюкокортикоиды угнетают как клеточный, так и гуморальный иммунитет, что связано со снижением образования антител и процессов фагоцитоза. Длительный прием глюкокортикоидов приводит к инволюции тимуса и лимфоидной ткани, являющихся иммунокомпетентными органами, вследствие чего уменьшается количество лимфоцитов в крови.
5. Участие в формировании необходимого уровня АД. Глюкокортикоиды повышают чувствительность сосудистой стенки к действию катехоламинов, что приводит к гипертензии. Повышению уровня АД способствует также выраженное в небольшой степени минералокортикоидное действие глюкокортикоидов (задержка в организме натрия и воды, сопровождающаяся увеличением объема циркулирующей крови). Гипертензивный эффект является одним из компонентов противошокового действия (шок всегда сопровождается резким падением АД). Противошоковая активность этих гормонов связана также с гипергликемией. Глюкоза обеспечивая мозг энергией противодействует развитию шока. Основная масса глюкокортикоидов в организме вырабатывается в утренние часы (6—8 ч утра).
Изменение концентрации глюкокортикоидов как в сторону повышения (гиперфункция), так и в сторону снижения (гипофункция) приводит к серьезным нарушениям в организме. В результате повышенной секреции кортизола наблюдаются ожирение, усиленный распад белков (катаболический эффект), задержка воды, повышение артериального давления и т. д. При недостаточности функции коры надпочечников, снижении выработки кортикостероидов возникает тяжелая патология - болезнь Аддисона. Она характеризуется бронзовой окраской тела, повышенной усталостью, гипотонией, слабостью сердечной мышцы, адинамией, снижением объема циркулирующей крови, гипогликемией, усиленной пигментацией кожи, головокружением, неопределенными болями в области живота, поносами. Продукция глюкокортикоидов регулируется кортикотропином. Его выделение усиливается при действии на организм стрессорных стимулов различной природы, что является пусковым моментом для развития адаптационного синдрома.
Половые гормоны.Эти гормоны играют определенную роль только в детском возрасте, когда внутрисекреторная функция половых желез еще слабо развита. Половые гормоны коры надпочечников способствуют развитию вторичных половых признаков. Андрогены надпочечника стимулируют окостенение эпифизарных хрящей, повышают синтез белка в коже, мышечной и костной ткани, а также формируют половое поведение у женщин. Гормоны являются предшественниками основного андрогена семенников — тестостерона и могут превращаться в него при метаболизме в тканях-мишенях. Андрогены надпочечников служат основным источником эстрогенов у женщин только в постменопаузальном периоде. В другие же периоды жизни женщин эстрогены в надпочечниках продуцируются незначительно. АКТГ стимулирует синтез и секрецию андрогенов. Недостаток этих половых гормонов вызывает выпадение волос. При избыточной выработке половых гормонов корой надпочечников развивается адреногенитальный синдром. Если происходит избыточное образование гормонов одноименного пола, то ускоряется процесс полового развития, если противоположного пола - то появляются вторичные половые признаки, присущие другому полу. Наиболее высокий уровень этих гормонов отмечается в 6 часов утра, а наиболее низкий — в 19 часов. Секреция андрогенов регулируется кортикотропином гипофиза.
Катехоламины.Примерно 80% гормональной секреции приходится на адреналин и 20% — на норадреналин. Катехоламины — образуются из аминокислоты тирозина. Адреналин выделен в начале XX в. Известна его химическая природа, он изготавливается промышленным путем. Продукция этих гормонов резко усиливается при возбуждении симпатической части автономной нервной системы. В свою очередь выделение этих гормонов в кровь приводит к развитию эффектов, аналогичных действию стимуляции симпатических нервов. Разница состоит лишь в том, что гормональный эффект является более длительным.
К наиболее важным эффектам катехоламинов относятся стимуляция деятельности сердца, вазоконстрикция (сужение кровеносных сосудов), торможение перистальтики и секреции кишечника, расширение зрачка, уменьшение потоотделения, усиление процессов катаболизма и образования энергии. Адреналин вызывает сокращение стенок кровеносных сосудов (за исключением сосудов сердца и мозга), сокращение мышц матки и расслабление мышц стенки бронхов.
Но мышцы мочевого пузыря и желчного пузыря при введении адреналина расслабляются. Адреналин усиливает поглощение О2 тканями, стимулирует обмен веществ, повышает систолическое артериальное давление, увеличивает минутный объём сердца и частоту сердцебиений. Норадреналин повышает систолическое и диастолическое артериальное давление, снижает минутный объём, замедляет сердцебиение. Оба гормона стимулируют гликогенолиз в печени, в результате чего увеличивается содержание сахара в крови. Катехоламины вызывают активацию распада жира, мобилизацию в кровь жирных кислот и их окисление.Адреналин и норадреналин обеспечивают адаптацию к острым и хроническим стрессам. Недостаточность катехоламинов мозговой части надпочечников крайне редко приводит к развитию серьёзной патологии, но чрезмерная продукция адреналина (например, при феохромоцитоме) гарантирует развитие артериальной гипертензии. Регулируется биосинтез катехоламинов гипоталамусом, стволом мозга и состоянием нервных и эндокринных факторов.
После удаления коры надпочечников у животного развивается тяжелое состояние: резко снижается кровяное давление, появляется мышечная слабость, апатия, выводится большое количество натрия с мочой, и через несколько дней животное погибает.
После удаления мозгового вещества животное не погибает, так как адреналин и норадреналин могут вырабатываться в организме другими хромаффинными тканями.
Таким образом, как кортикостероиды, так и катехоламины обеспечивают активацию приспособительных защитных реакций организма и их энергоснабжение, повышая устойчивость организма к неблагоприятным влияниям среды.
"О мудрости своего организма и собственной глупости люди начинают вспоминать только во время болезни". Георгий Ратнер
Нечто интересное
«Когда человек боится -
выделяет адреналин,
Это знают собаки
и, лая, бегут за ним».
Половые железы, или гонады
Половые железы, или гонады - семенники (яички) у мужчин и яичники у женщин относятся к числу желез со смешанной секрецией.
Внешняя секреция связана с образованием мужских и женских половых клеток - сперматозоидов и яйцеклеток. Внутрисекреторная функция заключается в секреции мужских и женских половых гормонов и их выделении в кровь. Все половые гормоны являются стероидами и синтезируются из одного предшественника - холестерина. Также половыми железами синтезируются белковые гормоны. Половые гормоны способствуют эмбриональной дифференцировке, в последующем развитию половых органов и появлению вторичных половых признаков, определяют половое созревание и поведение человека. В женском организме половые гормоны регулируют овариально-менструальный цикл, а также обеспечивают нормальное протекание беременности и подготовку молочных желез к секреции молока.
Мужские половые гормоны (андрогены).
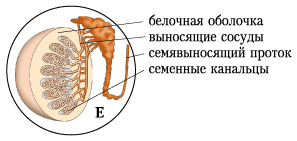
Яи́чки, тести́кулы (testes, testiculus), парные мужские половые железы, которые находятся в мошонке. Обычно яички расположены на разном уровне и могут отличаться по размерам (чаще левое ниже правого). Яичко по форме напоминает слегка сплющенное эллипсоидное тело длиной 3,5—5 см, шириной 2,3—3,5 см, массой 15—25 г. Яички состоят из отдельных долек, заполненных извитыми семенными каналами. Канальцы окружены соединительнотканными перегородками, в которых располагаются скопления интерстициальных клеток (клеток Лейдига). Яички снаружи покрыты серозной оболочкой, затем соединительнотканной белочной.
Интерстициальные клетки (клетки Лейдига) локализующиеся в интерстиции между семенными канальцами и составляющие примерно 20% от общей массы яичек
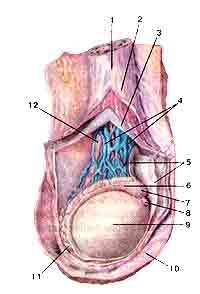
Рис. 37. Яичко:
9-яичко; 10-мошонка.
вырабатывают мужские половые гормоны (андростерон, андростендион, дегидроэпиандростерон, тестостерон и др.). Клетки Сертоли синтезируют и секретируют в просвет семенных канальцев гормон ингибин.
В небольшом количестве они также вырабатываются в сетчатой зоне коры надпочечников у мужчин и женщин и в наружном слое яичников у женщин. Наиболее важным из андрогенов является тестостерон. Концентрация тестостерона в плазме крови имеет суточные колебания. Максимальный уровень отмечается в 7-9 часов утра, минимальный - с 24 до 3 часов.
Тестостерон участвует в половой дифференцировке гонады и обеспечивает развитие первичных (рост полового члена и яичек) и вторичных (мужской тип оволосения, низкий голос, характерное строение тела, особенности психики и поведения) половых признаков, появление половых рефлексов.
|
Рис. 38 Яички мужчины.
Гормон участвует и в созревании мужских половых клеток - сперматозоидов, которые образуются в сперматогенных эпителиальных клетках семенных канальцев. Тестостерон обладает выраженным анаболическим действием, т.е. увеличивает синтез белка, особенно в мышцах, что приводит к увеличению мышечной массы, к ускорению процессов роста и физического развития. За счет ускорения образования белковой матрицы кости, а также отложения в ней солей кальция гормон обеспечивает рост, толщину и прочность кости. Способствуя окостенению эпифизарных хрящей, половые гормоны практически останавливают рост костей. Тестостерон уменьшает содержание жира в организме. Гормон стимулирует эритропоэз, чем объясняется большее количество эритроцитов у мужчин, чем у женщин. Тестостерон оказывает влияние на деятельность центральной нервной системы, определяя половое поведение и типичные психофизиологические черты мужчин. Тестостерон разрушается в печени, а его метаболиты экскретируются с мочой в виде 17-кетостероидов.
Продукция тестостерона регулируется лютеинизирующим гормоном аденогипофиза по механизму обратной связи. Повышенное содержание в крови тестостерона тормозит выработку лютропина, сниженное - ускоряет. Ингибин,или ингибитор связывания ФСГ с рецепторами гранулезных клеток фолликулов, белковый гормон вырабатывается и выделяется в просвет семенных канальцев клетками Сертоли семенников. Онтормозит выработку ФСГ передней долей аденогипофиза.
Недостаточность продукции мужских половых гормонов может быть связана с развитием патологического процесса в паренхиме яичек (первичный гипогонадизм) и вследствие гипоталамо-гипофизарной недостаточности (вторичный гипогонадизм).
При врожденном недоразвитии яичек или при повреждении их до полового созревания возникает евнухоидизм. Основные симптомы этого заболевания: недоразвитие внутренних и наружных половых органов, а также вторичных половых признаков. У таких мужчин отмечаются небольшие размеры туловища и длинные конечности, увеличение отложения жира на груди, бедрах и нижней части живота, слабое развитие мускулатуры, высокий тембр голоса, увеличение молочных желез (гинекомастия), отсутствие либидо, бесплодие. При заболевании, развившемся в постпубертатном возрасте, недоразвитие половых органов менее выражено. Наблюдаются симптомы демаскулинизации: уменьшение оволосения, снижение мышечной силы, ожирение по женскому типу, ослабление потенции вплоть до импотенции, бесплодие. При гиперпродукции тестостерона ускоряется обмен веществ, в крови возрастает количество эритроцитов.
Усиленная продукция мужских половых гормонов в детском возрасте приводит к преждевременному половому созреванию. Избыток тестостерона в постпубертатном возрасте вызывает гиперсексуальность и усиленный рост волос.
Женские половые гормоны(эстрогены).
Яи́чники — парные женские половые железы, расположенные в полости малого таза. Яичник имеет миндалевидную форму. В среднем яичники имеют размеры 3x2x1,5 см. Яичник состоит из двух слоев: коркового вещества, покрытого белочной оболочкой, и мозгового вещества. Наружный слой коркового вещества состоит из клеток зачаткового эпителия, из которого образуются гаметы. Корковое вещество образовано развивающимися фолликулами, а мозговое - стромой, которая содержит соединительную ткань, кровеносные сосуды и зрелые фолликулы. Яичник содержит две эндокринные железы: фолликул и желтое тело. Однако, эти структуры взаимосвязаны, поскольку желтое тело является производным фолликулярной ткани. Таким образом, фолликул можно рассматривать, в сущности, как функциональную единицу яичника. Фолликулярный аппарат яичников производит в основном эстрогены, но также слабые андрогены и прогестерон. Жёлтое тело яичников (временная железа внутренней секреции, существующая только в лютеиновой фазе цикла у женщины), напротив, производит в основном прогестерон, и в меньшей степени — эстрогены и слабые андрогены. Клетки желтого тела яичников производят также гормон релаксин. К эстрогенам относятся эстрон, эстрадиол и эстриол. Наибольшей физиологической активностью обладает эстрадиол.
Эстрадиол. Секреция эстрогенов характеризуется определенной цикличностью, связанной с изменением продукции гипофизарных гонадотропинов в течение менструального цикла. Во время беременности секреция эстрогенов существенно увеличивается за счет гормональной активности плаценты. Эстрогены необходимы для половой дифференцировки в эмбриогенезе, полового созревания они стимулируют развитие первичных и вторичных женских половых признаков.
Под влиянием эстрогенов происходит рост яичников, матки, маточных труб, влагалища и наружных половых органов, усиливаются процессы пролиферации в эндометрии. Эстрогены стимулируют развитие и рост молочных желез. Кроме этого эстрогены влияют на развитие костного скелета, ускоряя его созревание. За счет действия на эпифизарные хрящи они тормозят рост костей в длину. Эстрогены производят выраженный анаболический эффект, усиливают образование жира и его распределение, типичное для женской фигуры, а также способствуют оволосению по женскому типу: кожа становится более тонкой и гладкой, а также хорошо васкуляризованной.
Рис. 39. Яичник (ovarium):
7-яичник.
Эс
Дата добавления: 2018-11-26; просмотров: 1149;











