Сердечно-сосудистая система. Нарушение системной гемодинамики
Лейтмотивом гестоза является острое иммунное воспаление сосудистых стенок (эндотелиоз), их повышенная проницаемость и сосудистый спазм, который по мере прогрессирования иммунокомплексных нарушений принимает характер постоянной гипертензии, доходящей иногда до очень высоких цифр.
Спазм сосудов при гестозе обусловлен многими факторами:
• гиповолемией;
• расстройством вегетативной регуляции;
• повышением реактивности сосудистой стенки в ответ на воздействие сосудосуживающих факторов;
• снижением кровотока в маточно-плацентарном круге кровообращения и в почках, нарушением микроциркуляции и др.
В механизме гипертензии у беременных с гестозом большое значение имеют патологические изменения почек, которые сходны с изменениями при хроническом гломерулонефрите.
Одной из причин артериальной гипертензии является дисбаланс между продукцией вазоконстрикторов, обладающих агрегантным действием, и синтезом вазодилататоров-антиагрегантов. К первой группе относят вазопрессин, эндотелии, метаболиты системы ренин — ангиотензин — альдостерон, а также катехоламины, серотонин, тромбоксан, простагландины класса F. Ко второй — простациклин, сосудистый релаксирующий фактор, простагландины класса Е.
При гестозе снижаются реологические свойства крови, обусловливающие ее текучесть. Кровоток прерывается прежде всего в сосудах малого калибра — в капиллярах, что в свою очередь приводит к их облитерации и тканевой гипоксии.
Патоморфологические исследования, проведенные при вскрытии больных, умерших от гестоза, подтверждают иммунный генез повреждения стенок сосудов. Наблюдаются набухание цитоплазмы, отложение фибрина вокруг базальной мембраны и внутри эндотелиальной цитоплазмы. Иммунные комплексы обнажают мышечно-эластическую мембрану сосудов и тем самым провоцируют образование клеточных агрегантов, пристеночных тромбов и облитерацию капилляров.
Особое значение в развитии сосудистого спазма при гестозе имеют изменения синтеза альдостерона, ангиотензина II и дисбаланс соотношения простагландинов (классы Е и F, обладающие противоположными свойствами). Альдостерон образуется в надпочечниках, после чего проникает через сосудистую стенку в окружающие ткани, клетки и экстрацеллюлярную жидкость. Происходит задержка в организме натрия и воды.
В механизмах развития вазоспазма при гестозе важное значение имеют тромбоксан (А2) и простациклин. Тромбоксан синтезируется в мембранах микросом тромбоцитов, простациклин — в эндотелии сосудов. Тромбоксан приводит к повышению агрегации тромбоцитов с выделением из них биологически активных веществ (серотонин, ионы Са2+ и др.), повышающих сосудистый тонус. Простациклин обладает выраженной антиагрегантной активностью, являясь мощным вазодилататором. Недостаточная продукция простациклина и избыточная — тромбоксана способствует возникновению генерализованного сосудистого спазма в сочетании с гиперкоагуляцией.
При гестозе имеет место гиповолемия — недостаток ОЦК на 1200—1500 мл и более, необходимый для адекватного обеспечения нового круга кровообращения в системе мать — плацента — плод. Приспосабливаясь к недостаточному объему крови, сосудистая система матери находится в состоянии непрерывного спазма, что отражается в повышении артериального давления. Применение гипотензивных препаратов без восполнения недостающего объема может привести к неуправляемой гипотонии, смерти плода, ухудшению перфузии почек, которые наиболее чувствительны к гипоксии.
Отражением повышенного периферического сосудистого сопротивления является увеличение показателя среднего артериального давления, которое высчитывается по формуле:
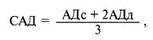
где
САД — среднее артериальное давление;
АДс — систолическое артериальное давление;
АДд — диастолическое артериальное давление.
Спазм сосудов, повышение периферического сосудистого сопротивления, выраженная гиповолемия, гиперкоагуляция — основные патогенетические звенья гестоза. Клинически это проявляется ведущим симптомом гестоза — артериальной гипертензией.
Следует подчеркнуть, что повышение артериального давления при гестозе может быть весьма разнообразным. Вот наиболее частые варианты.
▲ Одновременно повышается систолическое и диастолическое артериальное давление (140/90 - 150/100 мм рт. ст.).
▲ Повышается только систолическое артериальное давление, а диастолическое сохраняется на нормальных или сниженных цифрах (140/70 — 150/70 мм рт. ст.).
▲ Систолическое артериальное давление повышено, диастолическое — повышено значительно (140/110 - 150/120 мм рт. ст.) и т. д.
Артериальная гипертензия может быть транзиторной и кратковременной, высокой, но не продолжительной, высокой и длительной. Пульс — учащенным, уреженным, лабильным.
Варианты изменений гемодинамики зависят от многих причин: степени тяжести гестоза, длительности его течения, сопутствующего фонового заболевания беременной женщины (гипертоническая болезнь, нейроциркуляторная дистония по гипотоническому типу, нейроэндокринная симптоматическая гипертензия и др.). Однако следует принимать во внимание особенности системной гемодинамики, которая имеет значение в клиническом проявлении гестоза, а главное, в целесообразности подбора тех или иных компонентов комплексной терапии гестоза.
Комплексная оценка центральной и регионарной гемодинамики матери позволяет в определенных пределах прогнозировать нарастание степени тяжести гестоза, оценить опасность возникновения эклампсии, риск прогрессирования плацентарной недостаточности [Стрижаков А. Н., 1995].
В современной акушерской клинической практике целесообразно у женщин с сосудистыми заболеваниями проводить эхокардиографические исследования для оценки системной гемодинамики и ее изменений при гестозе. Это позволит более прицельно назначать медикаментозные препараты для профилактики и лечения гестоза.
Обследование проводится на основе программы L. Teicholz с помощью УЗИ, включая эхографию, эхокардиографию, допплерометрию. Определяют основные гемодинамические параметры — ударный и минутный сердечный выброс с последующим вычислением интегральных показателей У И (ударного индекса) и СИ (систолического индекса), вычисляют общее периферическое сосудистое сопротивление.
Для гиперкинетического типа кровообращения УИ более 61,6 л/м2, СИ более 5,0 л/(мин-м2); эукинетический тип —УТЛ 24,7—61,6 л/м2, СИ 2,4—5,0 л/(мин • м2); гипокинетический тип — УИ менее 24,7 л/м2, СИ менее 2,4 л/(мин • м2) [Ляшенко Е. А, 1995].
Целесообразно оценить кровоток в почечной артерии, в артерии центральной зоны почки, в артерии паренхимы с последующим вычислением систолодиастолических отношений [Храмова Л. С, 1991; Ковалева Л. Г., 1995].
Особенности мозгового кровообращения выявляются по состоянию кровотока в экстракраниальных сосудах системы сонной артерии (общая, наружная, внутренняя, надблоковая). С помощью допплерометрии по стандартной методике с компьютерной обработкой допплерограмм высчитывают пульсационный индекс (ПИ), индекс резистентности (ИР). Диагностическими критериями нарушения церебральной гемодинамики считают численные значения ИР более 0,65, а ПИ более 1,28 во внутренней сонной артерии в III триместре беременности. Наличие ретроградного направления кровотока в надблоковых артериях необходимо рассматривать как крайнюю степень нарушения церебральной гемодинамики и фактор риска развития преэклампсии и эклампсии [Ковалева Л. Г., 1995].
Исследования центральной и периферической гемодинамики, а главное, интерпретация полученных данных для акушера-гинеколога может представлять известные трудности, поэтому в исследовании необходимо участие специалиста, что вполне возможно при наличии отделения функциональной диагностики.
♦ Особенности системной гемодинамики
Известно, что при физиологически развивающейся беременности формируется единая гемодинамическая система мать — плацента — плод. Для обеспечения ее в материнском организме происходят следующие изменения.
▲ Повышение сократительной активности миокарда и объемных показателей центральной гемодинамики у матери, увеличение ударного и сердечного выброса крови из сердца в общую систему кровообращения.
▲ Снижение общего периферического сосудистого сопротивления под влиянием повышенного синтеза простациклина и простагландинов класса Е плодовой частью плаценты и тканями плода.
▲ Уменьшение сосудистого сопротивления в почечных и мозговых сосудах (в среднем на 16— 18% от исходного уровня).
▲ Понижение сосудистой резистентности в маточных и спиральных артериях субплацентарной зоны, что отражается в снижении систолодиастолических отношений при допплерометрии на 35% и возрастании скорости кровотока в сосудах плаценты и пуповины.
Основной целью этих изменений является улучшение плодово-плацентарного кровообращения, что соответствует оптимальному режиму для роста и развития плода, плаценты и растяжения матки.
Гемодинамическая неоднородность женщин позволила выделить основные типы гемодинамики, на фоне которых развивается беременность и возможно возникновение гестоза.
1. Нормальный, эукинетический, тип кровообращения, при котором изменяются вышеназванные показатели системной гемодинамики в соответствии с нормально развивающейся беременностью. Артериальное давление в первую половину беременности снижено на 10—12 мм рт. ст., с 20 нед настолько же повышено. Ударный и систолический объемы сердца несколько повышены за счет увеличения силы сердечных сокращений. Общее периферическое сосудистое сопротивление понижено по сравнению с состоянием до беременности. Сердце работает в нормальном режиме.
2. Гиперкинетический вариант, при котором имеет место увеличение ударного и минутного объема сердца, возрастание систолического объема при снижении сосудистого тонуса, периферического сосудистого сопротивления, повышенной лабильности пульса и артериального давления. Гиперкинетический тип характерен для юных и молодых женщин, пациенток с нейроциркуляторной дистонией, артериальной гипотонией, при хронической инфекции и гипофункции коры надпочечников.
3. Гипокинетический вариант кровообращения сочетает в себе снижение сократительной активности сердца (уменьшение ударного и сердечного индексов) и повышение периферического сосудистого сопротивления как следствие длительного сосудистого спазма, нарушения метаболизма в миокарде и повышенную свертываемость крови. Этот тип кровообращения чаще встречается у женщин позднего репродуктивного возраста с артериальной гипертонией, нейроэндокринно-обменными нарушениями, при заболевании почек и печени.
Развиваясь на фоне нормально различных типов системной гемодинамики, гестоз не только изменяет их характеристики, но имеет различный прогноз в отношении исходов беременности для матери и плода.
▲ В отличие от нормально развивающейся беременности при гестозе сократительная функция миокарда существенно снижается. Уменьшаются сила сердечных сокращений, ударный и минутный объемы сердца. Нарушаются метаболические процессы в миокарде, почках, надпочечниках.
▲ Сосудистое периферическое сопротивление повышается значительно из-за длительного генерализованного спазма артериол и прекапиллярных сфинктеров, а также из-за нарушений в системе микроциркуляции.
▲ Снижается ОЦК на 1200—1500 мл и более. Этот объем необходим для обеспечения маточно-плацентарного кровообращения. Гиперволемия, характерная для беременности, сменяется гиповолемическим синдромом, при котором поддерживается длительный сосудистый спазм, приспосабливая объем сосудистого русла к сниженному объему крови.
▲ Парадоксальное сочетание гиповолемии и тканевых отеков усугубляет гипоперфузию в жизненно важных органах и тканях.
▲ Гестозу присущи дисфункции вегетативной системы, лабильность сосудистого тонуса, метаболические расстройства, а также структурно-функциональные нарушения основных систем регуляции гемостаза.
При длительно текущем, сочетанном гестозе, при особо тяжелых формах его клинического проявления преобладает гипокинетический тип гемодинамики.
Прогностически этот вариант наиболее неблагоприятен из-за высокой опасности почечной недостаточности (снижение почечного кровотока), эклампсии, снижения маточного кровотока. В результате раннего развития и длительного течения плацентарная недостаточность чаще носит суб- и декомпенсированный характер. Имеют место задержка внутриутробного роста плода и хроническая гипоксия. При гипокинетическом типе центральной материнской гемодинамики в 100% случаев имеют место тяжелые нарушения почечного, маточно-плацентарно-плодового и внутриплацентарного кровотока, изменения мозговой гемодинамики могут нарастать очень быстро с последующим развитием преэклампсии и эклампсии в течение ближайших 48 ч [Стрижаков А. Н., 2000].
Выделение гипокинетического типа кровообращения в системе центральной гемодинамики имеет значение для подбора медикаментозной терапии гестоза. В курс лечения необходимо включать антиагреганты, антикоагулянты, вазодилататоры в сочетании с препаратами, улучшающими метаболические процессы в миокарде.
Течение гестоза при гипокинетическом типе центральной гемодинамики носит самый тяжелый характер, так как сопровождается не только высокими цифрами диастолического, среднего артериального давления, но и снижением сократительной функции левого желудочка сердца (тахикардия). Для лечения артериальной гипертензии у этих больных на фоне инфузионной терапии, восстанавливающей недостающие ОЦК и ОЦП, применяют гипотензивные препараты типа клофелина в сочетании с антагонистами ионов кальция (нифедипин). Препараты увеличивают сердечный выброс, снижают общее периферическое сосудистое сопротивление.
Система дыхания
Симптомокомплекс полиорганной недостаточности при тяжелом и очень тяжелом гестозе неизменно включает в патологический процесс систему дыхания.
Больные с этой патологией после кесарева сечения чаще всего умирают от прогрессирующей полиорганной недостаточности, в том числе от дыхательной недостаточности, которую не удается купировать при длительной искусственной вентиляции легких. Не удается восстановить самостоятельное дыхание ни сразу после операции, ни спустя несколько суток. В последние годы тактика длительной вентиляции легких при острой дыхательной недостаточности у пациенток с эклампсией стала ведущей, но не бесспорной.
Попытки оксигенации кислородом, а также путем гипервентиляции не снижают тяжелую гипоксемию. На фоне длительной ИВЛ легочная недостаточность не купируется, сохраняются гиперкапния, интоксикация, нарастает отечный синдром. Легкие перестают осуществлять перфузионную и диффузионную функции, позволяющие оксигенировать венозную кровь через альвеолярно-капиллярные мембраны. Внешнее дыхание и вентиляционная функция при этом страдают в значительно меньшей степени. Их нарушение является чаще всего свидетельством кровоизлияния в мозг, угнетения дыхательного центра или аспирационного синдрома.
При патоморфологическом исследовании органов умерших от эклампсии женщин в 80% констатируют признаки отека легких. На вскрытии умерших женщин обращают на себя внимание полнокровие легочной ткани, участки уплотнений (тонут в воде). На разрезе легких стекает кровянистая жидкость. Под висцеральной плеврой и в паренхиме множество кровоизлияний.
При гистологическом исследовании выявляют множественные микротромбы в капиллярах и мелких артериях, интерстициальный отек, гиалиновые мембраны, отложение фибрина, признаки тяжелых дисциркуляторных нарушений и воспалительных изменений. В нижних отделах легких по отношению к горизонтальному положению больной констатируется гипостатическая двусторонняя пневмония. Участки ателектазов чередуются с эмфизематозным расширением альвеол, имеют место разрывы альвеол и перегородок.
По нашим данным, у 4 из 48 умерших от эклампсии женщин, когда роды были проведены через естественные родовые пути, подобных тяжелых изменений в легких не обнаружено, хотя патоморфологическая картина мозга, почек, печени, матки и плаценты у всех была идентична.
Однако вернемся к полиорганной недостаточности при гестозе. Легкие повреждаются при тяжелом и очень тяжелом гестозе (преэклампсия, эклампсия) так же, как и другие органы-мишени, но с учетом особенностей гистологического строения.
Иммунные комплексы, циркулирующие в крови, фиксируются не на поверхности альвеол, а на клетках эндотелия, стенках легочных капилляров, мембранах эритроцитов, макрофагов, легочного интерстиция. Отсюда — преимущественные зоны повреждения. Повреждаются не альвеолы, осуществляющие синтез сурфактанта, транспорт воздуха, вентиляцию, а структуры, главной функцией которых является перфузия крови, диффузия газов из альвеол в кровь, артериализация венозной крови, сохранение гомеостаза в организме. При гестозе нарушаются все другие функции дыхательной системы.
Основные функции легких следующие.
▲ Фильтрация крови, очищение ее от механических примесей, микротромбов, продуктов нарушенного метаболизма, разрушенных белков, обрывков нитей фибрина, агрегантов тромбоцитов и клеток крови и др.
▲ Нормализация системы гемостаза и регуляция агрегантного состояния крови. Легкие являются самым богатым источником гепарина и тромбопластина после мозговой ткани. При гиперкоагуляции легкие продуцируют гепарин, при гипокоагуляции усиливается поступление тромбопластина.
▲ Сохранение водно-электролитного и кислотно-основного баланса. Легкие выводят не только углекислый газ, но и воду, электролиты. Легкие способны поглощать воду из отечных бронхов и альвеол при проникновении воды в верхние дыхательные пути.
▲ Стабилизация метаболических превращений жиров и белков, обеспечивающих восполнение энергетических затрат, теплорегуляцию и теплопродукцию в организме.
При острой дыхательной недостаточности нарушается множество других функций, сохраняющих в организме гомеостаз (постоянство среды и равновесие регулирующих систем).
Фиксация ЦИК к эндотелию артериолокапиллярных сосудов, легочному интерстицию вызывает острое иммунное воспаление лишь в случае активирования всех компонентов комплемента и агрегированного IgG либо при сборке «мембранатакующего» комплекса С5—С9, разрушающего мембраны клеток. Это имеет место при:
• длительно текущем гестозе, когда ЦИК перестают элиминироваться из звездчатых ретикулоэндотелиоцитов системы печени;
• особо тяжелом сочетанном гестозе (массивный прорыв антигенов плода через плацентарный барьер в кровоток матери);
• развитии гестоза на фоне аллергического компонента.
Условиями повреждения легочных мембран, легочного интерстиция, эндотелиального слоя являются также:
• выраженные нарушения гемодинамики и микроциркуляции;
• гиповолемия и гипопротеинемия;
• снижение онкотического давления в плазме крови;
• уменьшение кровоснабжения легочной ткани.
Гестоз тяжелого течения сопровождается всеми перечисленными компонентами этих условий плюс генерализованное иммунное воспаление артериолокапиллярного звена легких.
Капиллярное звено легких очень большое. Его площадь составляет около 70 м2 (!). Все артериолокапиллярное русло покрыто эндотелиальными клетками, на мембране которых фиксируются ЦИК. Количество эпителиальных клеток в легких тоже очень большое и составляет почти половину всех эндотелиальных клеток организма. Поэтому поражение легких вызывает крайне тяжелое состояние пациенток. Материнская смертность от острой дыхательной недостаточности, точнее от полиорганной недостаточности с включением острого респираторного дистресс-синдрома, очень высока (55—65%). В результате гемодинамических и микроциркуляторных расстройств в дыхательных мышцах снижается микрокровоток в легочной ткани, возникает гиповентиляция.
Иммунное воспаление эндотелия сопровождается снижением продукции сурфактанта, способствует развитию интерстициального отека легочной ткани, уменьшению ее эластичности, появлению «жесткости» легких.
В бронхиальном кровотоке повышается аэродинамическое сопротивление, что сопровождается обструктивным сужением бронхиол и дискинезией верхних дыхательных путей (симптом затрудненного носового дыхания при гестозе). Необходимо принимать во внимание, что затруднение носового дыхания посредством ряда механизмов связано с нарушением гемоликвородинамики в головном и спинном мозге.
При генерализованном иммунном эндотелиозе снижается синтез простациклина, тормозящего агрегацию тромбоцитов, повышается продукция тромбоксана А2, оказывающего противоположное действие. Легкие перестают извлекать из крови фибрин и продукты его деградации (ПДФ).
Повреждение эндотелия альвеолярно-капиллярных мембран иммунными комплексами, вовлечение интерстициального слоя, содержащего коллаген, эластин, фибронектин, в процесс иммунного воспаления сопровождается интерстициальным отеком легких. Альвеолы пропитываются не только водой, но и белковой жидкостью. Легочная ткань уплотняется, снижаются ее растяжимость и эластичность. Агрегация и дегрануляция нейтрофилов, сочетающиеся с активацией комплемента и действием «мембранатакующего» комплекса, практически разрушают часть альвеолярно-капиллярных мембран.
В альвеолы проникают плазменные белки, инактивирующие сурфактантную систему легких. Формируются гиалиновые мембраны, выстилающие изнутри альвеолярную поверхность, образуются ателектазы. Возникает шунтирование крови в легких. Гипоксия нарастает и не исчезает при ингаляции кислорода. Шоковые легкие не способны осуществлять перфузию, газообмен и диффузию газов, несмотря на искусственную вентиляцию и повышение дыхательного объема. Длительная ИВЛ может усилить деструктивные изменения легких, вызвать разрывы эмфизематозных участков. Участки ателектазов не расправляются ввиду образования гиалиновых мембран и снижения эластичности легочной ткани.
Повышение содержания в легких гистамина и серотонина усиливает риск развития тромбоэмболии легочной артерии, что является не таким уже редким осложнением, сопутствующим тяжелому гестозу.
Заподозрить образование гиалиновых мембран, альвеолярное шунтирование крови и формирование шоковых легких можно по артериальной гипоксии, которая не устраняется после принудительной вентиляции легких чистым кислородом.
Таким образом, при тяжелом гестозе, преэклампсии и эклампсии сопутствующим компонентом полиорганной недостаточности является острая дыхательная недостаточность.
Острая дыхательная недостаточность (респираторный дистресс-синдром) является следствием воздействия иммунокомплексного воспаления эндотелиально-интерстициальных слоев легочно-капиллярных мембран в сочетании с тяжелыми нарушениями гемодинамики, микроциркуляции, гипоксии, гиперкоагуляции, микротромбоза, повышенной проницаемостью сосудистой стенки, гиповолемии и уменьшения кровоснабжения легких.
Для диагностики шоковых легких, респираторного дистресс-синдрома взрослых используют рентгенологические исследования и КТ. На рентгенограммах обнаруживают диффузное двустороннее поражение легких (инфильтрация легочной ткани). При КТ установлено, что не менее 30—40% суммарного альвеолярного объема легких сохраняют нормальные свойства (поэтому всегда есть шанс на спасение). Здоровые участки легких, обеспечивающие газообмен, располагаются преимущественно в верхних отделах легочной ткани. Это так называемые детские легкие («бэби-легкое»).
Респираторная поддержка (вспомогательное дыхание) должна проводится на всех этапах, где она необходима для обеспечения жизни больной.
Основой острой дыхательной недостаточности при гестозе являются «жесткие», «опеченевшие» легкие, плохо раскрывающиеся при вдохе. Легкие неоднородны по вентиляции, кровотоку и эластичности. Жесткость не является диффузной. Поэтому при лечении пациенток с тяжелой патологией необходимо часто изменять положение тела.
При респираторной поддержке максимальное давление не должно быть более 35 см вод. ст., максимальный объем вдоха — не более 5 мл/кг.
Чтобы пораженные участки легких лучше раскрывались, следует удлинить фазу вдоха; применять обратное соотношение вдоха и выдоха, чтобы альвеолы не спадались, а оставались в раскрытом состоянии; на выдохе сохранять положительное давление.
Для нормализации легочного кровотока и уменьшения артериолоспазма применяют:
• ингаляции оксида азота (N0);
• аэрозольную ингаляцию простациклина;
• введение антиагрегантов и антитромботических препаратов (трентал, курантил, аспирин, реополиглюкин, простагландин Е и др.).
Главным в лечении критических состояний, в том числе острой дыхательной недостаточности, является борьба с полиорганной недостаточностью.
Дата добавления: 2020-05-20; просмотров: 701;











