МЕТОДИЧЕСКИЕ ПОДХОДЫ К ПРОВЕДЕНИЮ УЛЬТРАЗВУКОВОГО ИССЛЕДОВАНИЯ В ГИНЕКОЛОГИЧЕСКОЙ ПРАКТИКЕ
В настоящее время ультразвуковые методы исследования вышли на первое место в диагностике заболеваний женской половой сферы. К преимуществам эхографии следует отнести достаточно высокую информативность, неинвазивность и доступность. В связи с отсутствием противопоказаний для проведения исследования, эхография используется как скрининговый метод дифференциальной диагностики в клинической практике врачами различных специальностей.
Однако, ультразвуковая диагностика в гинекологии имеет определенные нюансы, в первую очередь связанные с функциональными особенностями женских половых органов. Учитывая, что структура и размеры женских репродуктивных органов могут сильно изменяться в зависимости от конкретной ситуации, при проведении гинекологического эхографического исследования необходимо учитывать анамнестические данные: возраст пациентки, день менструального цикла (или количество лет постменопаузы), исходы беременностей, перенесенные оперативные вмешательства и прием гормональных препаратов.
Следует отметить, что результат ультразвукового исследования практически полностью зависит от врача, проводящего исследование, от его клинического мышления, умения пользоваться различными методиками, хорошего пространственного представления об анатомии малого таза и грамотной интерпретации полученного изображения. Необходимо понимать, что чувствительность эхографии в отношении разных видов патологии может иметь существенные различия. В некоторых случаях, несмотря на соблюдение всех правил, эхография не может предоставить необходимой информации. Даже при наличии качественного изображения иногда невозможно поставить однозначный диагноз, так как различные патологические состояния могут давать одинаковую эхографическую картину. Практический врач должен отдавать себе отчет в том, что отсутствие признаков патологии при ультразвуковом исследовании не может гарантировать отсутствие какой-либо патологии органов малого таза. Для высококачественной диагностики всегда должно выполняться комплексное обследование, в котором эхография играет ведущую роль.
При проведении ультразвукового исследования органов малого таза у женщин обычно изучают тело матки, эндометрий, шейку матки, яичники, позадиматочное пространство и мочевой пузырь. Дополнительно может потребоваться исследование сосудов малого таза, лимфатических узлов и обзорное сканирование органов брюшной полости и забрюшинного пространства. При использовании эхографии с контрастированием (эхогистероскопия) становится возможным детальная оценка полости матки и оценка проходимости маточных труб.
Эхографическое изображение в гинекологии может быть получено с помощью двух взаимодополняющих методик - трансабдоминального (ТА) и трансвагинального (ТВ) доступа сканирования. Исследование всегда следует начинать с ТА эхографии по общепринятой методике при наполненном мочевом пузыре для определения топографии органов малого таза, определения размеров и строения выявленных патологических объемных образований и при необходимости оценки состояния органов брюшной полости и забрюшинного пространства. Оптимальным считается такое наполнение мочевого пузыря, когда он перекрывает дно тела неувеличенной матки. Исследование осуществляется путем анализа серии продольных, поперечных, а также косых сечений.
К преимуществам ТА исследования, бесспорно, относится возможность проведения для всех категорий пациентов (включая детей), полное отсутствие инвазивности, «панорамный» обзор всей полости малого таза, оценка мочевого пузыря и возможность использования стандартных конвексных датчиков.
Недостатки метода связаны с необходимостью наполнения мочевого пузыря значительным объемом жидкости, что приводит некоторому изменению ультразвуковой анатомии исследуемых органов - «сплющиванию», оттеснению за пределы фокусной зоны датчика, что в свою очередь может вызывать ухудшение визуализации. Кроме того, на качество изображения при ТА эхографии большое влияние оказывают толщина передней брюшной стенки, перистапьтика кишечника и наличие спаечного процесса. С целью нивелирования некоторых из указанных факторов рекомендуется
подготовка пациенток к исследованию путем 2-3-дневной диеты с исключением газообразующих продуктов и приема препаратов, уменьшающих проявления метеоризма.
ТВ исследование проводится специальными вагинальными датчиками, максимально приближаемыми к изучаемым органам, что позволяет использовать более высокие частоты сканирования. ТВ эхография, безусловно, дает значительно более качественное изображение, позволяет оценивать мелкие детали изучаемых структур, изображение не имеет зависимости от ожирения пациентки или спаечного процесса, в меньшей степени ухудшается при явлениях гиперперистальтики кишечника и дополнительно появляется возможность пальпации живота свободной рукой. Однако ТВ сканирование не может быть использовано у целого ряда пациенток, в первую очередь в детской практике. При ТВ эхографии не получается обзорного сканирования всего объема малого таза, что может привести к серьезным диагностическим ошибкам: далеко расположенные или крупные образования не попадают в плоскость сканирования; не всегда определяется взаиморасположение органов и патологических процессов.
ТВ ультразвуковое исследование затрагивает интимную сферу пациенток, поэтому требует соблюдения целого ряда условий. Пациентка должна быть полностью информирована о процедуре, мочевой пузырь должен быть опорожнен. ТВ исследование имеет риск инфицирования и должно сопровождаться строгим соблюдением правил асептики: использование защитных одноразовых чехлов на датчик, обязательная обработка датчика после каждого исследования специальными антисептическими растворами, наличие одноразовых перчаток у врача. Кабинет должен быть оборудован ширмой. Рекомендуется проводить исследование в присутствии медсестры.
Учитывая положительные и отрицательные стороны каждой ультразвуковой методики, при возможности целесообразно их совместное использование: сначала проводится обзорное ТА сканирование, а затем после опорожнения мочевого пузыря - ТВ ультразвуковое обследование.
Этапы проведения ТА исследования
1. Датчик ставится вдоль белой линии живота в его нижних отделах.
2. Получают изображение матки и шейки в сагиттальной плоскости, располагая датчик таким образом, чтобы метка трансдьюсера была ориентирована вверх, а метка направления сканирования на экране находилась сверху и слева. При такой установке матка располагается в левой части экрана, а шейка - в правой.

Рис. 1.1.ТА сканирование органов малого таза в продольной плоскости. 1 - мочевой пузырь; 2 - тело матки; 3 - эндометрий.
Проводят оценку состояния миометрия, эндометрия, полости и шейки матки, эндоцервикса. Измеряют длину и переднезадний размер тела матки, толщину удвоенного слоя эндометрия; при необходимости проводят аналогичные измерения шейки матки и эндоцервикса. Также осуществляется оценка позадиматочного пространства (рис. 1.1).
3. Затем поворачивают датчик на 90° меткой против часовой стрелки, осматривают и измеряют матку в поперечной плоскости на уровне трубных углов, сбоку от матки получают изображения придатковых зон с обеих сторон (рис. 1.22).
4. Несколько поворачивая датчик и изменяя угол сканирования получают сбоку от матки изображение яичников. В качестве ориентира используют подвздошные сосуды. Яичники осматривают и измеряют поочередно с каждой стороны.
5. При необходимости для проведения дифференциальной диагностики и уточнения состояния изучаемых структур применяют цветовое допплеровское картирование и импульсную допплерографию.
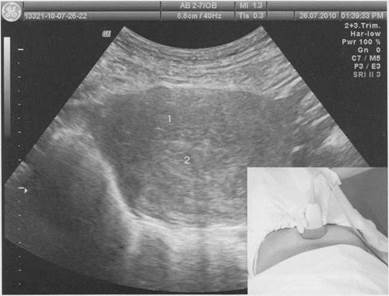
Рис. 1.2. ТА сканирование органов малого таза в поперечной плоскости. 1 - тело матки; 2 - полость матки.
Этапы проведения ТВ исследования
1. Подготовленный для исследования датчик вводится во влагалище.
2. Получают изображение матки и шейки в сагиттальной плоскости, располагая трансдьюсер таким образом, чтобы метка датчика оказалась вверху (на 12 ч), а на экране аппарата метка направления сканирования при этом должна находиться слева и сверху от изображения. Проводят оценку состояния миометрия, эндометрия, полости и шейки матки, эндоцервикса. Измеряют длину и переднезадний размер тела матки, толщину удвоенного слоя эндометрия; при необходимости проводят аналогичные измерения шейки матки и эндоцервикса (рис. 1.3).
3. Затем поворачивают датчик для осмотра и измерения матки в поперечной плоскости (рис. 1.4).
4. Не меняя угла поворота датчика, лишь отклоняя датчик правее и левее в своды влагалища и немного изменяя угол сканирования, получают изображение яичников сбоку от матки.
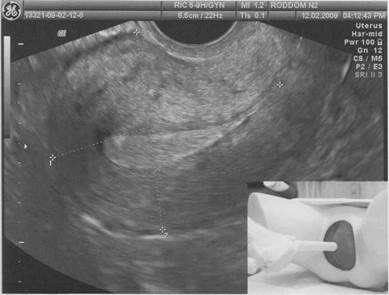
Рис. 1.3. ТВ сканирование органов малого таза в продольной плоскости.
В качестве ориентира используют подвздошные сосуды. Обычно яичник расположен латеральнее матки и медиальнее сосудов. Яичники осматривают и измеряют поочередно с каждой стороны.
5. С целью обнаружения объемных образований и для получения дополнительной информации (наличие болевого синдрома, подвижность органов) проводится пальпация живота свободной рукой.
6. При необходимости для проведения дифференциальной диагностики и уточнения состояния изучаемых структур применяют цветовое допплеровское картирование и импульсную допплерографию.
Для детальной оценки полости матки и диагностики внутриматочной патологии все большее распространение в последние годы получает эхогистероскопия (ЭХОГС) - метод оценки полости матки с помощью ультразвукового сканирования с применением внутриматочного введения жидкости, являющейся эхонегативным контрастом (Медведев М.В. и соавт., 1997; Озерская И.А., 2005).
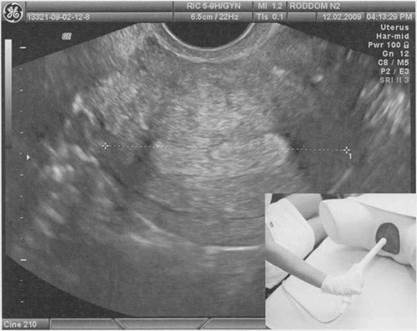
Рис. 1.4. ТВ сканирование органов малого таза в поперечной плоскости.
В качестве контрастного вещества может быть использован как физиологический раствор, так и специальный гель.
ЭХОГС обычно проводится в амбулаторных условиях после предварительного ультразвукового исследования органов малого таза, в ходе которого детально оцениваются структура матки, яичников, а также наличие свободной жидкости в позадиматочном пространстве. В случае наличия жидкости, измеряется максимальная глубина кармана в сагиттальном срезе с выведением изображения цервикального канала и полости матки. За 30 минут до исследования для эмоционально лабильных пациенток назначаются седативные препараты и спазмолитики.
Пациентка размещается на гинекологическом кресле. Во влагалище вводятся гинекологические зеркала, и обнажается шейка матки. Производится орошение шейки матки раствором лидокаина. Через 3-5 минут шейка матки и влагалище обрабатываются дезинфицирующим раствором, шейка фиксируется пулевыми щипцами (возможно также проведение манипуляции

Рис. 1.5. Эхогистерограмма нормальной полости матки. ТВ сканирование.
без фиксации шейки пулевыми щипцами). Затем осуществляется зондирование полости матки, после чего катетер, предварительно заполненный контрастным веществом, дабы избежать массивного попадания воздуха, вводится в полость матки. Нахождение катетера в полости матки контролируется ТА ультразвуковым сканированием. Пулевые щипцы и зеркала удаляются, во влагалище вводится ТВ датчик в чехле. Дальнейшие манипуляции контролируются с помощью ТВ сканирования. В полость матки медленно порционно вводится контрастное вещество по 2-5 мл. Полость матки оценивается при введении первых 5-10 мл контраста.
Оптимальным считается изображение полости матки при ЭХОГС при условии, если контрастное вещество позволяет полностью произвести осмотр всей полости; неполным - если полость матки расширена только частично; неудачно проведенной ЭХОГС считается, если в полости матки нет изображения жидкости.
В норме внешняя граница эндометрия выглядит ровной и гладкой (рис. 1.5). Любое изменение, сопровождающееся выпячиванием в заполненную жидкостью полость матки, расценивается как внутриматочное повреждение. Полученные в динамике ультразвуковые изображения фиксируются либо на термобумаге, либо в цифровом виде в приборе для дальнейшего изучения. После проведения манипуляции катетер удаляется из полости матки, производится повторная обработка шейки матки и влагалища антисептиком.
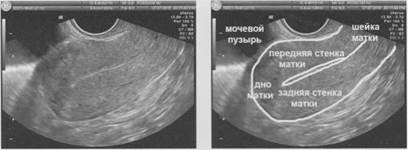
Рис. 1.6. Матка в положении anteflexio, продольный срез. ТВ сканирование.
Матка - наиболее легко определяемый орган малого таза. На сагиттальных эхограммах она выявляется как образование характерной грушевидной формы, расположенное в непосредственной близости позади мочевого пузыря. Неизмененный миометрий имеет в целом однородную мелкоячеистую структуру средней эхогенности. На приборах с высокой разрешающей способностью можно различить 3 слоя миометрия: внутренний (субэндометриальный) в виде тонкой гипоэхогенной полоски вокруг М-эхо; средний - основной, составляющий большую часть матки, имеющий среднюю эхогенность, и наружный, отделенный от среднего зоной сосудистых сплетений, имеющих вид ан- и гипоэхогенных включений.
Обязательными при проведении эхографии матки являются: оценка положения, формы тела и шейки матки, размеров (три линейных размера), анализ эхоструктуры миометрия, эндометрия (послойно), полости матки, шейки матки, цервикального канала, эндоцервикса.
Расположение матки в малом тазу определяется по углу между телом матки и шейкой. Если дно матки отклонено кпереди и образует тупой угол с шейкой, открытый в сторону мочевого пузыря, то положение матки называется anteflexio (рис. 1.6). Если дно матки отклонено кзади и образует тупой угол с шейкой, открытый в сторону крестца, то положение матки называется retroflexio (рис. 1.7).
Размеры матки значительно отличаются в зависимости от возраста пациентки, анамнеза и используемого при ультразвуковом исследовании доступа (приложение, табл. 1, 2).
Измерение длины и толщины матки осуществляется при ее продольном сканировании (рис. 1.8). При этом длина измеряется
Рис. 1.7. Матка в положении retroflexio, продольный срез. ТВ сканирование.
от наиболее удаленной точки дна тела матки до проекции внутреннего зева, расположенного в области угла между телом и шейкой. Измерение переднезаднего размера (толщины) проводится в средней части тела между наиболее удаленными точками задней и передней стенок. В этой же плоскости аналогично осуществляется измерение удвоенного слоя эндометрия, нередко называемого М-эхо матки. Ширина матки измеряется на поперечных эхограммах на уровне трубных углов (рис. 1.9). Это сечение перпендикулярно тому, при котором производится измерение толщины.
Следует отметить, что размеры матки у одной и той же пациентки, полученные входе ТА и ТВ сканирования, будут отличаться: переднезадний размер будет больше, а длина тела матки - меньше. Матка приобретает более округлый вид. Это происходит за счет отсутствия давления наполненного мочевого пузыря.
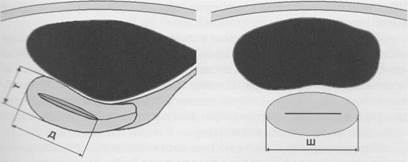
| Рис.1.8. Схема измерения длины (д) и толщины (т) матки. | Рис. 1.9. Схема измерения поперечного размера (ш) матки. |
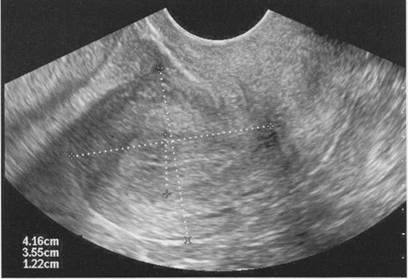
Рис. 1.10. Измерение длины и толщины матки, толщины эндометрия.
Выявление патологических процессов в матке должно сопровождаться фиксацией изменений строения миометрия, обычно имеющих диффузный или очаговый характер. При описании этих процессов используются обычные термины - эхонегативный и эхопозитивный. В последнем случае гипо-, изо- или гиперэхогенность структуры определяется путем визуального сравнения эхогенностью неизмененного миометрия матки, выступающего в качестве своеобразного эталона.
При обнаружении в малом тазу новообразований используется стандартизованный алгоритм их описания, учитывающий их локализацию, подвижность, определение трехлинейных размеров с последующим расчетом объема, форму, контур, особенности строения и толщины стенок, звукопроводимость, внутреннюю эхоструктуру. Дополнительную диагностическую информацию получают в ходе допплерометрии.
Эндометрий с помощью трансвагинального исследования отчетливо определяется у подавляющего большинства пациенток. При этом он всегда имеет вид различной, но равномерной по толщине полосы, расположенной в центральной части тела
матки. Поскольку иногда, особенно в постменопаузальном периоде, невозможно четко разграничить два слоя эндометрия, оценка его толщины производится на основании измерения обоих слоев вместе. Поэтому нередко вместо термина удвоенный слой эндометрия употребляются термины - М-эхо матки или срединная эхоструктура матки. Контуры эндометрия четкие, ровные. Толщина эндометрия и его объем варьируют в зависимости от дня цикла или продолжительности постменопаузального периода. При проведении трансабдоминального сканирования эндометрий может в ряде случаев не определяться, например, у девочек или в раннюю пролиферативную фазу, а также у женщин с длительной продолжительностью постменопаузального периода.
Измерение толщины М-эхо следует проводить при продольном сканировании матки с одновременной визуализацией цервикального канала. За толщину принимается максимальное значение переднезаднего размера М-эхо. Измерение необходимо осуществлять по наружным контурам М-эхо перпендикулярно продольной оси матки, не включая в измерение ободок сниженной эхогенности, который обычно появляется по периферии М-эхо с середины пролиферативной фазы и сохраняется до конца менструального цикла (рис. 1.10, приложение, табл. 3).
Различают несколько фаз менструального цикла, находящих свое отражение при эхографическом исследовании эндометрия (рис. 1.11, 1.12). Первая фаза цикла, включающая в себя подфазы десквамации, регенерации и пролиферации, длится 12-17 дней. В фазу десквамации слизистая матки представлена неоднородной структуры срединным комплексом с включениями повышенной и сниженной эхогенности. В фазу регенерации и ранней пролиферации эндометрий представлен полоской однородной эхоструктуры сниженной эхогенности толщиной 2-4 мм. Далее по мере увеличения толщины эндометрия на фоне его сниженной эхогенности появляется повышенной эхогенности тонкая полоска на границе эндометрия и миометрия и гиперэхогенная линия смыкания переднего и заднего слоев эндометрия. На практике
часто используется термин «периовуляторный эндометрий». Этот термин относится к описанию слизистой в конце пролиферативной и в начале секреторной фаз и характеризуется неравномерным повышением эхогенности трехслойного эндометрия, начинающимся с базальной зоны.
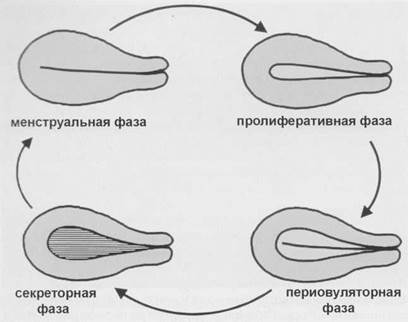
Рис. 1.11. Схема изменения эхоструктуры эндометрия в зависимости от фазы менструального цикла.
Секреторная фаза начинается с момента овуляции и длится до начала менструации. В эту фазу происходит постепенное повышение эхогенности эндометрия, исчезает трехслойность, появляется тонкая гипоэхогенная полоска миометрия, прилежащего к базальному слою. К концу секреторной фазы в структуре слизистой иногда появляются мелкие ан- и гипоэхогенные включения, представляющие собой расширенные протоки желез.
С окончанием репродуктивного периода прекращается циклическая выработка половых гормонов, происходит уменьшение толщины эндометрия. Эхоструктура эндометрия в этот период характеризуется повышенной эхогенностью, однородностью, четкостью базального слоя. В постменопаузе у некоторых пациенток наблюдается скопление незначительного количества серозной жидкости в полости матки, называемое серозометрой, что может быть связано с частичной окклюзией цервикального канала. При этом следует обращать внимание на четкость и ровность конту-
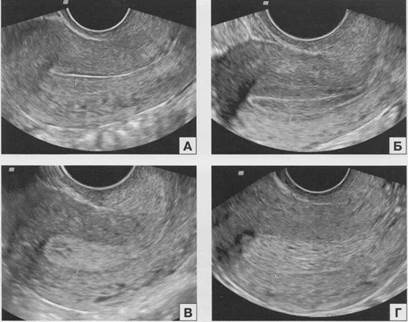
Рис. 1.12. Эхограммы эндометрия в фазу пролиферации (А), периовуляторную фазу (Б), фазу ранней (В) и поздней (Г) секреции. ТВ сканирование.
ров полости матки, анэхогенность содержимого, однородность и равномерность толщины эндометрия. Суммарно толщина слоев эндометрия вместе с просветом полости матки в постменопаузальном периоде не должна превышать 5-6 мм (приложение, табл. 4).
С внедрением в широкую клиническую практику трансвагинального сканирования с высокой разрешающей способностью существенно возросла роль ультразвукового исследования в оценке шейки матки.
Размеры шейки матки в репродуктивном возрасте в норме составляют: длина 20-45 мм (в среднем - 30 мм), переднезадний размер 30-40 мм, ширина - до 40 мм. Соотношение длина тела матки/длина шейки матки равно 2/1 при нормальном развитии органов начиная с позднего пубертатного периода. До начала полового созревания это соотношение равно 1 /3. В репродуктивном возрасте соотношение переднезадний размер тела матки/ переднезадний размер шейки матки равно 1,5/1.
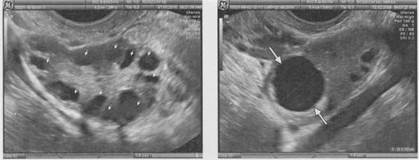
| Рис. 1.13. Эхограмма нормального яичника в репродуктивном возрасте. ТВ сканирование. | Рис. 1.14. Эхограмма яичника с доминантным фолликулом (стрелки). ТВ сканирование. |
Толщина неизмененного эндоцервикса в репродуктивном возрасте составляет в среднем 2-5 мм (максимально - 6 мм) и практически не меняется по фазам цикла. Цервикальный канал в норме может быть расширен до нескольких миллиметров в периовуляторный период за счет слизи, имеющей вид анэхогенного содержимого. В отличие от тела матки в период постменопаузы шейка практически не уменьшается в размерах, а эндоцервикс может не визуализироваться.
Яичники после 17 лет обычно определяются латеральнее боковой стенки матки и медиальнее подвздошных сосудов. Яичниковая артерия входит в яичник в верхнем полюсе, и ее обнаружение является одним из возможных эхографических маркеров изображения яичника.
Расположение и визуализация яичников в малом тазу зависит от эхографического доступа, наличия объемных образований, наполнения кишечника и мочевого пузыря, а также от фазы менструального цикла или количества лет постменопаузы и перенесенных гинекологических заболеваний. Симметричность расположения яичников также определяется вышеперечисленными факторами. Необходимо учитывать их высокую подвижность.
У женщин репродуктивного возраста яичники имеют вид небольших овальной формы образований средней эхогенности (немного ниже эхогенности матки) с характерными эхонегативными включениями (обычно от 5 до 7-8 включений), представляющими эхографическое изображение фолликулярного аппарата - созревающих или атрезирующих фолликулов (рис. 1.13). Именно
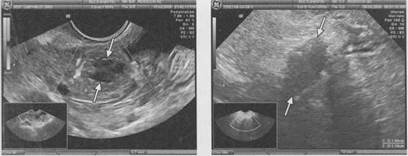
| Рис. 1.15. Эхограмма желтого тела (стрелки). ТВ сканирование. | Рис. 1.16. Эхограмма яичника (стрелки) в постменопаузе. ТВ сканирование. |
фолликулярный аппарат является эхографическим маркером яичника. Его определение возможно с 8-9 лет (единичные фолликулы в виде округлых эхонегативных включений диаметром до 5 мм). У здоровой женщины репродуктивного возраста при нормальном менструальном цикле в среднем только 5-6 фолликулов из 10-20 развивающихся достигают стадии визуально определяемых. После 8-9-го дня менструального цикла обычно появляется доминантный фолликул, размеры которого в это время уже превышают 12-15 мм в диаметре. Развитие остальных фолликулов останавливается, и они, достигнув примерно 8-10 мм в диаметре, подвергаются атретическим изменениям.
Доминантный фолликул продолжает увеличиваться в среднем на 2-3 мм в день и к моменту овуляции достигает 18-24 мм, составляя в среднем 20 мм (рис. 1.14). При цветовом допплеровском картировании вокруг доминантного фолликула выявляются единичные зоны васкуляризации. Желтое тело имеет меньшие, чем зрелый фолликул, размеры и фрагментарно утолщенные стенки без четкого внутреннего контура (рис. 1.15). Внутреннее строение желтого тела характеризуется многообразием ультразвуковой картины, но чаще - эхопозитивное или гипоэхогенное с различными вариантами включений. При цветовом допплеровском картировании нормальное желтое тело имеет выраженный цветовой ореол по периферии. Численные значения параметров кровотока указывают на его интенсивность: индекс резистентности до 0,47, максимальная скорость кровотока - до 25 см/с. Обнаружение таких показателей, с одной стороны, является прогностически
 |
благоприятным для полноценности желтого тела, однако создает определенные трудности в дифференциальной диагностике яичниковых новообразований, имитируя неопластический процесс. Следует отметить, что после 5 лет постменопаузы фолликулы обычно не выявляются (рис. 1.16).
В репродуктивном возрасте эхографические размеры яичников колеблются в пределах 25-35 мм в длину, 20-25 мм - в ширину и 15-20 мм - в толщину (рис. 1.17, 1.18). При поперечном сканировании в норме яичники обычно составляют 1/3 - 1/4 поперечника матки. При этом размеры правого и левого яичников обычно существенно друг от друга не отличаются. Однако в зависимости от фазы менструального цикла их размеры могут варьировать в следующих пределах: длина - от 25 до 40 мм, ширина - от 15 до 30 мм, толщина - от 10 до 20 мм.
Более качественной оценкой размеров яичников является их объем. Его можно рассчитать по формуле эллипса:
0,523 х Длина (см) х Толщина (см) х Ширина (см).
В норме объем яичников не превышает 9-10 см3, В постменопаузе размеры яичников уменьшаются (приложение, табл. 5). Следует подчеркнуть, что выявление у женщин в глубокой постменопаузе яичников объемом более 5 см3, является признаком патологии. Различия в объеме правого и левого яичников не должны превышать 1,5 см3. Во время исследования следует обращать внимание на асимметричное увеличение одного из яичников более чем в 2 раза - у женщин в постменопаузе это является одним из признаков малигнизации.
В овулирующем яичнике непосредственно перед овуляцией отмечается динамическое снижение численных значений индекса резистентности с 0,55 до 0,47 и повышение максимальной скорости кровотока в среднем с 13 см/с в середине первой фазы до 25 см/с к моменту расцвета желтого тела. В неовулирующем яичнике в период с 7-го по 21-й день менструального цикла индекс резистентности практически не меняется (0,54-0,58), тогда как максимальная скорость кровотока постепенно снижается в среднем с 11 до 6 см/с. В позднюю лютеиновую фазу показатели кровотока в обоих яичниках достаточно быстро возвращаются к уровню ранней пролиферативной фазы. В постменопаузальном периоде показатели индекса резистентности в сосудах паренхимы яичников в большинстве случаев превышают 0,6, а значения пульсационного индекса - 1,2-1,3, что свидетельствует о снижении перфузии яичников.
Неизмененные маточные трубы, как правило, не видны при трансабдоминальном ультразвуковом исследовании. Исключение составляют случаи, когда отмечается скопление большого количества жидкости в полости малого таза, например, при асците. Иногда при ультразвуковом исследовании при поперечном сканировании матки видны линейные трубчатые образования, отходящие от маточных углов. Следует помнить, что эти образования могут быть маточными трубами, но в действительности они чаще являются связками. Кроме того, за маточные трубы иногда ошибочно принимаются расширенные вены малого таза, которые легко идентифицируются при допплеровском исследовании. Дополнительным отличием служит расположение маточных труб: они имеют связь с трубным углом матки, располагаются сбоку от матки и фимбриальный конец направлен в сторону позадиматочного пространства. При трансвагинальном ультразвуковом исследовании с использованием высокоразрешающей эхографии у части пациенток удается визуализировать неизмененные маточные трубы. При скоплении жидкости в просвете маточных труб, например, при воспалительном процессе, они становятся доступными для ультразвуковой визуализации.
Глава 2
УЛЬТРАЗВУКОВАЯ ДИАГНОСТИКА АНОМАЛИЙ РАЗВИТИЯ И ЗАБОЛЕВАНИЙ МАТКИ И ЭНДОМЕТРИЯ АНОМАЛИИ РАЗВИТИЯ
При подозрении на пороки развития матки ультразвуковое исследование целесообразно проводить во вторую фазу менструального цикла, когда четко визуализируется М-эхо. Следует отметить, что двухмерная эхография далеко не всегда позволяет правильно идентифицировать тип аномалии внутренних половых органов. Наибольшее диагностическое значение при аномалиях матки имеет объемная эхография, которая позволяет получить коронарное сечение матки, позволяющее объективно оценить форму ее полости (Гажонова В.Е., 2005; BermejoC. и соавт., 2010).
Пороки развития женских внутренних половых органов часто сочетаются с аномалиями развития почек. Поэтому при выявлении аномалий развития внутренних половых органов следует также проводить ультразвуковое исследование почек.
Наиболее распространенной классификацией пороков женских внутренних половых органов является схема, предложенная Американским обществом репродуктологов (1988). Согласно этой классификации выделяют 7 классов пороков (рис. 2.1):
Класс I. Гипоплазия/агенезия: а) влагалища; б) шейки матки; в) тела матки; г) маточных труб; д) комбинированная.
Класс II. Однорогая матка: а) с рудиментарным рогом, имеющим полость, сообщающуюся или нет с полостью матки; б) с рудиментарным рогов, не имеющим полости; в) без рудиментарного рога.
Класс III. Удвоение матки.
Класс IV. Двурогая матка: а) рога разделены до внутреннего зева (полная форма); б) рога не достигают внутреннего зева (частичная форма).
Класс V. Внутриматочная перегородка: а) полная; б) частичная.
Класс VI. Седловидная матка.
Класс VII. Изменение формы (Т-образная) полости матки (обычно возникает при назначении матери диэтилстильбэстрола во время беременности).
Двурогая матка относится к одному из наиболее частых пороков развития внутренних половых органов у женщин. Выделяют
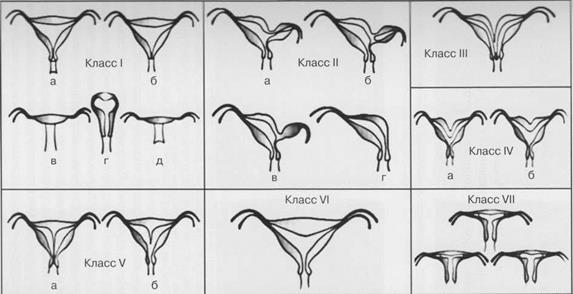
Рис. 2.1. Классификация пороков женских внутренних половых органов (The American Fertility Society, 1988). Класс I. Гипоплазия/агенезия: влагалища (а), шейки матки (б), тела матки (в), маточных труб (г), комбинированная (д). Класс I. Гипоплазия/ агенезия: а) влагалища; б) шейки матки; в) тела матки; г) маточных труб; д) комбинированная. Класс II. Однорогая матка: с рудиментарным рогом, имеющим полость, сообщающуюся (а) или нет (б) с полостью матки; с рудиментарным рогов, не имеющим полости (в); без рудиментарного рога (г). Класс III. Раздвоенная матка. Класс IV. Двурогая матка: рога разделены до внутреннего зева (а); рога не достигают внутреннего зева (б). Класс V. Внутриматочная перегородка: полная (а); частичная (б). Класс VI. Седловидная матка. Класс VII. Изменение формы (Т-образная) полости матки.

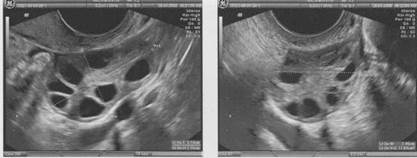
Рис. 2.2. Двурогая матка. Поперечное сканирование при ТА (А) и ТВ (Б) доступе на уровне верхней трети тела матки.
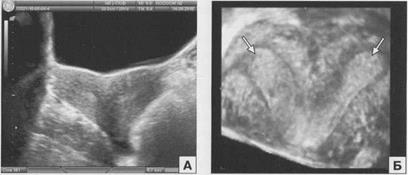
Рис. 2.3. Двурогая матка. А - ТА поперечное сканирование на уровне верхней трети тела матки. Б - коронарный срез полости матки с использованием объемной эхографии. Стрелками указано расхождение рогов матки.
различные степени этого порока: от полного разделения двух половин до почти полного их слияния. В случаях выраженного разделения при ультразвуковом исследовании в поперечной плоскости обнаруживаются два рядом расположенных образования одинаковой эхогенности, каждое из которых имеет собственное М-эхо (рис. 2.2, 2.3). При относительно высоком слиянии эхографический диагноз устанавливается на основании визуализации двух М-эхо и увеличения ширины матки при поперечном сканировании. Эхографическая картина матки с рудиментарным рогом зависит от его функционального состояния. Диагноз может быть легко установлен при функционирующем добавочном роге на основании -
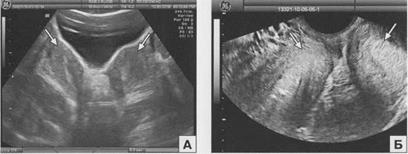
Рис. 2.4. Удвоение тела матки. Поперечное сканирование при ТА (А) и ТВ (Б) доступе. Стрелками указаны два тела матки.
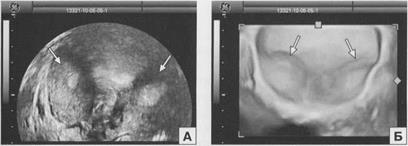
Рис. 2.5. Удвоение тела матки. А - коронарный срез с использованием объемной эхографии. Б - объемная реконструкция органов малого таза. Стрелками указаны два тела матки.
визуализации в нем М-эхо. В случаях нефункционирующего добавочного рога его могут ошибочно принимать за субсерозный миоматозный узел. Следует помнить, что если функционирующий рудиментарный рог не сообщается с полостью матки, то возникает гематометра.
При удвоении матки могут идентифицироваться либо две совершенно независимые друг от друга матки, либо они соприкасаются в области шеек. Следует отметить, что при удвоении матки вне зависимости от его формы имеет место удвоение влагалища. В ходе ультразвукового исследования при поперечном сканировании при этом пороке визуализируются расположенные раздельно две матки (рис. 2.4, 2.5). При последовательном сканировании в поперечном направлении сверху вниз удается четко
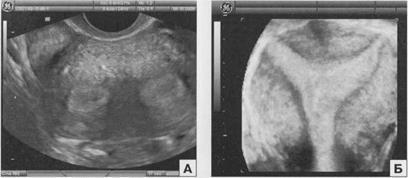
Рис. 2.6. Седловидная матка. А - поперечное сканирование на уровне верхней трети тела матки. Б - коронарный срез полости матки с использованием объемной реконструкции.
идентифицировать сначала расходящиеся тела маток, а затем сходящиеся их шейки.
Седловидная матка является самой «мягкой» формой двурогой матки и при продольном ультразвуковом исследовании обычно не отличается от нормальной, только дно матки имеет вогнутую форму. Поэтому при поперечном сканировании в области дна матки отмечается увеличение ширины ее тела и визуализируются два М-эхо в области трубных углов. Полость матки имеет Y-образную форму, что наиболее четко идентифицируется при использовании объемной эхографии (рис. 2.6).
Ультразвуковая диагностика внутриматочных перегородок возможна в случаях визуализации двух близкорасположенных М-эхо, при этом поперечный размер матки не увеличен. Нередко в режиме цветового допплеровского картирования в перегородке может визуализироваться кровоток. Эта аномалия часто не идентифицируется при использовании двухмерного ультразвукового исследования, так как только объемная эхография позволяет правильно определить эту аномалию (рис. 2.7).
При ультразвуковом исследовании однорогую матку можно заподозрить в тех случаях, когда визуализируется смещенная относительно средней линии матка, а ее ширина меньше нормы. Также может отмечаться асимметрия толщины боковых стенок матки и уменьшение ширины М-эхо, вследствие чего эндометрий при поперечном сканировании имеет не удлиненно-овальную
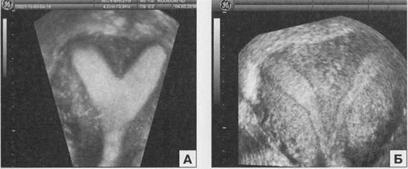
Рис. 2.7. Коронарный срез с использованием объемной эхографии при неполной (А) и полной (Б) внутриматочной перегородке.
форму, а округлую. Дополнительными важными признаками могут служить отсутствие визуализации яичника и нередко почки с одной стороны.
Аномалии развития матки нередко сопровождаются атрезией или обструкцией цервикального канала или влагалища, в этих случаях ультразвук
Дата добавления: 2016-06-18; просмотров: 10434;











