О природе шизофрении
Шизофрения, вероятно, имеет сильные биологические корни, однако стресс, связанный с условиями окружающей среды, может вызвать у людей, предрасположенных к шизофрении, обострение расстройства или новые психотические приступы.
Биологический подход.Исследование семей показывает, что существует наследственная предрасположенность к развитию шизофрении; у родственников шизофреника больше вероятность появления этого расстройства, чем у людей из семей, в которых нет этого заболевания (Gottesman, 1991). На рис. 15.8 показана зависимость риска заболевания шизофренией на протяжении жизни от генетической близости к человеку, у которого диагностирована шизофрения. Заметьте, что идентичный близнец шизофреника имеет втрое больший шанс заболеть шизофренией, чем его родственный близнец, и в 46 раз больший шанс, чем неродственник заболевшего. Однако у идентичных близнецов-шизофреников сама по себе шизофрения развивается менее чем в половине случаев, несмотря на идентичный набор генов. Это указывает на важность негенетических факторов.
| Родственная связь | Генетическая близость, % | Величина риска, % |
| Идентичные близнецы | ||
| Потомство двух родителей-шизофреников | — | |
| Родственные близнецы | ||
| Потомство одного родителя-шизофреника | ||
| Брат или сестра | ||
| Племянник или племянница | ||
| Партнер по браку | ||
| Неродственник |
Рис. 15.8. Генетические связи и шизофрения.Риск заболевания шизофренией на протяжении жизни у данного человека зависит в основном от генетической близости к шизофренику и не зависит от того, насколько схожим было окружение обоих. Если у индивида оба родителя были шизофрениками, генетическую связь нельзя выразить в процентах, но регрессия [Регрессия — зависимость математического ожидания случайной величины от значений других случайных величин (Толковый математический словарь. М.; 1989). — Прим. ред.] его «генетического значения» на соответствующий показатель родителей равна 1 — столько же, сколько у идентичных близнецов (по: Gottesman, 1991; Gottesman & Shields, 1982).
<Рис. Шанс того, что у всех четырех идентичных четверняшек будет диагностирована шизофрения, составляет 1 к 2 миллиардам — и тем не менее вот они, четверняшки Генаинс. Они периодически госпитализировались, начиная со средней школы.>
Как влияют на мозг генетические аномалии, предрасполагающие человека к шизофрении? Современные исследования сосредоточены на двух основных направлениях: нейрохимических отклонениях и различиях в структуре мозга между шизофрениками и нормальными людьми.
При исследовании мозга людей, страдающих шизофренией, были обнаружены структурные нарушения двух типов. Во-первых, префронтальная (предлобная) кора некоторых людей, страдающих шизофренией, меньше по размерам и менее активна, чем у нормальных индивидов (Andreasen et al., 1997; Berman et al., 1992; Buchsbaum et al., 1992) (рис. 15.9). Префронтальная кора является наиболее крупным участком мозга у людей, составляя около 30% всей коры головного мозга и связанной со всеми остальными кортикальными зонами, с лимбической системой, ответственной за эмоции и когнитивную деятельность, а также с базальными ганглиями, ответственными за моторные движения. Префронтальная кора играет важную роль в возникновении речи, выражении эмоций; планировании и формировании новых идей, а также в опосредовании социальных взаимодействий. Таким образом, логично предположить, что у людей со значительно уменьшенной в размерах или менее активной префронтальной корой могут встречаться различные нарушения в когнитивной, эмоциональной и социальной сфере, как это имеет место у лиц, страдающих шизофренией.
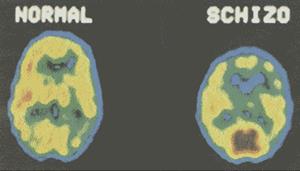
Рис. 15.9.ПЭТ-сканер показывает разницу в уровне метаболизма между участками мозга у больного шизофренией и у нормального человека.
Во-вторых, люди, страдающие шизофренией, имеют расширенные пазухи (ventricles) — заполненные жидкостью полости в мозге (Andreasen et al., 1990). Увеличение размеров пазух свидетельствует об атрофии или поражениях других тканей мозга. Поражение специфических отделов мозга вызывает увеличение пазух, приводящее к различным формам шизофрении (Breier et al., 1992).
Хотя в нейрохимических теориях настроения основное внимание уделяется норэпинефрину и серотонину, ответственным за развитие шизофрении считается допамин. Согласно ранним допаминовым теориям шизофрении, считалось, что это расстройство является результатом присутствия повышенного количества допамина в ключевых участках мозга. Сегодня данная точка зрения рассматривается как слишком упрощенная. Согласно новейшим теориям, происходит сложное нарушение баланса уровней допамина в различных участках мозга (Davis et al., 1991). Прежде всего может иметь место повышенная допаминовая активность в мезолимбической системе, субкортикальном отделе мозга, ответственном за когнитивную деятельность и эмоции, приводящая к появлению «позитивных» симптомов шизофрении — галлюцинаций, иллюзий и беспорядочных мыслей. С другой стороны, может иметь место чрезвычайно низкий уровень допаминовой активности в префронтальной зоне мозга, ответственной за внимание, мотивацию и организацию поведения. Низкая допаминовая активность в префронтальной зоне вызывает «негативные» симптомы шизофрении — отсутствие мотивации, неспособность ухаживать за своим телом и неадекватные эмоциональные реакции.
Данные о роли допамина получены из двух источников. Во-первых, антипсихотические препараты, успешно снимающие симптомы шизофрении, снижают количество используемого допамина в мозге. Исследователи полагают, что это достигается блокировкой допаминовых рецепторов. Эти препараты не излечивают шизофрению, но уменьшают галлюцинации и бред, улучшают концентрацию и делают многие симптомы шизофрении не такими странными. Кроме того, было обнаружено, что терапевтическая сила препаратов этого ряда пропорциональна их способности к блокировке допаминовых рецепторов (Creese, Burt & Shyder, 1978).
То, что аномалии допаминового метаболизма могут быть причиной шизофрении, подтверждают также наблюдения за действием амфетаминов, которые усиливают высвобождение допамина. У принимающих амфетамины в повышенных дозах проявляется психотическое поведение, близко напоминающее шизофрению, и снимаются эти симптомы теми же антипсихотическими средствами, которыми лечат шизофрению. Когда пациентам с шизофренией дают низкие дозы амфетаминов, их симптомы значительно усугубляются. В этих случаях этот препарат не вызывает психоза сам по себе, а усугубляет те симптомы, которые может переживать пациент (Snyder, 1980). Например, один пациент поступил в больницу с утверждением, что из головы людей исходят духи и говорят с ним. После лечения антипсихотическим препаратом он согласился, что его разговоры о духах были «дурацкой болтовней», но через минуту после укола амфетаминов он снова утверждал, что из головы интервьюера исходят духи (Janovsky et al., 1973).
Таким образом, усиление действия допамина усугубляет симптомы шизофрении, а блокировка допаминовых рецепторов снимает их. В исследованиях с использованием позитронно-эмиссионной томографии (ПЭТ) — одного из методов получения детальных изображений живого мозга, описанного в главе 2, — было обнаружено, что плотность допаминовых рецепторов определенного типа (рецепторов D2) значительно выше у группы шизофреников, которых никогда не лечили, чем у нормальных людей или шизофреников, которым давали лекарства (Wong et al., 1989, 1986). Вместе с другими данными это показывает, что избыток клеток, чувствительных к допамину, может быть серьезным нейрохимическим дефектом при шизофрении.
Что касается структурных аномалий мозга, то в исследованиях с использованием компьютерной аксиальной томографии (КАТ) и ядерного магнитного резонанса (ЯМР) было обнаружено, что у некоторых шизофреников мозговые желудочки (полости, содержащие спинномозговую жидкость) значительно увеличены. В некоторых исследованиях обнаружилось, что у пациентов с шизофренией эти желудочки больше, чем у их братьев и сестер, включая идентичных близнецов (Andreasen, 1988). По логике, если желудочки больше нормальных, то мозговая ткань должна быть меньше нормальной; тогда увеличение желудочков указывает на процесс порчи или атрофии мозговой ткани. Проведенные до сих пор исследования показывали, что у шизофреников лобные доли, височные доли и гиппокамп бывают меньше нормальных (Suddath et al., 1990). Эти области мозга участвуют в мышлении, сосредоточении, памяти и восприятии.
Данные исследований структуры мозга и его биохимии привели некоторых исследователей к постулированию двух форм шизофрении. Шизофрения типа I характеризуется позитивными симптомами или поведенческими эксцессами, включающими галлюцинации, бред, странности в поведении и бессвязное мышление. Пациенты с позитивными симптомами до появления первых симптомов обычно живут нормальной жизнью; нарушения в их поведении появляются и исчезают, так что временами их социальное поведение достаточно эффективно; они обычно хорошо реагируют на. антипсихотические средства, блокирующие передачу допамина, и при сканировании их мозга не выявляется структурных аномалий. Для шизофрении типа II характерны негативные симптомы или отклонения в поведении, такие как обедненность речи, эмоциональная тупость, изоляция и нарушения внимания. Пациенты с негативными симптомами обычно имеют историю плохой социальной и образовательной жизни до возникновения их начального психотического периода с продолжением ее впоследствии (Fenton & McGlashan, 1992). Антипсихотические средства очень мало улучшают их состояние или не улучшают вообще, и при сканировании их мозга выявляются структурные аномалии (Fenton & McGlashan, 1992).
Полагают, что шизофрения типа I возникает из-за нарушений в нервной передаче, а шизофрения типа II — из-за аномалий в структуре мозга. Причиной структурных аномалий может быть повреждение мозга вирусной инфекцией. Некоторые данные указывают на то, что такая инфекция может произойти во время внутриутробного развития. В 1957 году в Хельсинки в Финляндии возникла серьезная эпидемия гриппа. Были изучены случаи шизофрении среди взрослых, которые подверглись инфицированию в ходе беременности их матерей. Среди тех, кто подвергся инфицированию во время второго триместра беременности (это критический период развития коры мозга), шизофрения встречалась чаще, чем у тех, на кого инфекция воздействовала во время других триместров, или у контрольной группы, не подвергавшейся инфицированию (Mednick et al., 1988).
Однако не все данные говорят в пользу различения между шизофренией типа I и типа II. У некоторых больных имеются и позитивные, и негативные симптомы, причем в ходе болезни эти симптомы могут меняться. Тем не менее исследователи склоняются к выделению подгруппы пациентов с шизофренией, имеющих признаки патологии мозга и негативную симптоматику.
Социальный и психологический подход.Многочисленные исследования в Соединенных Штатах и других странах показывают, что встречаемость шизофрении среди бедных общественных слоев значительно выше, чем в среднем и верхних слоях (Strauss, 1982; Dohrenwend, 1973). Наибольшая частота шизофрении зафиксирована в центральных городских районах, населенных беднейшим социоэкономическим слоем. Это не значит, что частота шизофрении устойчиво растет с падением социоэкономического уровня. Скорее, есть заметная разница в частоте шизофрении у низших и всех остальных социальных слоев. Почему существует связь между уровнем социального слоя и шизофренией, никто не знает. Были предложены два совершенно разных объяснения: социальный отбор и социальная причинность.
1. Социальный отбор — нисходящая мобильность. Из-за плохого умения справляться с жизненными ситуациями индивидам, страдающим шизофренией, трудно завершить свое образование и получить приличную работу. Они постепенно скатываются по социальной лестнице и переходят в низшие слои.
2. Социальная причинность — бедность и стрессы. Жизнь в условиях бедности в районах с высокой преступностью, разрушающимися домами и плохими школами создает достаточно стрессовых ситуаций, чтобы провоцировать шизофренические расстройства, особенно у индивидов, генетически предрасположенных к шизофрении.
Данные показывают, что верны оба объяснения (Brenner, 1982; Fried, 1982; Kosa & Zola, 1975), причем социальный отбор играет бОльшую роль (Dohrenwend et al., 1992).
Исследования роли психологических факторов в развитии шизофрении сосредоточены на связях внутри семьи. В 50-х и 60-х годах велись детальные наблюдения за семьями, у одного из членов которых была диагностирована шизофрения; при этом ученые пытались определить, как отношения со стороны родителей и образ жизни влияли на развитие болезни. Они пришли к разным заключениям, большинство из которых оказалось трудно повторить. Главной проблемой было то, что эти семьи изучали после того, как психическое расстройство у одного члена семьи повлияло на остальных. Одни атипичные семейные взаимодействия предшествовали началу болезни, а другие являлись реакциями на стресс проживания с психически больным человеком. Например, в качестве фактора, отличающего семьи с шизофреником от нормальных, назывались неясные или конфликтные отношения родителя и ребенка. Способ общения родителей с детьми характеризовался как вызывающий смятение и неопределенность (Wynne et al., 1977). Однако результаты одного похожего исследования показывают, что проблемы взаимоотношений с родителями могли возникнуть как реакция на неясность отношения к ним детей, больных шизофренией. В этом исследовании родителей и сыновей просили независимо описать те или иные предметы так, чтобы тот, кто прослушает это описание, мог узнать предмет, не глядя на него. Описания записывались на магнитофон и проигрывались другим участникам эксперимента, включая нормальных и больных шизофренией сыновей и их родителей. Было обнаружено, что по своей способности обмениваться мыслями родители сыновей-шизофреников не отличались от родителей нормальных сыновей. Хуже всего могли общаться сыновья, больные шизофренией. Процитируем автора исследования: «Нарушения в общении у сыновей, больных шизофренией, оказывали прямое отрицательное воздействие не только на их собственных родителей, но и на всех родителей, которые их слышали и пытались отвечать им» (Liem, 1974, р. 445).
В одном долгосрочном исследовании попытались устранить свойственную более ранним исследованиям проблему путем наблюдения за отношениями в семье до того, как у члена семьи диагностировалась шизофрения. Это исследование началось в 64 семьях, в которых хотя бы один подросток обращался в психологическую клинику за помощью в связи с небольшими или средней тяжести эмоциональными проблемами. Эти подростки и их семьи тщательно изучались и затем находились под наблюдением следующие 15 лет с проведением периодических анализов. Наивысшая встречаемость шизофрении была обнаружена в семьях, где (а) родители обращались с подростком строго и враждебно и (б) общение с подростком было смешанным. Сочетание отрицательного отношения родителей со смешанным общением даже лучше предсказывало шизофрению, чем каждая переменная по отдельности (Goldstein, 1987). Однако причинная связь остается неясной. Возможно, проблемы в общении и строгое отношение родителей были следствием их попытки справиться с ребенком, чье поведение беспокоило или было необычным еще до того, как у него диагностировали шизофрению. Другими словами: являются ли отклонения у родителей причиной неадекватного поведения ребенка, или же нетипичные особенности ребенка были причиной такого поведения родителей? Этот вопрос остается без ответа. Но какова бы ни была их причинная роль в начальном шизофреническом поведении, дезорганизация в семье и неприятие со стороны родителей являются важными детерминантами серьезности этого заболевания и прогноза к выздоровлению (Anderson, Reiss & Hogarty, 1986; Roff & Knight, 1981).
Было также обнаружено, что помимо рассмотренных семейных отношений фоном для людей с шизофренией чаще среднего служили другие травмирующие события (такие как ранняя смерть одного или обоих родителей). Различного рода стресс в детстве может способствовать этому заболеванию. Вообще, чем насыщеннее стрессами детство, тем серьезней шизофрения.
Дата добавления: 2019-12-09; просмотров: 851;











