Глубокие травмы черепа и головного мозга
Основными причинами глубоких травм черепа и головного мозга являются дорожно-транспортные происшествия (75 %), падение с высоты, уличные травмы, различные агрессии. Черепно-мозговая травма характеризуется высоким уровнем летальности (при тяжелых травмах головного мозга достигает до 80 %).
К закрытым травмам относятся черепно-мозговые повреждения, при которых отсутствуют нарушения целостности мягких тканей покровов головы. Если же они имеются, их расположение не совпадает с проекцией перелома костей черепа. Основными общими симптомами черепно-мозговой травмы являются: потеря сознания, головная боль, тошнота, рвота, ретроградная амнезия (потеря памяти на события, связанные с травмой).
Сотрясение головного мозга. Наиболее частый и наименее тяжелый клинический синдром повреждений — сотрясение головного мозга — возникает при падении на затылок, ударе тупым предметом по нефиксированной голове и транспортной аварии.
Клиническая картина. Возникает острое нарушение сознания, продолжительность которого исчисляется от нескольких секунд до нескольких минут. По тяжести выделяют три степени сотрясения. Часто наблюдаются рвота, обычно однократная, тошнота, бледность кожных покровов, сменяющаяся иногда гиперемией, в легких случаях тахикардия, тахипноэ, в тяжелых случаях брадикардия, брадипноэ. Пострадавшие жалуются на головную боль, головокружение, тяжесть в голове, шум в ушах, боль в глазных яблоках и в области лба, усиливающуюся при ярком свете и движении глаз (симптом Манна — Гуревича). При сборе анамнеза у больного обнаруживается характерная ретроградная амнезия. В области ушиба часто возникает ограниченная припухлость на месте подапоневротической гематомы, мягкая в центре и с плотным валиком по окружности.
Тактика. На протяжении нескольких дней после травмы больные обычно жалуются на головные боли, головокружение, приливы крови к голове, чувство жара, потливость, сердцебиение, бессонницу, раздражительность и легкую утомляемость.
Пострадавшему создают покой, укладывают на спину, под голову подкладывают ватно-марлевый круг или подушку. В положении лежа больного транспортируют в нейрохирургическое отделение, на голову прикладывают холод. При выраженном возбуждении больного необходимо ввести 2 —4 мл 0,5 % раствора реланиума (седуксена, сибазона).
Лечение. Проводят дегидратационную терапию введением гипертонических растворов глюкозы, хлорида натрия, 25 % раствора сульфата магния, диуретических и седативных препаратов. Постельный режим определяется индивидуально в зависимости от регрессии симптомов и нормализации гемодинамики. Выздоровление, как правило, наступает через 10 — 20 сут после травмы.
Ушиб головного мозга. Это тяжелая форма повреждений мозговой ткани в виде размозжений, размягчений и кровоизлияний.
Клиническая картина. Клиника складывается из картины сотрясения и очаговых неврологических явлений (парезы, параличи, патологические глазные рефлексы), наличия или отсутствия «светлого промежутка». Ушиб головного мозга можно разделить на три степени. Легкая степень по сравнению с сотрясением характеризуется большей продолжительностью выключения сознания, наличием негрубой очаговой неврологической симптоматики, не исчезающей в течение 1-й недели после травмы.
При средней степени наблюдаются выраженная очаговая симптоматика, появление негрубых преходящих нарушений жизненно важных функций и тяжелое течение острого периода
Ушиб головного мозга тяжелой степени характеризуется длительностью сопорозно-коматозного состояния (до нескольких суток), грубой очаговой симптоматикой (парезы, параличи, нарушение глотания, речи, зрения, слуха, патологические глазные рефлексы), отсутствием светлого промежутка, тяжелыми нарушениями функций дыхания, сердечной деятельности и угрожающим жизни течением острого периода.
Тактика. Пострадавшего необходимо уложить на бок или живот с возвышенным головным концом. Под голову подкладывают ватно-марлевый круг или подушку. На голову кладут холод, проводят дегидратационную терапию (внутривенное введение 20 мл 40 % раствора глюкозы), вводят обезболивающие и десенсебили-зирующие препараты (анальгин, димедрол). Наркотические анальгетики противопоказаны. При появлении судорог или возбуждении больному необходимо ввести 2 —4 мл 0,5 % раствора седуксена (реланиума). При необходимости проводят мероприятия по поддержанию дыхания и сердечной деятельности.
При бессознательном состоянии необходимо осмотреть и очистить полость рта, принять меры по профилактике от западения языка и аспирации рвотных масс (фиксируют язык языкодержателем или прошиванием).
Пострадавшего экстренно госпитализируют в нейрохирургию или реанимацию.
Лечение. В 1-е сутки применяют холод на голову, покой. При тяжелом ушибе мозга лечение направлено на устранение дыхательной недостаточности и гипоксии мозга, явлений отека мозга и уменьшение внутричерепной гипертензии, устранение или предупреждение гипертермии, борьбу с шоком, восполнение кровопотери, коррекцию метаболических нарушений, предупреждение инфекционных и легочных осложнений.
Дыхательную недостаточность устраняют аспирацией слизи из воздухоносных путей, оксигенотерапией. В тяжелых случаях показана длительная интубация трахеи или трахеостомия с последующей управляемой вентиляцией легких. При отеке головного мозга проводится дегидратационная терапия. При длительной утрате сознания питание осуществляется через зонд. С диагностической и лечебной целью проводят люмбальные пункции.
Сдавление головного мозга.Основная причина сдавления головного мозга — внутричерепные гематомы с нарастающим отеком головного мозга. В зависимости от локализации гематом по отношению к оболочкам и веществу мозга различают эпидуральные, субдуральные, внутримозговые, внутрижелудочковые, субарахноидальные кровотечения (рис. 12.1).
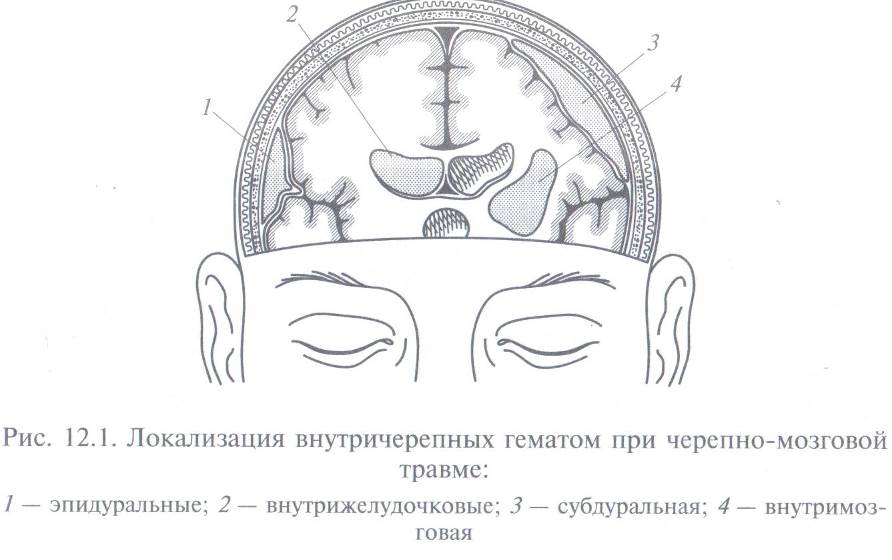
Синдром сдавления обычно сочетается с остро возникшим сотрясением, ушибом головного мозга или переломом костей черепа, но в отличие от последних проявляется через некоторый период с момента травмы: от нескольких минут, часов до нескольких суток в зависимости от вида поврежденного сосуда, прогрессивно нарастая.
Клиническая картина. Важнейшим диагностическим признаком является — повторная утрата сознания после «светлого промежутка» с нарастанием общемозговых и очаговых неврологических симптомов.
Головные боли после травмы не уменьшаются, а продолжают нарастать, принимают распирающий характер. Больной беспокоен, мечется в постели, чаще лежит на стороне гематомы. У него возникают повторные рвоты. Дыхание больного учащается до 50 — 60 и выше в 1 мин при одновременном замедлении пульса до 60 — 40 в 1 мин и ниже и повышении АД (особенно на стороне, противоположной локализации гематомы). При эпидуральной гематоме «светлый промежуток» обычно короткий, при субдуральной — длинный, очаговые симптомы нарастают медленно. Вслед за возбуждением вскоре наступают адинамия, общая вялость, сонливость, возникают признаки гипоксии в виде цианоза губ и кончика носа. Брадикардия и артериальная гипертония сменяются коллапсом.
Тактика. Тактика фельдшера такая же, как и при ушибе головного мозга.
Лечение. При эпидуральных и субдуральных гематомах показана экстренная операция — костнопластическая или декомпрессивная трепанация черепа с удалением содержимого гематомы и перевязкой кровоточащего сосуда. Медикаментозная терапия должна быть направлена на устранение отека головного мозга, внутричерепной гипертензии, устранение и предупреждение гипертермии, восполнение кровопотери, борьбу с дыхательной недостаточностью, метаболическими нарушениями и инфекционными осложнениями.
Повреждения костей черепа. Такие травмы делят на переломы свода, основания и комбинированные переломы свода и основания. Переломы сопровождаются клиническими признаками повреждения головного мозга, его оболочек и сосудов, особенно у детей. Симптомы самого перелома обнаруживаются не всегда, обычно при рентгенологическом или специальном хирургическом исследовании.
Переломы свода черепа. Переломы возникают в результате прямой непосредственной травмы и чаще всего приходятся на теменную или лобную кости. При линейных трещинах и большей части вдавленных переломов твердая мозговая оболочка цела. При локализации вдавленного перелома в височной области часты ранения ветвей средней оболочечной артерии с развитием гематомы.
Клиническая картина. Отмечаются черепно-мозговые симптомы, иногда легкое течение с кратковременной потерей сознания, головной болью. В тяжелых случаях возникает длительная потеря сознания. Возможны парезы, параличи, нарушение акта глотания, функции речи, хотя очаговых симптомов может и не быть. При оскольчатых переломах со сдавлением мозга, субдуральных гематомах очаговые симптомы присутствуют всегда. Когда формируется гематома, отмечается брадикардия, сменяющаяся тахикардией. Если перелом прошел через содержащие воздух лобные пазухи, отмечается крепитация пузырьков воздуха в подкожной клетчатке лба.
Лечение. Пострадавшим без смещения костей свода черепа или при отсутствии симптомов сдавления головного мозга показано консервативное лечение. Назначают строгий постельный режим, к голове прикладывают холод (пузыри со льдом, обернутые полотенцем) в течение 1-х суток с перерывами через каждые 3 ч на 1 ч. Вводят обезболивающие, седативные, антигистаминные препараты, проводят дегидратационную терапию. При нарастающих явлениях сдавления головного мозга гематомой или за счет отека головного мозга выполняют трепанацию черепа, удаление костных отломков, эвакуацию гематомы.
Переломы основания черепа. Переломы возникают по механизму непрямой травмы как продолженный перелом свода или через травматизацию позвоночником (падение с высоты на голову или на ноги), нижней челюстью, скуловой дугой, сочленяющимися с основанием черепа. При переломах основания черепа часто разрывается твердая мозговая оболочка.
Клиническая картина. Помимо черепно-мозговых симптомов наблюдается истечение крови или ликвора из уха, носа (соответствующей ноздри), по задней стенке глотки (абсолютный признак перелома основания черепа). После возвращения сознания у больного обнаруживается утрата обоняния. Кровоизлияние в полость орбиты появляется на 2 — 3 сут с момента травмы (симптом «очков»); при простых ушибах и кровоподтеках в области век, глаз кровоизлияние появляется практически в 1-е сутки. Нарастающие плотные кровоподтеки — гематомы образуются в области височной впадины, позади уха и сосцевидного отростка. Отмечаются также поражения черепно-мозговых нервов, проходящих через отверстия и каналы костей основания черепа: обонятельных, зрительных (слепота) и глазодвигательных (опущение века, расширение зрачка). Возникает глухота и утрачивается вкус.
Тактика. Необходимо создать пострадавшему покой, уложить его на спину с возвышенным головным концом, под голову подложить круг (ватно-марлевый, резиновый) или подушку. Кровотечение останавливают с помощью давящей асептической повязки. При интенсивном кровотечении из носа или уха необходимо провести переднюю тампонаду носовых ходов или слухового прохода ватными тампонами, смоченными 3 % раствором перекиси водорода. С целью обезболивания вводят 2 — 4 мл 2% раствора анальгина, для дегидратации — 20 — 40 мл 40 % раствора глюкозы. По показаниям вводят сердечные средства, проводят противошоковые мероприятия. На голову кладут пузырь со льдом. Пострадавшего немедленно госпитализируют в нейрохирургическое или травматологическое отделение. Во время транспортировки необходимо наблюдать за сознанием, пульсом, дыханием.
Лечение. Прямые показания к неотложной трепанации черепа возникают в остром периоде лишь ограниченной группе пациентов с наиболее тяжелыми повреждениями и по жизненным показаниям, при подозрении на внутричерепное кровотечение, осколочных и открытых переломах.
Открытые черепно-мозговые травмы. В мирное время открытые черепно-мозговые травмы встречаются редко и возникают при сильном ударе по голове острым тяжелым предметом (колом, топором и др.). В военное время причиной открытых черепно-мозговых травм являются огнестрельные раны черепа и головного мозга. Самые тяжелые из них — проникающие ранения, которые сопровождаются повреждением твердой мозговой оболочки, что способствует проникновению в ткани мозга микробов.
Клиническая картина. Проникающие ранения черепа распознаются по местным признакам, общемозговым и очаговым симптомам.
Комплекс местных признаков включает вытекание из раны крови, ликвора, разрушенного мозгового вещества (детрита); наличие входного и выходного отверстий. Раны черепа обильно кровоточат, поэтому у пострадавших может развиться коллапс или геморрагический шок.
Общемозговые симптомы включают психомоторное возбуждение, ригидность затылочных мышц и мышц конечностей, нарушение функции тазовых органов (непроизвольное мочеиспускание и дефекация), утрату сознания — от сомноленции (дремотное состояние, медленные и неохотные ответы на вопросы) до сопора (ответные реакции в виде слабого пожатия руки) и комы (полное отсутствие рефлексов).
Очаговые симптомы появляются, как правило, после улучшения общего состояния раненых.
Тактика. Тактика фельдшера такая же, как и при переломе костей черепа.
Лечение. Осуществляется только оперативное лечение.
Дата добавления: 2016-06-05; просмотров: 3474;











