Практическое занятие 4
Цель занятия - изучить правила иммобилизации при повреждениях (переломах) верхних и нижних конечностей.
Оснащение: бинты, косынки, ватно-марлевые валики, шины Крамера и Дитерихса, подручные средства.
Последовательность выполнения иммобилизации при переломе плеча:
- конечности придают среднефизиологическое положение: сгибают в локтевом суставе под углом 70-90°, приводят к туловищу, кисть в полусогнутом положении;
- кладут ватно-марлевые валики в подмышечную впадину и под кисть;
- фиксируют бинтом шину от плеча до середины кисти;
- для более надежной иммобилизации стараются обездвижить три сустава: плечевой, локтевой и лучезапястный (см. рис. 19, 21).
Последовательность выполнения иммобилизации при переломе костей предплечья:
- конечности придают среднефизиологическое положение: сгибают в локтевом суставе под углом 70-90°, приводят к туловищу, кисть в полусогнутом положении;
- отмоделировав шину, подкладывают под кисть ватно-марлевый валик и прибинтовывают шину в месте перелома, оставив фаланги пальцев открытыми, при этом необходимо обездвижить локтевой и лучезапястный суставы.
Последовательность выполнения иммобилизации при переломе бедра:
- перед наложением шины места костных выступов покрывают ватой, марлей или другим мягким материалом; подошвенную часть шины фиксируют бинтом к подошве ступни (обуви); наружную планку расширяют и закрепляют так, чтобы она начиналась от подмышечной впадины и заканчивалась на уровне ступни, и фиксируют циркулярными ходами бинта;
- при аутоиммобилизации ее фиксируют к здоровой нижней конечности;
- для обеспечения надежной иммобилизации при переломе бедра необходимо обездвижить тазобедренный, коленный и голеностопный суставы.
Последовательность выполнения иммобилизации при переломе голени:
- используют отмоделированную шину Крамера или подручный материал (лучше три шины, одну из которых укладывают на заднюю поверхность голени от средней трети бедра до пяточной кости);
- вторую и третью шины укладывают по наружной и внутренней поверхности голени; все три шины скрепляют с помощью бинта;
- для обеспечения устойчивой иммобилизации следует обездвижить голеностопный и коленный суставы.
1.7. Ожоги и отморожения
Ожог - повреждение тканей, возникающее в результате местного термического, химического или иного энергетического воздействия. В зависимости от причины возникновения ожоги подразделяются на термические, световые, электрические, химические и лучевые, а от обстоятельств, где произошел ожог, - на производственные, бытовые, военного времени. Наиболее типичным видом лучевых ожогов являются солнечные.
Термические ожоги образуются под воздействием на ткани огня, различных горячих веществ (пара, воды и т. п.), электрического тока и др. Степень повреждения тканей при ожоге зависит от температуры и времени воздействия повреждающих факторов. Термические ожоги сопровождаются местными изменениями тканей, при больших поражениях у обожженных наблюдаются общие расстройства. Под воздействием жидкостей и газов высокой температуры происходит свертывание белков тканей, повреждаются кровеносные сосуды и нервные окончания. Различают первичные и вторичные ожоги. Первичные ожоги возникают при непо-средственном воздействии термического фактора, а вторичные - при горении одежды и др. Термические ожоги классифицируют по площади поражений (в процентах к поверхности тела, принятой за 100 %), по глубине (I, II, IIIа, IIIб, IV степени), по периодам ожоговой болезни.
Для определения площади ожога используют простые, но достаточно достоверные способы исследования - «правило ладони» и «правило девятки». «Правило ладони» - измерение ладонью площади ожога. Размер ладони составляет примерно 1 % общей площади кожного покрова человека. Данный способ применяется и при ограниченных, и при обширных ожогах. В последнем случае ладонью определяют площадь непораженных участков тела и вычитанием полученной цифры из 100 определяют процент пораженной поверхности. Согласно «правилу девятки» (см. рис. 24), поверхность головы и шеи составляет 9 %, одной верхней конечности - 9 %, одной нижней конечности - 18 % (9 % - бедро, 9 % - голень + стопа), задняя поверхность туловища -18 %, передняя - 18 %, поверхность промежности и наружных половых органов - 1 % поверхности тела.
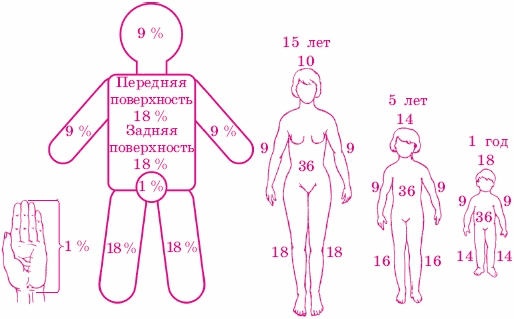
Рис. 24. Определение площади ожогов «по правилу девятки»
В отношении детей «правило девятки» применяется с изменениями. Принято считать, что у детей в возрасте до одного года поверхность головы и шеи составляет 18 %, а поверхность каждой нижней конечности - 14 %; в возрасте до 14 лет - соответственно 14 и 16 %, а с 14 до 15 лет - 10 и 18 %. Различают четыре степени ожогов. Ожог I степени характеризуется стойким покраснением кожи, ее отеком, болью. Заживление наступает через 3-4 дня. Ожогу II степени свойственно появление пузырей в результате отслоения эпидермиса. Заживление наступает через 7-12 дней, рубцы не образуются. Ожог III степени может быть поверхностным и глубоким. При поверхностном ожоге (IIIа степень) эпидермис отсутствует, мягкие покровные ткани отечные, напряжены, рана покрыта светло-коричневым или серым струпом, который формируется при омертвении эпителия и поверхностного слоя кожи. Через 3-4 недели наступает заживление с образованием рубцов. При глубоких ожогах (IIIб степень) на поверхности кожи образуется плотный темно-коричневый струп в результате омертвения всех слоев кожи. Заживление медленное: вначале через 3-5 недель начинается отхождение струпа, рана покрывается грануляциями (молодые клетки), а затем образуется грубый рубец. Ожог IV степени сопровождается омертвением кожи, подкожно-жировой клетчатки, сухожилий, мышц, кости и образованием коричневого или черного струпа с выделением венозной крови.
В большинстве случаев ожоги IIIб и IV степеней требуют оперативного лечения, восстановления целостности кожного покрова за счет пересадки собственной кожи, сохранившейся вне зоны термической травмы. Чем раньше будет оказана первая медицинская помощь такому пострадавшему, тем меньше вероятность возникновения осложнений. При оказа-нии помощи прежде всего необходимо погасить одежду, если она загорелась, для чего на пораженного набрасывают пальто, одеяло и др. Обожженную часть тела освобождают от одежды, которую обрезают вокруг раны, оставляя только прилипшую к месту ожога часть. Вскрытие и срезание пузырей недопустимо. Нельзя смазывать обожженную поверхность жировыми и другими веществами. На нее накладывают стерильную повязку, холод. Небольшие поверхностные ожоги кистей, стоп площадью до 1-2 % можно лечить амбулаторно.
Всех потерпевших с глубокими ожогами любой локализации необходимо доставить в ожоговое отделение больницы или ожоговый центр. Если площадь поверхностных ожогов пострадавшего более 30 %, а глубоких более 10 %, его госпитализируют в реанимационное отделение. При ожогах лица, шеи, верхней половины туловища больного транспортируют в сидячем положении, при ожогах передней половины туловища, ног - на спине, при циркулярных круговых ожогах под потерпевшего подкладывают валик из одежды, чтобы большая часть туловища или ноги не соприкасалась с носилками.
Химические ожоги возникают при попадании на кожу и слизистые оболочки различных агрессивных химических веществ, чаще всего сильных кислот (серной, азотной и др.), которые приводят к спеканию тканей; концентрированных едких щелочей, которые вызывают разрушение тканей. Химические ожоги чаще всего не превышают 10 % поверхности тела и отличаются медленным, продолжительным заживлением. Неотложную помощь при химическом ожоге проводят следующим образом: обрывки одежды, пропитанные химическим агентом, немедленно удаляют; кожу обильно обливают проточной водой; при ожогах кислотой накладывают стерильные салфетки, смоченные 4 %-ным раствором гидрокарбоната натрия, при ожогах щелочью - слабым раствором хлористоводородной, лимонной или уксусной кислоты; вводят обезболивающие средства; пострадавших госпитализируют в ожоговое отделение.
При глубоких ожогах любого характера со значительной площадью повреждения в организме возникают тяжелые общие болезненные процессы (ожоговая болезнь, ожоговый шок, отравление продуктами распада ткани - токсемия, обезвоживание и др.), нарушается деятельность сердечно-сосудистой и центральной нервной систем, печени, почек и других органов. Если ожоги I степени охватывают 40-50 % поверхности тела и более, II степени - 20 %, III степени -10 %, IV степени - 5 %, то это всегда приводит к нарушению функций жизненно важных органов - ожоговой болезни.
Первый период ожоговой болезни квалифицируют как ожоговый шок той или иной степени тяжести. Различают его легкую, тяжелую и крайне тяжелую формы. Ожоговый шок возникает тотчас после получения травмы и приводит к тяжелым расстройствам кровообращения и обменных процессов в организме пострадавшего. У людей молодого и среднего возраста шок развивается при ожогах II—IV степеней на площади, охватывающей 15-16 % поверхности тела, а у лиц пожилого и старческого возраста тяжелый ожоговый шок может наступить при поражении 9-12 % поверхности тела. Ожоговый шок у детей до трех лет развивается при поражении 3-5 % поверхности тела, а у более старших детей - 5-10 %. Течение ожогового шока зависит не только от глубины, площади ожога, возраста пострадавшего, но и от адекватности противошоковой терапии, наличия сопутствующих заболеваний - истощения, анемии, лучевой болезни и т. д. Оно значительно осложняется при вторичной травме, вторичном кровотечении, переохлаждении, ожогах дыхательных путей и т. п.
Второй период ожоговой болезни - токсемия, которая развивается вследствие всасывания из зоны ожога токсичных продуктов распада омертвевших тканей и бактериальных токсинов. Она проявляется с 3-го дня болезни и длится у взрослых до 8-14 дней, у детей от 2 до 10 дней. Обычно токсемия начинается с первых часов после ожога, незаметно наслаивается на шок и после выхода пострадавшего из шокового состояния отчетливо проявляется свойственными ей симптомами.
Третий период болезни - септикотоксемия и ожоговое истощение. Этот период связан с нагноением ожоговой раны, которое развивается к 12-15-му дню болезни и ведет к сепсису, часто осложняется воспалением легких, поражением печени и почек, острыми язвами желудочно-кишечного тракта.
Четвертый период - период выздоровления, наступает после ликвидации острых проявлений ожоговой болезни и ее осложнений. У больных постепенно исчезают явления интоксикации, нормализуется температура, улучшается общее состояние, появляется аппетит, повышается масса тела, исчезает анемия и происходит полное или почти полное восстановление способности к передвижению. Раны заживают, и больной выздоравливает.
Отморожение - повреждение тканей тела под влиянием холода. Основная причина повреждения тканей - стойкие изменения в кровеносных сосудах, вызванные их длительным спазмом. В большинстве случаев отморожению чаще подвергаются пальцы рук и ног, уши, нос.
Различают 4 степени отморожения. Для отморожений I степени, которые случаются при кратковременном воздействии холода, характерны отечная, с синюшным оттенком, напряженная кожа, небольшая боль, зуд, жжение, снижение чувствительности пораженных участков. Спустя 2-3 дня эти симптомы проходят и на коже никаких следов не остается. II степень возможна при длительном действии низкой температуры, кожа при этом синюшна, возникают пузыри со светлой и кровянистой жидкостью, больного беспокоят интенсивные боли в местах отморожения. III степени свойствен некроз кожи и подкожной клетчатки с развитием пузырей, на месте которых через несколько дней появляются участки омертвения, а затем и рубцы. IV степени присуще омертвение не только кожи, но и всех слоев глубжележащих тканей (мышц, сухожилий, костей и др.). Кожа бледная и синюшная, покрыта пузырями с неприятным запахом.
Первая медицинская помощь обмороженным направлена на скорейшее восстановление температуры и кровообращения в пораженных тканях. Мокрую одежду снимают и заменяют сухой, желательно в теплом помещении. При снятии примерзших к телу одежды и обуви необходимо проявлять осторожность, чтобы не вызвать дополнительного повреждения пораженных тканей. Пострадавшему дают горячую пищу и питье, укутывают одеялами, прикладывают теплые грелки. Отмороженные участки осторожно растирают смоченной спиртом ватой или сухими руками, одновременно проводя их легкий массаж. После потепления конечности и восстановления кровообращения кожи (порозовение) на обмороженное место накладывают спиртовую или асептическую повязку. Возможно активное согревание отмороженной конечности в воде с температурой сначала не выше 24°С и постепенным ее повышением до 36-40 °С в сочетании с массажем и активным движением конечности. При отморожениях щек, носа, ушей их отогревают прямо на улице, осторожно растирая пораженный участок круговыми движениями. Не следует проводить растирание снегом, чтобы не повредить кожу льдинками. Лучше проводить растирание мягкой шерстяной варежкой или рукой до полного восстановления кровообращения. В зависимости от тяжести отморожения пострадавшему назначают амбулаторное или стационарное лечение.
Кроме местного воздействия низкой температуры на ткани возможно генерализованное воздействие холода на организм (переохлаждение, замерзание), обусловленное несоответствием между теплообразованием и повышенной теплоотдачей тела. Переохлаждению способствуют высокая влажность воздуха, ветер, мокрые одежда и обувь, истощение, переутомление, опьянение и др. Признаки общего переохлаждения - озноб, бледность кожи, скованность, безразличие к окружающей среде, резкая сонливость, судороги, окоченение, западение глазных яблок, сужение зрачков и отсутствие их реакции на свет. При легкой степени общего охлаждения пострадавшего необходимо согреть в теплом помещении. Ему дают горячее питье и пищу.
При тяжелой степени замерзания пострадавшего помещают в теплую ванну, энергично растирают тело и после согревания на носилках доставляют в лечебное учреждение в положении лежа.
Вопросы для повторения
- Как отличаются ожоги по степени тяжести?
- В чем заключается первая медицинская помощь при ожогах?
- Что такое ожоговая болезнь?
- Как определить площадь ожога?
- Как оказать первую помощь при отморожении и замерзании?
1.8. Утопление
Утопление - острое болезненное состояние, развивающееся при длительном погружении тела в жидкость (главным образом в воду), что затрудняет или полностью прекращает газообмен с воздушной средой при сохранении анатомической целостности системы дыхания. Утопление может произойти во время катастроф морских и речных судов, случайного падения в воду, купания и т. п. Среди множества содействующих причин особое место занимают страх, низкая температура воды (холодный шок), механические травмы, нарушения функций сердечно-сосудистой и дыхательной систем, внезапно развивающиеся заболевания внутренних органов (инфаркт миокарда, нарушение мозгового кровообращения) и др.
Утопление может быть первичным (истинным, или «мокрым»), асфиксическим («сухим») и вторичным. Случаи первичного утопления составляют 75-95% числа всех несчастных случаев на воде. При этом варианте жидкость проникает в дыхательные пути и легкие, а затем поступает в кровь.
Асфиксический тип утопления встречается в 5-20% случаев, характеризуется признаками острой гипоксии (кислородного голодания), обусловленной закрытием водой дыхательных отверстий и развитием стойкого спазма гортани от раздражения ее рецепторов водой. Степень заполнения дыхательных путей жидкостью в этих случаях не столь значительна для развития утопления, так как жидкость поступает в дыхательные пути только в предагональном периоде при ослаблении спазма гортани.
Вторичное утопление составляет 15-25% случаев, главным образом у женщин и детей. При этом наступает внезапная рефлекторная остановка сердца и дыхания. Этот тип утопления обычно возникает в результате чрезвычайно сильного эмоционального шока, страха в момент катастрофы непосредственно перед погружением в воду, воздействия очень холодной воды на кожу или рецепторы верхних дыхательных путей.
Успех первой помощи при утоплении во многом зависит от правильной оценки его обстоятельств и проведения целенаправленных мероприятий. Оказывать помощь потерпевшему необходимо немедленно после извлечения его из воды. Следует быстро очистить полости рта и носа от песка, ила, водорослей, рвотных масс, освободить легкие и желудок от воды. Если у потерпевшего сохранено дыхание, его согревают и успокаивают. Пострадавшему в бессознательном состоянии, но с сохраненным дыханием и пульсом, необходимо освободить грудную клетку от стесняющей одежды, дать вдохнуть пары нашатырного спирта, положить его на бок для активизации дыхания. Пострадавшим, которые находятся в бессознательном состоянии с признаками нарушения дыхания и кровообращения (редкий пульс и поверхностное дыхание), необходимо немедленно провести искусственную вентиляцию легких и непрямой массаж сердца, предварительно очистив дыхательные пути и желудок от жидкости. Для этого потерпевшего поворачивают на бок и ладонью или кулаком энергично нажимают на верхнюю часть живота, наблюдая за истечением воды изо рта. Затем быстро кладут его к себе на колено лицом вниз и сдавливающими грудную клетку движениями продолжают изгонять воду из легких (рис. 25).
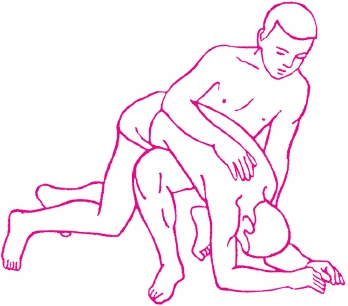
Рис. 25. Удаление воды из легких и желудка пострадавшего
После этого потерпевшему в положении на спине производят искусственную вентиляцию легких и непрямой массаж сердца до полного восстановления сознания. После выведения потерпевшего из состояния клинической смерти его тело согревают, производят массаж конечностей для улучшения периферического кровообращения. В связи с возмож-ностью развития осложнений пострадавшего необходимо доставить в лечебное учреждение для дальнейшего лечения. Для предотвращения несчастных случаев на воде следует соблюдать правила поведения: не оставлять без присмотра детей, не нырять с лодок, плотов, не заплывать за пределы отведенных для купания мест.
Нельзя купаться после употребления алкогольных на-питков, а также в ближайшие 1-2 ч после еды, в состоянии физического и психического утомления. Опасно заходить в воду после сильного перегрева на солнце, в первую очередь людям с заболеваниями сердечно-сосудистой системы и в пожилом возрасте. Чрезвычайно опасны прыжки в воду в незнакомом месте, особенно вниз головой. Важным условием профилактики утопления является умение плавать.
Вопросы для повторения
- Что такое утопление? Охарактеризуйте виды утопления.
- Как оказать первую помощь при утоплении?
- В чем состоит профилактика утоплений?
1.9. Электротравмы и поражение молнией
Электротравма. Поражение электрическим током выше 50 В вызывает тепловой и электролитический эффект. Чаще всего причиной электротравмы является несоблюдение техники безопасности при работе с электрическими приборами в быту и на производстве. Прохождение электрического тока через организм приводит к механическим (разрывы, расслоение тканей) и термическим (ожог) повреждениям, вызывает химические изменения в тканях (ионизация, электролиз) и другие реакции. Эти повреждения тканей организма наблюдаются по всему пути прохождения тока. Различают местные и общие симптомы электротравмы.
К местным симптомам относят характерные изменения тканей, сходные с термическими ожогами, возникающие под влиянием теплоты, а также ионизации, электролиза у мест входа и выхода тока. Места входа и выхода тока называют «знаками тока». В этих местах на коже образуются желтовато-бурые или белесоватые пятна с вдавлением в центре. Иногда эти пятна плотные на ощупь, приподняты над поверхностью кожи, часто представляют собой обычный струп. «Знаки тока» малоболезненны и малозаметны.
Общие симптомы зависят от действия электрического тока на центральную нервную, сердечно-сосудистую и дыхательную системы. При легких поражениях отмечаются сильные судорожные сокращения скелетной мускулатуры, боль в груди, головная боль, общая слабость, быстрая утомляемость, снижение памяти, слуха, зрения, обоняния, одышка, превышение количества лейкоцитов. Часто эти нарушения развиваются не сразу, а спустя некоторое время. В тяжелых случаях помимо указанных симптомов у пострадавших возможны помрачение или потеря сознания, двигательное возбуждение, ретроградная амнезия, повышенная раздражительность, светобоязнь, чувство страха, нарушение функций кишечника, замедление пульса, аритмия, отек легких, расширение границ сердца, развитие острой почечной недостаточности. В более тяжелых случаях останавливается сердечная деятельность. При непосредственном действии электрического тока на дыхательный центр и дыхательную мускулатуру возможны остановка дыхания и удушье. Существенное значение имеет то, через какие органы проходит ток, что ориентировочно можно представить, мысленно соединив места входа и выхода тока. Особенно опасно прохождение тока через сердце, головной мозг.
При воздействии электрического тока высокого напряжения возникают глубокие поражения тканей, ожоги. Они имеют ряд отличительных признаков: глубокое повреждение тканей; отсутствие пузырей на коже; реже развиваются нагноения; заживление протекает с образованием мягких рубцов.
Первая помощь пострадавшему от электротравмы заключается в освобождении его от контакта с электрическим током (рис. 26). Выключают источник электропитания, а если это невозможно, то обрывают или отбрасывают провод деревянной сухой палкой. Если оказывающий помощь одет в резиновые сапоги и резиновые перчатки, то можно оттащить пострадавшего от электропровода руками. При остановке дыхания и сердца проводят искусственную вентиляцию легких и непрямой массаж сердца. На электроожоговую рану накладывают асептическую повязку.
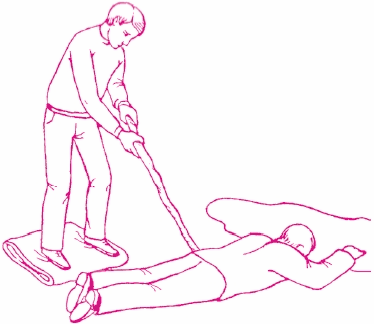
Рис. 26. Освобождение пострадавшего от действия тока деревянной палкой
Поражение молнией. Поражающее действие атмосферного электричества обусловлено высоким напряжением (до 10 000 000 В) и мощным разрядом. Молнией чаще всего поражаются люди, находящиеся на открытом пространстве во время грозы. Кроме электротравмы прострадавшему могут быть нанесены повреждения воздушной волной. Молния способна вызвать тяжелые ожоги до IV степени тяжести за счет высокой температуры (25 000°С) в области так называемого канала молнии. Несмотря на кратковременность воздействия атмосферного электричества при поражении молнией, состояние пострадавшего обычно тяжелое, что связано с поражением центральной и периферической нервной системы: человек теряет сознание, возникают судороги. На коже отчетливо видны своеобразные древовидные пятна («знаки молнии») багрово-бурого цвета по ходу сосудов.
Первая медицинская помощь пострадавшим должна быть оказана немедленно на месте происшествия. Осуществляется искусственная вентиляция легких способом «изо рта в рот» или «изо рта в нос» (даже в случае сохраненной сердечной деятельности) для снятия дыхательной недостаточности. При остановке сердца проводят одновременно и непрямой массаж сердца до восстановления сердцебиения и дыхания. После этого пострадавшего необходимо срочно доставить в реанимационное отделение больницы.
Вопросы для повторения
- Что такое электротравма?
- Назовите признаки электротравмы.
- Как помочь потерпевшему от электрического тока?
1.10. Солнечный и тепловой удары
Солнечный удар - тяжелое болезненное состояние, которое возникает при интенсивном воздействии прямых солнечных лучей на область головы и вызывает нарушение функций центральной нервной системы. Солнечный удар обычно поражает людей, длительно пребывающих на солнце с непокрытой головой, злоупотребляющих солнечными ваннами, при трудных переходах по открытой местности в условиях жаркой безоблачной погоды и т. п. Он может развиться как непосредственно во время пребывания на солнце, так и через несколько часов. Пострадавших беспокоят общее недомогание, чувство разбитости, головные боли, возникают головокружение, тошнота и рвота, учащается пульс, возможны носовое кровотечение, снижение артериального давления, повышение температуры тела и др.
Тепловой удар - болезненное состояние, обусловленное общим перегреванием организма и возникающее в результате воздействия внешних тепловых факторов. При горячем окружающем воздухе основная роль в сохранении постоянной температуры тела принадлежит коже и осуществляется путем потоотделения. Перегреванию организма способствуют повышенная влажность, большие физические нагрузки, недостаточное поступление в организм питьевой воды, переедание, ожирение, сопутствующие травмы и др. Тепловой удар может возникнуть в результате длительного пребывания в помещении с высокой температурой и влажностью, во время продолжительного нахождения на открытых участках в условиях жаркого климата, при тяжелой физической работе в душных, плохо вентилируемых помещениях. Его развитию способствуют теплая, тесная и плохо проницаемая для воздуха одежда, переутомление, употребление алкоголя и другие факторы. У детей причиной теплового удара может быть теплое укутывание, расположение детской кроватки у печи или батареи центрального отопления, длительное пребывание ребенка в жарко натопленном и плохо проветриваемом помещении, бесконтрольный прием солнечных ванн.
Признаки теплового удара у взрослых сходны с симптомами солнечного удара, но у детей грудного возраста на первый план выступают быстро нарастающие диспептические нарушения (рвота, понос), температура тела резко повышается, возникают судороги, развивается кома.
Оказание первой медицинской помощи одинаково как при солнечном, так и при тепловом ударе. Пострадавшего срочно выносят в тень или прохладное место, обеспечивают доступ свежего воздуха, освобождают от одежды, дают выпить холодной воды, кладут холодный компресс или лед на голову, паховые области. Показано обертывание простынями, смоченными холодной водой. В тяжелых случаях необходима срочная госпитализация.
Профилактика солнечного и теплового ударов основывается прежде всего на соблюдении определенных гигиенических правил. Следует избегать прямого воздействия солнечных лучей, выполнять режим работы в горячих цехах и других жарких помещениях. Очень важен правильный питьевой режим. Употребление алкоголя в жаркое время может привести к нарушению терморегуляции и способствовать тепловому удару. Во время длительных походов следует устраивать привалы для отдыха в тенистом месте. Одежда должна быть легкой, свободной, хорошо пропускающей воздух. Необходима умеренность и при отдыхе на пляже в жаркое время года. Особую осторожность следует соблюдать при приеме солнечных ванн детьми, их голова должна быть покрыта легким головным убором.
Вопросы для повторения
- Расскажите о солнечном и тепловом ударах и первой помощи при них.
- В чем заключается профилактика солнечного и теплового ударов?
1.11. Поражения ядами животных и насекомых
У ядов животных нет такой выраженной избирательной токсичности по отношению к внутренним органам человека, как у растительных ядов. Одиночные укусы пчел, ос или шмелей вызывают местную болевую и воспалительную реакцию, характеризующуюся чувством жжения и боли, покраснением кожи на месте укуса, отечностью (особенно выражен отек при укусе в лицо, шею, слизистую оболочку рта). Общетоксические явления (озноб, тошнота, головокружение, сухость во рту) отсутствуют или слабо выражены. Все случаи более тяжелых поражений связаны не с интоксикацией как таковой, а с повышенной чувствительностью конкретного человека к ядам насекомых, его аллергическими реакциями на чужеродные вещества.
У лиц, особо чувствительных к ядам насекомых, возможны чрезвычайно опасные аллергические реакции, которые быстро развиваются и могут служить причиной скоропостижной смерти. В связи с этим люди с повышенной чувствительностью к укусам пчел и ос должны избегать возможного контакта с этими насекомыми, иметь при себе в местах постоянного загородного отдыха необходимые лекарственные средства. Реакция на укус у людей с повышенной чувствительностью к ядам насекомых может проявляться крапивницей, суставными болями, внезапной потерей сознания, сопровождающейся расстройством нервной системы, отечностью лица и шеи, одышкой с сухим кашлем и свистящими хрипами. Любой из этих симптомов может развиваться в первые минуты после укуса или быть отсроченным во времени на 30 мин - 2 ч. Хотя большинство смертей при аллергических реакциях на яды насекомых отмечается в течение первого часа после укуса, интенсивное наблюдение за пострадавшими должно продолжаться не менее 3 ч. Первое появление аллергических симптомов или реакций (даже в легкой форме!) служит сигналом для проведения интенсивной терапии.
Первая медицинская помощь при укусе заключается в удалении из ранки жала пинцетом или пальцами. Место укуса надо смочить эфиром, спиртом или одеколоном, приложить к нему холод. При необходимости пострадавшему дают горячее питье. При остановке сердца и дыхания необходимы реанимационные мероприятия и срочная госпитализация в отделение интенсивной терапии лечебного учреждения.
Опасным для человека животным в Беларуси является гадюка обыкновенная, яд которой оказывает токсическое действие на свертывающую систему крови и разрушающее воздействие на клетки и ткани. На месте укуса, где четко видны две глубокие колотые ранки, образованные ядовитыми зубами змеи, уже в первые минуты возникает покраснение, затем отечность и быстро распространяющиеся от места укуса кровоизлияния в кожные покровы. Постепенно укушенная часть тела становится все более отечной, кожа над отеком багрово-синюшная, покрыта пятнистыми кровоизлияниями типа кровоподтеков. На ней могут образовываться пузыри, а в зоне укуса - язвы. Ранки (следы прокола кожи ядовитыми зубами) могут длительно кровоточить либо выделять серозно-сукровичную отечную жидкость. В пораженной конечности нередки воспаления лимфатических и венозных сосудов, периферических лимфатических узлов.
Общетоксические симптомы характеризуются возбуждением, сменяющимся резкой слабостью, бледностью кожных покровов, головокружением, слабым и частым пульсом, снижением артериального давления. Возможны обморочные состояния, часто наблюдаются тошнота и рвота. Развивается картина тяжелого шока, связанного с нарушением свертывающей системы крови. При легких формах отравления общетоксические симптомы выражены слабо и преобладает ограниченная местная реакция на яд в виде отека и кровоизлияния на месте укуса.
Максимальной выраженности все проявления интоксикации достигают через 8-24 недель. При неадекватном лечении состояние больного остается тяжелым в течение первых 2-3 дней после укуса. Возможны осложнения в виде долго не заживающих язв, гангрены, нагноительных процессов. Чаще всего эти осложнения связаны с неправильным оказанием первой помощи и дополнительной травматизацией тканей прижиганиями, перетяжками, обкалыванием окислителями (перманганатом калия и др.).
Первая медицинская помощь состоит в немедленном интенсивном отсасывании ртом яда из ранок (предварительно их нужно «открыть» сдавливанием складки кожи в области укуса). Немедленно начатое отсасывание позволяет удалить 30-50% введенного змеей яда и тем самым существенно облегчить интоксикацию. Отсасывание могут производить как сам пострадавший, так и другие лица. Процедура безопасна, так как змеиный яд, попавший в рот и желудок, отравления не вызывает. Продолжать отсасывание яда следует 10-15 мин, сплевывая содержимое ранок. Крайне важно, чтобы пораженная конечность оставалась при этом неподвижной, поскольку движения существенно ускоряют поступление яда в общую циркуляцию. С самого начала должны быть обеспечены покой в положении лежа (как на месте происшествия, так и при транспортировке пострадавшего в лечебное учреждение) и неподвижность пораженной конечности, для чего она должна быть зафиксирована лонгетой или повязкой. Противопоказаны прижигания места укуса, обкалывание его любыми препаратами, разрезы и другие локальные воздействия. Наложение жгута на пораженную конечность, как правило, противопоказано. В догоспитальном периоде показано обильное питье. Алкоголь во всех видах строго противопоказан.
Вопросы для повторения
- Какие признаки присущи укусам ядовитых насекомых?
- Опишите место укуса гадюки обыкновенной.
- Как оказать первую помощь при поражениях ядами насекомых и животных?
1.12. Отравление
Отравление - болезненное состояние, возникающее в результате воздействия на организм поступающих из окружающей среды ядовитых веществ различного происхождения (химические вещества, применяемые в промышленности и быту, лекарственные средства, токсины растительного и животного происхождения и др.). Условия и причины развития острых отравлений могут быть различными.
Имеющие преимущественное распространение так называемые бытовые отравления можно разделить на случайные отравления, возникающие как несчастные случаи в быту, пищевые отравления, алкогольные интоксикации и суицидальные отравления, предпринятые с целью самоубийства психически неуравновешенными лицами. Случайные отравления обычно бывают вызваны ошибочным приемом внутрь лекарственных препаратов, бытовой химии и других веществ вследствие их неправильного хранения. К случайным бытовым отравлениям также относятся детские отравления (от 1 года до 5 лет - возрасте активного ознакомления с окружающим миром, когда дети, привлеченные внешним видом лекарств и их упаковок, глотают яркие таблетки). Пищевые отравления развиваются вследствие приема внутрь недоброкачественных продуктов питания, грибов или ядовитых растений.
Следует отметить, что в последнее время участились случаи острых отравлений, связанных с передозировкой наркотических средств (героина, кокаина и др.).
Диагностика острых отравлений основывается на данных опроса, осмотра места происшествия.
Первая помощь при острых отравлениях. Отравления относятся к заболеваниям, исход которых во многом зависит от качества лечения, предпринятого сразу после принятия ядовитого вещества, еще до развития выраженных симптомов интоксикации. Фактор времени играет здесь решающую роль. Основная ответственность лежит на оказывающем первую помощь, от него зависит жизнь больного.
Течение любого острого отравления характеризуется определенной этапностью развития токсического процесса. Различают четыре периода отравления:
- скрытый период, или промежуток времени от момента приема яда до появления первых клинических симптомов отравления;
- период всасывания яда;
- период поздних осложнений;
- восстановительный период.
Переход одного периода в другой, их продолжительность зависит от характера и дозы принятого яда, индивидуальной чувствительности к нему, своевременности и эффективности проводимого лечения.
При поступлении яда в организм через рот необходимо как можно скорее промыть желудок как с помощью зонда, введением рвотных средств, так и путем раздражения задней стенки глотки и корня языка. Наряду с механическим удалением яда из желудка применяются различные способы его связывания и обезвреживания. Из них наиболее универсальным является адсорбция активированным углем и другими адсорбентами. Замедлить всасывание яда можно также назначением обволакивающих средств (растительных слизей, киселя, молок
Дата добавления: 2021-10-28; просмотров: 613;











