ОПУХОЛИ ПАРЕНХИМЫ ПОЧЕК
В 1826 году J. Konig впервые сообщил о раке почки, найденном при вскрытии. В 1884 году P. Gravitz описал опухоль под названием struma lipomatodes ab-errata renis. Учитывая внешнее сходство клеток опухоли с клетками коры надпочечника и общность липоидных клеточных включений, он выдвинул теорию происхождения этих новообразований почек из гетеротопических островков коркового слоя надпочечников, отшнурованных в ткань почки во время висцерального эмбриогенеза. В дальнейшем эта теория была опровергнута, и термины «опухоль Гравитца», «гипернефрома» и «гипернефроидный рак» имеют лишь историческое значение. В настоящее время доказано, что почечно-клеточный рак развивается из эпителия проксимального извитого канальца нефрона.
Эпидемиология. Опухоли паренхимы почки составляют примерно 3 % от всех злокачественных новообразований человека. Мужчины болеют в 1,5-2 раза чаще, чем женщины. Заболеваемость зависит от возраста и достигает максимума в возрастном диапазоне от 50 до 70 лет. В России частота почечно-клеточного рака составила 2,7 % у женщин, 3,9 % у мужчин. Заболеваемость за последние 10 лет увеличилась почти в два раза, что обусловлено значительным улучшением диагностики (прежде всего, ультразвукового скрининга) и выявлением ранних бессимптомных форм рака почки.
Этиология и патогенез рака паренхимы почки, как и других опухолей, окончательно не установлены. Заболевание может носить наследственный характер. В генетических исследованиях у больных раком почечной паренхимы выявлены делеция 3р, трисомия хромосом 7, 16, 17, моносомия хромосом 1, 2, 6 и 10. Идентифицированы отдельные семьи, характеризующиеся множественными случаями рака почки. В подобных родословных предполагается передача из поколения в поколение доминантной мутации, обладающей высокой пенет-рантностью. В этих семьях наблюдаются развитие заболевания в молодом возрасте, двустороннее опухолевое поражение почек, а также мультицентричный рост новообразований. К ним относятся семейный светлоклеточный почечно-клеточный рак, семейный папиллярный рак почки, синдром von Hippel-Lindau.
Данный синдром имеет аутосомно-доминантный тип наследования с частотой встречаемости в популяции 1 на 40 000 человек. Он характеризуется развитием светлоклеточного почечно-клеточного рака, кист почек, феохромоцитом, кист и рака поджелудочной железы, гемангиобластом головного и спинного мозга, ангиом сетчатки глаза.
Отмечено более частое развитие рака почки у больных с хронической почечной недостаточностью, находящихся на постоянном диализе. Почечно-кле-точный рак встречается у реципиентов почечного трансплантата во много раз чаще, чем в популяции, что связано с уремическим иммунодефицитом и длительной лекарственной иммуносупрессией.
К факторам риска заболевания относятся контакт с канцерогенными веществами (нитрозосоединениями, асбестом, циклическими углеводородами, кадмием, промышленными красителями), злоупотребление анальгетиками, курение, ожирение, кистозная болезнь и травма почек.
Патологическая анатомия. Светлоклеточный рак составляет 75-80 % злокачественных опухолей почечной паренхимы (рис. 77, см. цв. вклейку). Папиллярный возникает в 10-15 % случаев, характеризуется мультицентричным ростом и гиповаскуляризацией. Хромофобный почечно-клеточный рак встречается у 4-5 % пациентов. Для клеток этих карцином характерны многочисленные цитоплазматические включения мукополисахаридов. Карцинома из собирательных трубочек Беллини выявляется у 1 % больных почечно-клеточ-ным раком. Эта опухоль развивается из мозгового слоя почки, поздно диагностируется и плохо поддается лечению.
К доброкачественным опухолям почки относятся онкоцитома, ангиомиоли-пома, лейомиома, гемангиома, лимфангиома, аденома и др.
Онкоцитомасоставляет 3-7 % от опухолей почки. Это округлая, хорошо ограниченная доброкачественная опухоль, состоящая из эозинофильных клеток, содержащих большое количество митохондрий.
Ангиомиолипомапочки встречается у 0,3 % населения, чаще у женщин. В 13-30 % случаев ангиомиолипомы бывают множественными, а у 15 % пациентов - двусторонними. Это доброкачественная опухоль, состоящая из жиро-
вой, гладкомышечной ткани и сосудов. В 80 % случаев ангиолипомиома течет бессимптомно и обнаруживается случайно, при УЗИ почек, как однородное гиперэхогенное образование (рис. 11.1).
Рак почки метастазирует гемато-генно и лимфогенно. Метастазами поражаются в первую очередь органы с обильным кровоснабжением и имеющие тесную связь своей венозной системы с венозной системой почки. Гематогенное метастазирование происходит в легкие, печень, кости черепа, позвоночника, таза, диафизы
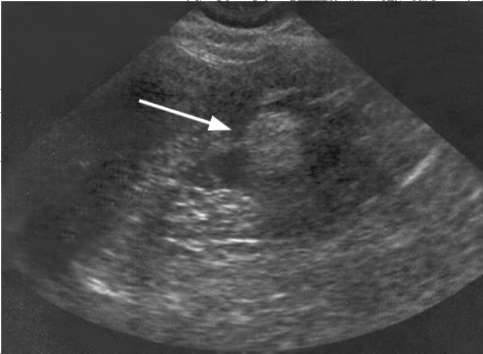
Рис. 11.1.Сонограмма. Ангиомиолипома почки (стрелка)
трубчатых костей, в противоположную почку, надпочечники, головной мозг. Отдаленные метастазы наблюдаются у почти половины больных с опухолью почки.
Лимфогенное метастазирование происходит прежде всего в регионарные лимфатические узлы. К ним относятся лимфоузлы, расположенные по ходу почечной ножки, аорты и полой вены. Именно поэтому при выполнении радикальной не-фрэктомии их следует удалять.Нередко отдаленные метастазы появляются через много лет после удаления первичного очага при нефрэктомии. Отмечены единичные случаи самопроизвольного исчезновения легочных метастазов после удаления пораженной опухолью почки.
При инвазивном росте опухоль может сдавливать органы брюшной полости, а также распространяться в виде опухолевого тромба по просвету внутри-почечных вен в основной ствол почечной вены, а затем в нижнюю полую вену вплоть до правого предсердия.
Классификация. Различают доброкачественные и злокачественные опухоли паренхимы почки. Превалируют злокачественные опухоли почки, доброкачественные встречаются только в 5-8 %.
Опухоли почечной паренхимы подразделяют на первичные и вторичные (метастатические, или прорастающие из расположенных рядом органов).
Рак почечной паренхимы может быть односторонним и двусторонним. У 5 % пациентов выявляется двусторонний почечно-клеточный рак, который подразделяется на синхронный и асинхронный. Синхронный двусторонний рак диагностируется в случае, если опухоли выявлены одновременно или не позднее 6 месяцев с момента обнаружения первичной опухоли.
Классификация TNM, предложенная Международным противораковым союзом, считается общепринятой для определения лечебной тактики, оценки результатов лечения и прогноза. Ее последнее, 7-е издание, опубликовано в 2009 году и вступило в силу в январе 2010 года. Она включает в себя следующие категории:
Т - степень инвазии первичной опухоли;
N - состояние регионарных лимфатических узлов;
М - наличие отдаленных метастазов.
T (tumor) - первичная опухоль:TX - первичная опухоль не может быть оценена; T0 - первичная опухоль не определяется;
T1 - опухоль < 7 см в наибольшем измерении, ограниченная почкой;
T1a - опухоль < 4 см;
T1b - опухоль от 4 до 7 см;
Т2 - опухоль > 7 см в наибольшем измерении, ограниченная почкой; Т2а - опухоль от 7 до 10 см; Т2b - опухоли > 10 см;
Т3 - опухоль распространяется в крупные вены или инвазирует надпочечник или паранефральную клетчатку (кроме ипсилатерального надпочечника) и не выходит за пределы фасции Героты;
Т3а - опухоль макроскопически распространяется на вены почки и пара-нефральную клетчатку, но не выходит за фасции Героты; Т3b - опухоль макроскопически распространяется на нижнюю полую вену до уровня диафрагмы;
Т3с - опухоль макроскопически распространяется на нижнюю полую вену выше диафрагмы или инвазирует стенку полой вены; Т4 - инвазия опухоли за фасцию Героты и ипсилатеральный надпочечник.
N (nodulus) - регионарные лимфатические узлы:
NX - регионарные лимфатические узлы не могут быть оценены;
N0 - нет метастазов в регионарные лимфатические узлы;
N1 - метастазы в один регионарный лимфатический узел;
N2 - метастазы в более чем один регионарный лимфатический узел. M(metastases) - отдаленные метастазы:
MX - отдаленные метастазы не могут быть оценены;
M0 - нет отдаленных метастазов;
M1 - обнаружены отдаленные метастазы. Симптоматика и клиническое течение. Различают местные и общие симптомы рака паренхимы почки. К местным относят гематурию, боль в поясничной области и пальпируемое образование. Данная триада симптомов в связи с улучшением диагностики в настоящее время встречается реже и свидетельствует, как правило, о поздних стадиях опухоли.
Среди местных наиболее частым и первым симптомом является гематурия, которая наблюдается у 50-70 % больных. Причины ее возникновения - прорастание опухолью форниксов, чашечно-лоханочной системы, деструкция и разрыв сосудов опухоли. Гематурия бывает микро- и макроскопической. Для опухоли почки характерна тотальная безболевая макрогематурия с отхождени-ем бесформенных, а чаще червеобразных сгустков крови, являющихся слепками мочеточника.В ряде случаев после ее прекращения может возникнуть приступ почечной колики. Он обусловлен обтурацией просвета мочеточника сгустком крови и указывает на источник гематурии и сторону поражения. В отличие от нефролитиаза, при котором гематурия появляется после боли (почечной колики), при опухоли почки вначале возникает тотальная гематурия, а затем болевой синдром.Именно поэтому гематурию при опухоли почки называют «предболевой», в отличие от «постболевой» при МКБ.
Постоянная ноющая боль на стороне поражения развивается вследствие: прорастания и/или растяжения фиброзной капсулы опухолью, сдавливания сосудистой ножки и лоханки почки растущим новообразованием, инвазии в паранефральную клетчатку, мышцы и рядом расположенные органы. Интенсивность болей варьирует от незначительного ощущения слабого дискомфорта до весьма существенной. В ряде случаев усиление их связано с развитием инфаркта деструктивно измененной почки.
Пальпация живота и поясничной области может выявить плотное бугристое безболезненное образование в случае локализации опухоли почки в нижнем полюсе или ее больших размеров. Подвижность его зависит от наличия или отсутствия прорастания опухоли в соседние органы.
Почечно-клеточный рак у мужчин может сопровождаться развитием варико-целе - расширением вен семенного канатика.Оно обусловлено сдавливанием нижней полой, почечной и гонадной вен опухолью, увеличенными лимфатическими узлами или опухолевым тромбозом указанных вен, что приводит
к нарушению оттока крови по яичковой вене. Отличия его от идиопатического левостороннего варикоцеле состоят в следующем
1) оно появляется у лиц среднего и пожилого возраста;
2) оно может наблюдаться не только слева, но и справа, в зависимости от локализации опухоли;
3) расширенные вены яичка и семенного канатика, обусловленные опухолью почки, не спадаются при переходе в горизонтальное положение.
Появление варикоцеле у больных с новообразованиями почки является неблагоприятным прогностическим признаком, поскольку указывает на распространенный характер опухолевого процесса.
Общие, или экстраренальные, симптомы опухоли почки включают повышение температуры тела, артериальную гипертензию, токсическую анемию, эритроцитоз (обусловлен повышенной выработкой эритропоэтина опухолевой тканью), гиперкальциемию, нарушение функции печени, потерю аппетита, похудение, слабость. Нередко они являются первыми или единственными симптомами заболевания. Самый частый из них - повышение температуры тела. Лихорадка при почечно-клеточном раке, как правило, субфебрильная, постоянная и продолжается длительный период времени. Повышение температуры тела связано с выделением опухолью эндогенных пирогенов. Изредка лихорадка сопровождается ознобами или достигает 38-39 °С.
Артериальная гипертензия имеет место у 15-20 % больных с опухолью почки. Она объясняется тромбозом и сдавливанием почечных вен опухолью или увеличенными регионарными лимфатическими узлами, влиянием опухоли на ренин-ангиотензиновую систему, компрессией ею интраренальных сосудов с нарушением внутрипочечного кровотока и выработкой прессорных агентов. Этот вид артериальной гипертензии характеризуется скудными клиническими проявлениями, отсутствием кризов, резистентностью к гипотензивной терапии.
Клинические проявления метастатических поражений соответствуют их локализации. Метастазы в легких могут длительно протекать бессимптомно и выявляться при профилактическом рентгенологическом исследовании. При развитии их больные жалуются на боли в грудной клетке, кашель, кровохарканье. Костные метастазы характеризуются сильными болями в области пораженной костной ткани. Иногда первым их проявлением, как и симптомом опухоли почки, может быть патологический перелом.
Диагностика опухолей почки включает сбор жалоб и анамнеза, объективное обследование, лабораторные и специальные методы исследования. Необходимо не только установить наличие опухоли, но и определить стадию болезни. Перед плановым оперативным вмешательством производят оценку функционального состояния контрлатеральной почки.
Лабораторные исследования помогают заподозрить наличие опухолевого процесса у пациента, в том числе и рак почки. К лабораторным признакам, которые могут вызвать онкологическую настороженность, относятся: повышение СОЭ, анемия, полицитемия, гиперкальциемия, синдром Штауффера, гипер-урикемия.
Повышение СОЭ - неспецифический признак многих онкологических заболеваний. Анемия обусловлена токсическим воздействием опухоли на крас-
ный костный мозг. В 1-2 % при опухолях почки наблюдается полицитемия, что связывают как с патологическим синтезом эритропоэтина опухолью, так и его выработкой нормальной тканью почки в ответ на ишемию. Гиперкальциемия является результатом развития остеолитических костных метастазов или проявлением паранеопластических реакций при опухолях почки. Она выражается в тошноте, потере аппетита, сонливости, судорогах, снижении глубоких сухожильных рефлексов.
Синдром Штауффера- неметастатическое нарушение функции печени. Он проявляется повышением уровня непрямого билирубина, альфа-2-глобулинов, гамма-глобулинов, щелочной фосфатазы крови и удлинением протромбиново-го времени.
Цвет мочи красный при макрогематурии, эритроциты покрывают все поле зрения, наблюдается ложная протеинурия.
Суммарная функция почек определяется по данным сывороточного уровня креатинина, мочевины, натрия, калия и показателей свертываемости крови. При одностороннем процессе она не страдает.
Главным скрининговым и одним из основных методов диагностики рака паренхимы почки служит УЗИ.При выявлении объемного новообразования оцениваются его размеры, локализация, глубина, распространенность, границы, связь с окружающими органами и тканями, прорастание в крупные сосуды. Характерными ультразвуковыми признаками рака почки являются увеличение размеров органа, неровность ее контура, изменение границ почки за счет образования тканевой акустической плотности, отличие эхоструктуры выявленного образования от нормальной паренхимы органа (рис. 11.2). Наличие гипоэхогенных участков в этом новообразовании свидетельствует о процессах опухолевого некроза, неоднородность структуры новообразования обусловлена наличием обызвествлений и кистозных участков. Иногда опухоль деформирует синус и чашечно-лоханочную систему почки. Сонография позволяет хорошо визуализировать нижнюю полую вену и правые отделы сердца, что дает возможность определить границу распространяющегося по ним вверх опухолевого тромба
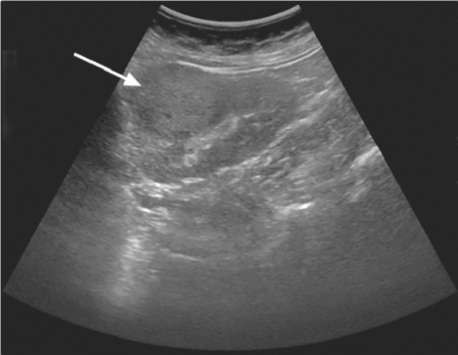
Рис. 11.2.Сонограмма. Опухоль почки (стрелка)
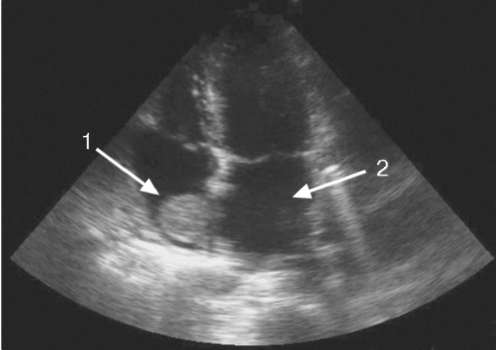
Рис. 11.3.Эхокардиограмма. Почечный опухолевый тромб (1), распространившийся по почечной и полой вене до правого предсердия. Левое предсердие (2)
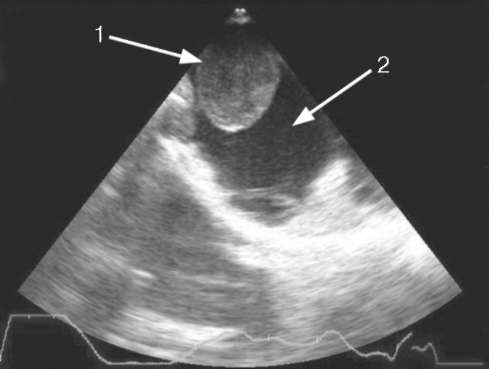
Рис. 11.4.Трансэзофагальная сонограмма во время операции. Почечный опухолевый тромб (1) в правом предсердии (2)
(рис. 11.3). В процессе операции УЗИ с использованием внутрипищевод-ного (трансэзофагального) датчика позволяет контролировать положение и смещение опухолевого почечного тромба в полой вене и правом предсердии (рис. 11.4). При ультразвуковой доплерографии можно обнаружить атипичную васкуляризацию, опухолевый тромбоз почечных и нижней полой вен, нарушения структуры паренхимы. С помощью сонографии выявляют увеличенные лимфатические узлы и метастазы в печени.
Экскреторная урография позволяет установить характерные призна-
ки опухолевого поражения и оценить функцию контрлатеральной почки. Она мало информативна при начальных стадиях заболевания и небольших размерах опухоли. При опухолях более 3-4 см на экскреторных урограммах можно увидеть дефект наполнения лоханки и/или чашечек вплоть до их ампутации, сегментарное расширение чашечно-лоханочного комплекса. деформацию или укорочение чашечек с оттеснением их в сторону, медиальную девиацию мочеточника (рис. 11.5).
КТ является методом выбора в диагностике и стадировании почечно-кле-точного рака.Она позволяет не только выявить факт наличия новообразования, но и оценить его размеры, локализацию, отношение к чашечно-лоханочной системе, окружающим органам и тканям, а также наличие регионарных и отдаленных метастазов. На КТ рак почки визуализируется как объемное образование с гомогенной или неоднородной внутренней структурой, с плотностью ниже или выше нормальной почечной паренхимы (рис. 11.6). Оно может распространяться на паранефральную клетчатку и почечный синус, деформировать и вовлекать в опухолевый процесс ча-шечно-лоханочную систему.
С помощью КТ можно определить инвазию опухоли в почечную, полую вены и правое предсердие (рис. 11.7). При контрастировании
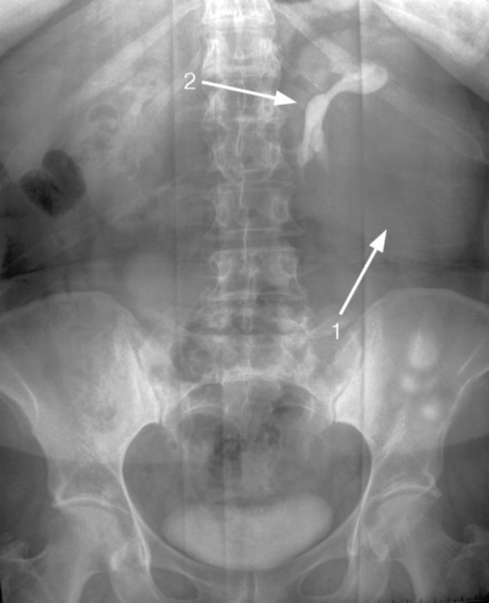
Рис. 11.5.Экскреторная урограмма. Опухоль левой почки (1), деформация опухолью чашечно-лоханочной системы (2)
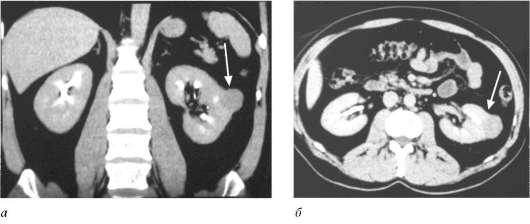
Рис. 11.6.Мультиспиральная КТ:
а - фронтальная проекция; б - аксиальная проекция на уровне почечных ворот. Опухоль левой почки (стрелки)
рак почки чаще характеризуется меньшим усилением плотности, чем нормальная паренхима, и более четко отграничен от здоровой почечной ткани. Чувствительность КТ в диагностике новообразований почки приближается
к 100 %.
МРТ позволяет установить диагноз и является методом выбора при выявлении размеров и границ опухолевого тромба в почечной и нижней полой венах (рис. 11.8). Этот метод незаменим для пациентов с аллергией на йодсодержащие
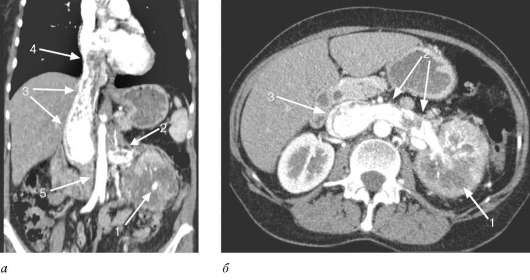
Рис. 11.7.Мультиспиральная КТ:
а - фронтальная проекция; б - аксиальная проекция на уровне ворот почки. Рак левой почки с опухолевым тромбом, распространяющимся по почечной и полой вене до правого предсердия:
1 - опухоль почки; 2 - опухолевый тромб в почечной вене; 3 - опухолевый тромб в нижней полой вене; 4 - дистальная часть опухолевого тромба в правом предсердии; 5 - аорта
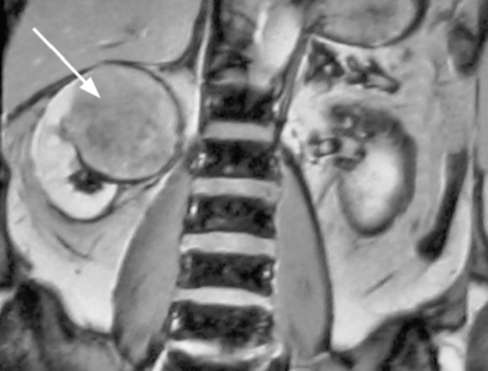
Рис. 11.8.МРТ. Опухоль правой почки (стрелка)
рентгеноконтрастные препараты и для больных с опухолью почки и хронической почечной недостаточностью.
Аортография (рис. 11.9), селективная почечная артериография(рис. 11.10) и венокаваграфия (рис. 11.11) уступают в информативности вышеуказанным методам и в основном используются для уточнения стадии заболевания, дифференциальной диагностики с за-брюшинными неорганными опухолями и новообразованиями надпочечника, выявления объема и границ опухолевого тромбоза и выяснения состояния ангиоархитектоники поч-
ки при ее планируемой резекции (рис. 62, см. цв. вклейку). Характерными признаками опухоли почки являются: расширение почечной артерии с пораженной стороны; наличие участков гиперваскуляризации; изменение сосудистого рисунка; наличие беспорядочных, различной величины и формы скоплений рентгеноконтрастного вещества в опухолевой ткани («симптом озер и лужиц»); дефекты наполнения в просвете вен при опухолевой инвазии.
Радионуклидные методы исследования используются для выявления очаговых поражений почки, обусловленных опухолью, оценки раздельного функционального состояния почек и обнаружения метастатического поражения костной ткани.
При обследовании пациента с опухолью почки необходимо провести исследования, направленные на выявление возможного метастазирования.
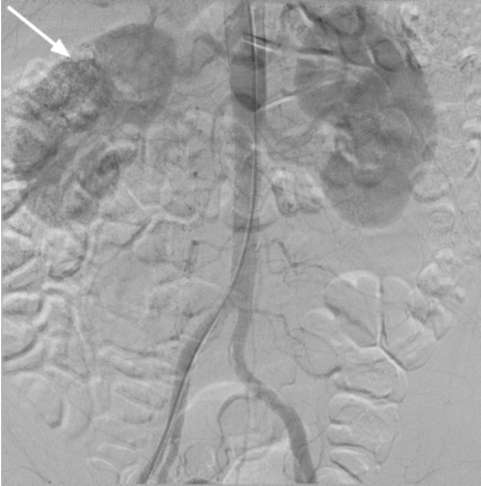
Рис. 11.9.Аортограмма. Опухоль правой почки (стрелка)
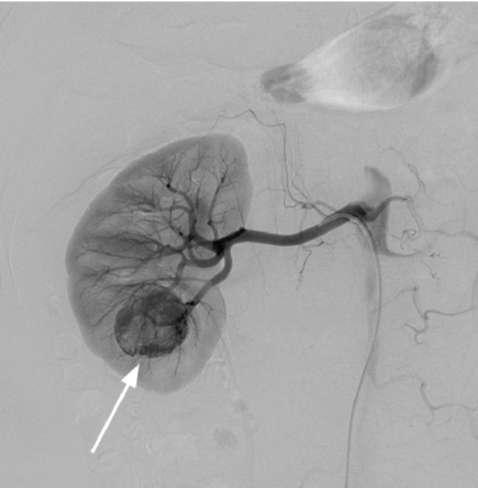
Рис. 11.10.Селективная ангиограмма. Опухоль нижнего сегмента почки (стрелка)
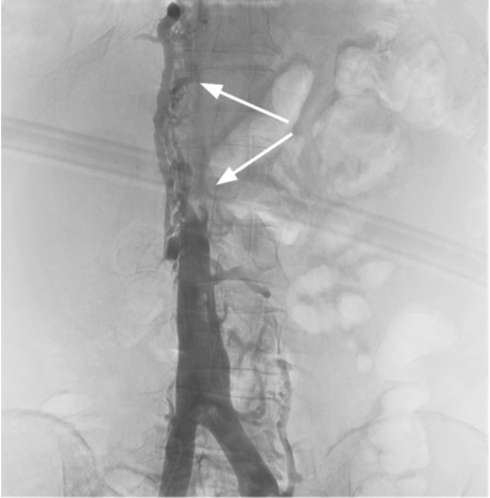
Рис. 11.11.Венокаваграмма. Опухолевый почечный тромб в нижней полой вене (стрелки)
Метастатическое поражение лимфатических узлов, головного мозга, позвоночника, легких (рис. 11.12), печени диагностируется при помощи лучевых методов и МРТ. Костные метастазы позволяют выявить рентгенография и остеосцинтиграфия.
Цистоскопия, выполненная при макрогематурии, позволяет обнаружить выделение крови из устья мочеточника и тем самым определить сторону поражения, а также исключить ее источник в мочевом пузыре (рис. 13, см. цв. вклейку).
Дифференциальная диагностика. Опухоль почки дифференцируют с ее солитарной кистой, поликистозом, гидронефрозом, нефроптозом, карбункулом, абцессом, эхинококкозом
почки, забрюшинными неорганными опухолями и новообразованиями надпочечника. При УЗИ киста определяется как гипоэхогенное образование с четкими ровными контурами и феноменом дорсального усиления. Такой же характерный вид киста почки имеет при КТ. Выполняя различные вмешательства по поводу кисты почки (пункция, иссечение), необходимо проводить цитологическое исследование ее содержимого на наличие атипичных клеток.
Для поликистоза характерно двустороннее поражение и разной степени выраженности хроническая почечная недостаточность. При пальпации обнаруживаются бугристые, плотные смещаемые почки. Отличить их от двусторонних опухолей почек позволяют УЗИ, экскреторная урография и КТ.
Абсцесс (карбункул) или туберкулез почки при УЗИ могут быть приняты за опухоль, однако они имеют соответствующую клиническую картину. Правильный диагноз позволяют установить КТ, МРТ и артериография почки.
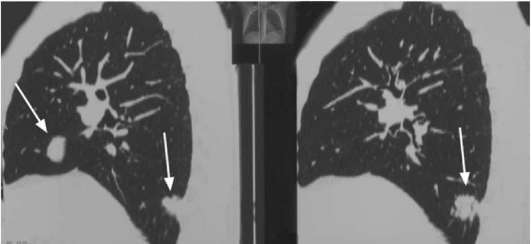
Рис. 11.12.КТ легких. Метастазы рака почки (стрелки)
Почка бывает увеличена и может пальпироваться при гидронефрозе. Забрю-шинные неорганные опухоли и опухоли надпочечника могут тесно предлежать к почке и симулировать ее новообразование. Правильный диагноз устанавливается на основании результатов УЗИ, экскреторной урографии и КТ и селективной артериографии почки.
Соответствующий анамнез, эозинофилия, эхинококкурия, кольцевидное обызвествление в проекции почки, положительные специфические реакции лежат в основе дифференциальной диагностики опухолей и эхинококкоза почки.
Лечение рака почки оперативное. Консервативная терапия является вспомогательным методом, малоэффективна и применяется в основном при метастатическом или рецидивном раке почки. Она включает иммунотерапию (интерферон-альфа, интерлейкин-2), химиотерапию (винбластин, флуороурацил) и гормонотерапию. Определенные перспективы связаны с достижениями молекулярной генетики почечно-клеточного рака, которые позволили разработать таргетные препараты. Эти лекарственные средства подразделяются на три группы: 1) тирозинкиназные (мультикиназные) ингибиторы - сорафениб и суни-тиниб; 2) ингибиторы mTOR - темсиролимус и эверолимус; 3) моноклональ-ные антитела - бевацизумаб. В настоящее время производится их дальнейшее изучение, что позволяет надеяться на скорое появление новых лекарственных средств для лечения больных раком почки.
Низкая эффективность химиотерапии при почечно-клеточном раке обусловлена феноменом мультилекарственной резистентности, связанной с геном р170. Этот протеин, изменяя внутриклеточную структуру карциномы, снижает поступление противоопухолевых препаратов в клетку и усиливает их выведение из нее. К наиболее часто назначаемым цитотоксическим препаратам относятся винбластин (эффективен у 6-9 % больных) и 5-флуороурацил (эффективен у 5-8 % больных).
Лучевая терапия из-за радиорезистентности рака почки также не получила широкого распространения. Ее используют с паллиативной целью, для снижения болевого синдрома у больных с метастазами в костях.
В качестве паллиативного метода лечения у ряда больных раком почки выполняют эмболизацию почечной артерии. К ней прибегают при угрожающих кровотечениях у пациентов с неоперабельными большими опухолями почки и метастазами в регионарные лимфатические узлы.
Оперативное лечение включает:
■ радикальную нефрэктомию;
■ резекцию почки;
■ малоинвазивные чрескожные методы деструкции опухоли (радиоаблация, криоаблация, микроволновая и лазерная аблация, аблация HIFU).
Удаление опухоли оперативным путем является единственным радикальным методом лечения рака почки. Оно заключается в выполнении радикальной нефрэк-томии или резекции почки с опухолью в пределах здоровых тканей.В связи с этим показания к оперативному лечению рака почки максимально расширены. Абсолютными противопоказаниями являются только поздние стадии заболевания с множественными метастазами и кахексией или тяжелая сопутствующая
патология, не позволяющая выполнить под наркозом расширенное оперативное вмешательство.
Операция должна выполняться с учетом основных онкологических требований: абластичности и радикальности. Абластичность осуществляется предварительным (до начала манипуляций на почке) лигированием почечных сосудов, что достигается использованием адекватного доступа. При операциях на почке применяют следующие оперативные доступы:
■ транслюмбальный;
■ трансторакальный (тораколюмбальный, торакофренолюмбальный, тора-коабдоминальный);
■ трансперитонеальный (срединная, параректальная, косая и поперечная лапаротомия);
■ эндовидеохирургический (лапароскопический), в том числе с использованием роботассистированной техники.
Внебрюшинный люмботомический доступ сейчас используется редко, в основном при небольших по размеру опухолях, позволяющих соблюсти принципы абластичности. Широкое распространение в настоящее время получили трансторакальные и лапаротомные доступы, которые позволяют первоначально раздельно перевязать и пересечь артерию и вены, выделить и удалить почку единым блоком с жировой капсулой и фасциями, выполнить расширенную лимфаденэктомию, осуществить ревизию окружающих органов и при необходимости удалить опухолевые тромбы из полой вены, резецировать ее стенку, кишку или поджелудочную железу и выполнить спленэктомию. Соблюдение этих правил позволяет свести к минимуму вероятность интраоперационного метастазирования и местного рецидива опухоли.
Органосохраняющие операции при раке почки выполняются по абсолютным, относительным или избирательным показаниям.
Абсолютные показания - рак единственной или единственной функционирующей почки, двусторонний рак почек, рак почки при наличии хронической почечной недостаточности в результате неонкологических заболеваний противоположной или обеих почек.
Относительные показания - почечно-клеточный рак при наличии хронического заболевания противоположной почки.
Избирательные показания - рак почки при здоровой противоположной почке.
Различают следующие органосохраняющие операции:
■резекция почки (плоскостная, фронтальная, клиновидная) - удаление опухоли с прилежащим участком здоровой ткани шириной не менее 1 см (рис. 68, см. цв. вклейку);
■ энуклеация опухолевого узла - он вылущивается из паренхимы вместе с капсулой;
■ энуклеорезекция - удаление опухоли с прилежащим участком здоровой ткани шириной менее 1 см.
Широкое распространение за последнее десятилетие получили эндовидео-хирургические (лапароскопические) операции на почке, которые все чаще выполняются с помощью роботизированной техники. Показаниями к такого рода операциям при раке почки являются размеры опухоли не более 5-7 см
при отсутствии инфильтрации сосудистой ножки и предшествующих операций на почке. Преимущества данного подхода заключаются в лучшей визуализации операционного поля, меньшей кровопотере и травматичности операции, быстрой реабилитации больных и хорошем косметическом эффекте. Этапы операции такие же, как при открытом доступе: первоначально выполняется раздельное лигирование и пересечение артерии и вены, почка выделяется единым блоком вместе с жировой капсулой и фасциями, помещается в специальный синтетический контейнер (мешочек) и удаляется через небольшой умбили-кальный разрез (рис. 69, см. цв. вклейку). Эндовидеохирургический метод используют и при резекции почки (рис. 68, см. цв. вклейку).
Деструкцию опухолевой ткани можно осуществить с помощью минимально инвазивных высокотехнологичных методов лечения. Они выполняются при локализованном раке почки и включают радиочастотную, крио-, микроволновую и лазерную аблацию, а также аблацию высокоинтенсивной сфокусированной ультразвуковой волной (HIFU).
Прогноз определяется клинико-морфологическим вариантом опухоли, степенью ее дифференцировки, наличием регионарных и отдаленных метастазов. Выживаемость после радикального оперативного лечения варьирует в широких пределах и зависит от стадии опухоли. При начальных локализованных формах заболевания пятилетняя выживаемость, по данным различных авторов, составляет от 60 до 90 %.
Контрольные обследования больных почечно-клеточным раком после оперативного лечения необходимо проводить 1 раз в 4 месяца на протяжении первых трех лет, каждые 6 месяцев в течение пяти лет, а затем 1 раз в год.
Дата добавления: 2021-06-28; просмотров: 678;











