Надвлагалищная ампутация матки
Матку захватывают за углы зажимами Кохера (рис. 77) и отводят ее в сторону. После этого накладывают два зажима - один на круглую связку, второй на собственную связку яичника и трубу (рис. 78).
Для предотвращения обратного венозного кровотечения накладывают контрклеммы, и перечисленные образования рассекают между зажимами, прошивают синтетическими лигатурами.
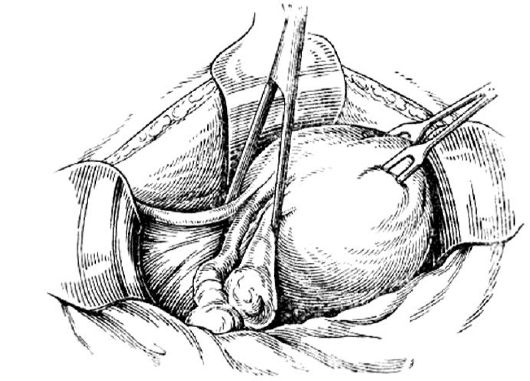 Рис. 77.Наложение зажима Кохера у ребра матки
Рис. 77.Наложение зажима Кохера у ребра матки
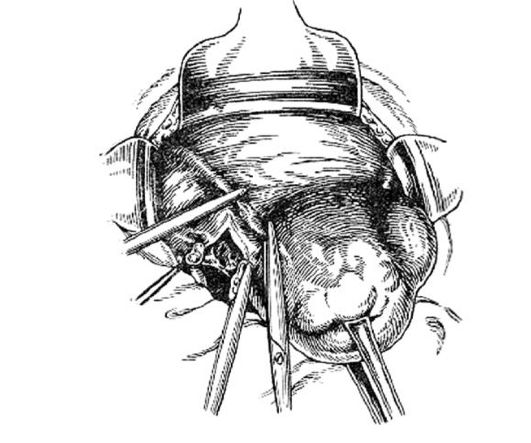 Рис. 78.Наложение зажимов на круглую связку, трубу и собственную связку яичника
Рис. 78.Наложение зажимов на круглую связку, трубу и собственную связку яичника
Матку отводят в противоположную сторону и делают то же самое на другой стороне. Если возникает необходимость удалить придатки, то зажим накладывают не на собственную связку яичника и трубу, а на подвешивающую (воронкотазовую) связку. Затем оттягивают матку кзади, рассекают пузырно-маточную складку (рис. 79) и тупфером отсепаровывают ее вместе с мочевым пузырем несколько ниже уровня внутреннего зева.
Затем матку смещают в сторону и на уровне внутреннего зева перпендикулярно ребру матки на маточные сосуды накладывают зажим (рис. 80). То же самое делают с другой стороны. Маточные сосуды пересекают, и зажимы заменяют лигатурами. На уровне внутреннего зева матку отсекают до шейки (рис. 81). Культю шейки обрабатывают йодонатом или настойкой йода и накладывают несколько отдельных синтетических швов, которыми соединяют переднюю и заднюю стенки шейки матки. Концы лигатур обрезают и приступают к перитонизации (рис. 82).
Перитонизацию производят непрерывным швом. После затягивания кисетного шва культи придатков, трубы и круглой связки оказываются погруженными в параметральную клетчатку, культя шейки матки покрыта пузырно-маточной складкой.
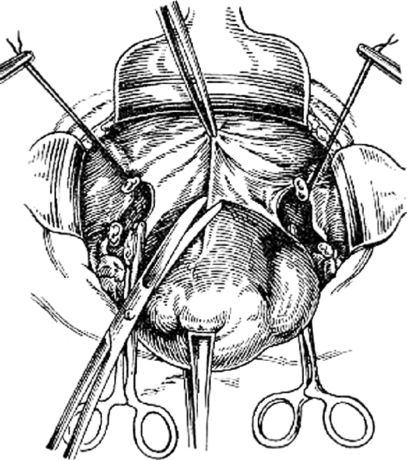 Рис. 79.Рассечение пузырно-маточной складки брюшины
Рис. 79.Рассечение пузырно-маточной складки брюшины
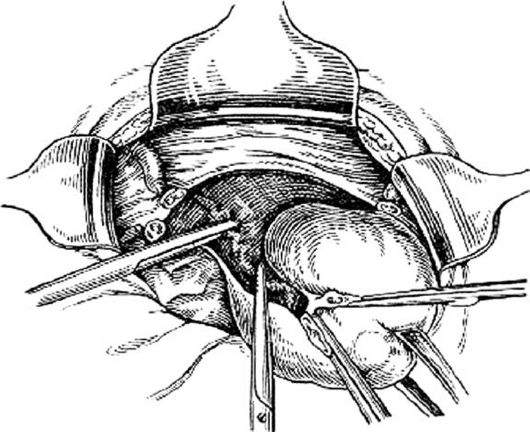 Рис. 80.Наложение зажима на восходящую ветвь маточной артерии
Рис. 80.Наложение зажима на восходящую ветвь маточной артерии
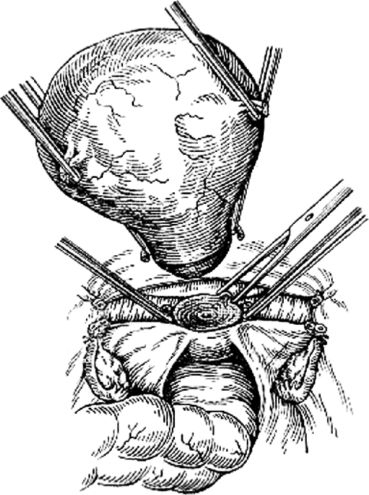 Рис. 81.Отсечение тела матки от шейки матки
Рис. 81.Отсечение тела матки от шейки матки
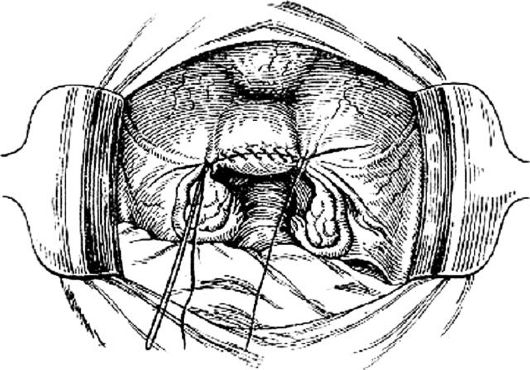 Рис. 82.Перитонизация
Рис. 82.Перитонизация
Экстирпация матки
Первые этапы операции те же, что и при надвлагалищной ампутации матки: последовательно с обеих сторон пережимают, пересекают и лигируют круглые связки матки и собственную связку яичника вместе с трубой. От одной круглой связки до другой рассекают пузырно-маточную складку. Мочевой пузырь отделяют от шейки матки вплоть до самого влагалища. Маточные сосуды захватывают на каждой стороне зажимами Кохера так, чтобы в них не попали ткани шейки матки. Сосуды перерезают, прошивают и лигируют. Матку оттягивают книзу, пережимают, пересекают и лигируют крестцово-маточные связки, между ними
рассекают задний листок брюшины. На кардинальные связки матки непосредственно по ребру шейки (во избежание ранения мочеточника) накладывают зажимы (рис. 83), связки пересекают и лигируют.
Затем вскрывают влагалищный свод (рис. 84) у места его прикрепления к шейке. Вскрытие свода производят с помощью купферовских ножниц, направляя их перпендикулярно к стенке влагалища. Свод можно вскрыть сзади, спереди или сбоку. Во влагалище вводят полоску марли, смоченную йодонатом, проталкивают ее корнцангом глубже ко входу влагалища и оставляют там до окончания операции. Затем разрез влагалищного свода увеличивают в обе стороны, щипцами Мюзо захватывают губу шейки матки и, потягивая за щипцы, отсекают шейку матки от влагалищных сводов и матку удаляют (рис. 85). Ассистент в это время захватывает края разрезов влагалища зажимами. Стенки влагалища сшивают между собой отдельными синтетическими или кетгутовыми швами или обшивают, оставляя влагалище открытым.
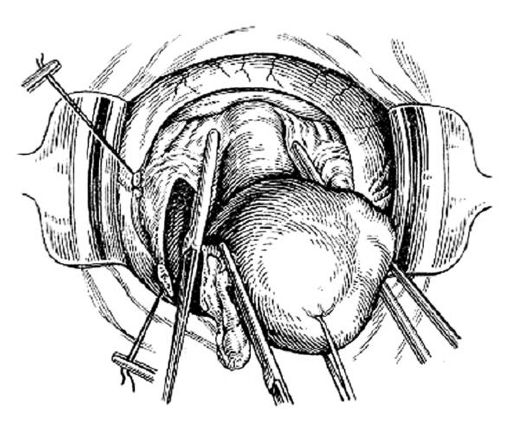 Рис. 83.Наложение зажима вдоль шейки матки
Рис. 83.Наложение зажима вдоль шейки матки
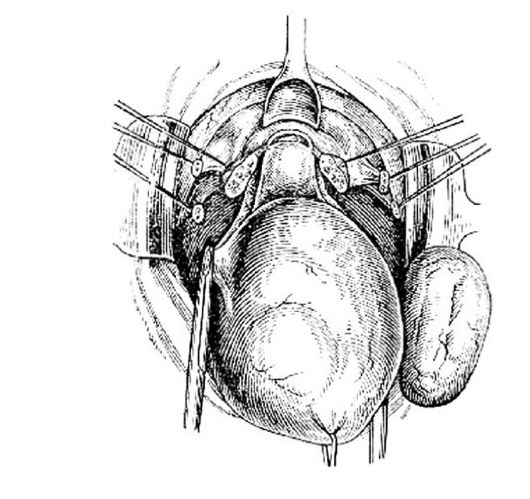 Рис. 84.Вскрытие переднего свода влагалища
Рис. 84.Вскрытие переднего свода влагалища
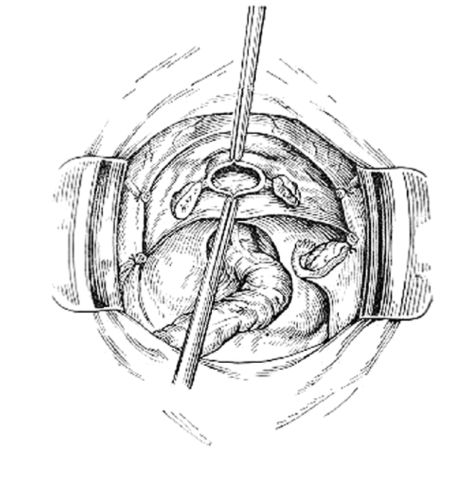 Рис. 85.Матка отсечена
Рис. 85.Матка отсечена
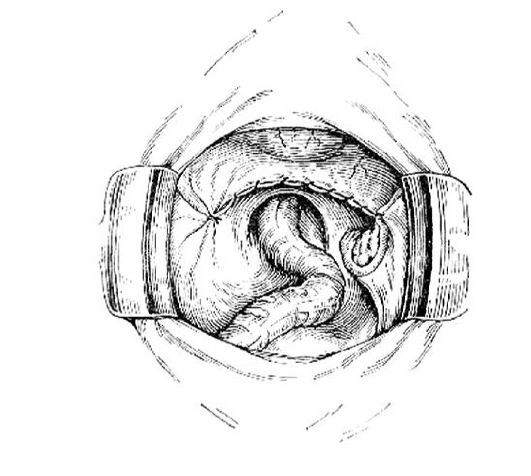 Рис. 86.Перитонизация
Рис. 86.Перитонизация
Перитонизация (рис. 86) производится обычным способом - так же, как и при надвлагалищной ампутации матки.
Приведем клиническое наблюдение полного антенатального разрыва матки.
Пациентка Г.Ю.Н., 30 лет, доставлена в родильный дом бригадой СМП с диагнозом: беременность 34-35 нед; угроза прерывания беременности. Из анамнеза: перенесенные заболевания - краснуха, хронический тонзиллит, ветряная оспа, грипп, ревматоидный артрит, вегетососудистая дистония по гипертоническому типу; дисфункция яичников репродуктивного периода, вторичное бесплодие. Первая беременность в 1994 г. - медицинский аборт в 4 нед, вторичное бесплодие, вторая беременность в 2001 г. - левосторонняя трубная беременность, чревосечение, тубэктомия слева, с 2001 по 2003 г. - бесплодие, стимуляция овуляции, третья беременность - настоящая. Течение данной беременности осложнилось угрозой прерывания, в 7 нед - стационарное лечение в гинекологической больнице, повторные госпитализации в 9-10 нед, в 20 нед и в 24-26 нед, когда было выявлено центральное предлежание плаценты.
При поступлении в родильный дом жалобы на слабость, боли в животе, головокружение. Состояние тяжелое. Кожные покровы и видимые слизистые бледные. Отеков нет. Пульс 100 ударов в минуту, ритмичный, слабого наполнения и напряжения. АД 90/60, 90/60. Живот мягкий, болезненный. Матка без четких контуров, болезненная при пальпации. Сердцебиение плода приглушено, до 110 ударов в минуту, выслушивается выше пупка. Выделений из половых путей нет. С диагнозом: беременность 35 нед, разрыв матки, внутреннее кровотечение, геморрагический шок II степени, центральное предлежание плаценты больная переведена в операционную, катетеризирована правая подключичная вена. Произведено нижнесрединное чревосечение с иссечением кожного рубца, в брюшной полости темная кровь и сгустки в количестве около 2 л. Плодный пузырь с плодом располагается свободно в брюшной полости в верхних отделах. За ножку извлечен живой недоношенный мальчик массой 2250 г, длиной 44 см, оценка по шкале Апгар 4/6 баллов. При дальнейшей ревизии брюшной полости обнаружено: тело матки с разрывом в области дна, с переходом на левый трубно-маточный угол, разрыв длиной 14 см с неровными краями, истонченными до серозного покрова. К краям разрыва, к задней стенке матки, левому ребру интимно подпаяны петли тонкого кишечника, инфильтрирован-
ные пряди большого сальника. Через разрыв матки обнаружено центральное предлежание плаценты, отделить плаценту не удается из-за истинного приращения.
Диагноз:беременность 35 нед. Полный свершившийся разрыв матки. Внутрибрюшное кровотечение. Геморрагический шок II степени. Центральное предлежание плаценты. Истинное приращение плаценты. Спаечный процесс в малом тазу. Отягощенный акушерско-гинекологический анамнез. Ожирение II степени. Первые роды в 30 лет.
Произведена экстирпация матки без придатков, дренирование брюшной полости, перевязка внутренних подвздошных артерий (привлечен сосудистый хирург). Вызвана гематологическая реанимационная бригада, бригада Выездного центра реанимации. Общая кровопотеря оценена в 3000 мл, введено 8450 мл, в том числе свежезамороженной плазмы 2800 мл, эритромассы 750 мл; выделено мочи 3900 мл. Гемоглобин 66 г/л. В послеоперационном периоде проводили переливание свежезамороженной плазмы, крахмала 6%, эритромассы, солевых растворов, антибактериальную терапию. Заживление первичным натяжением. Выписана домой на 11-й день в удовлетворительном состоянии.
Заключение патологоанатомического исследования: истинное приращение плаценты III степени (percreta). Антенатальный разрыв тела матки. Полное предлежание плаценты с ретроплацентарными гематомами давностью более суток. Поствоспалительный склероз миометрия. Хроническая плацентарная недостаточность II степени, хаотичные склерозированные ворсины. Морфологические признаки незрелости шейки матки с наличием железистой псевдоэрозии эктоцервикса и склероза эндоцервикса. Малокровие исследованных органов.
Дата добавления: 2017-01-08; просмотров: 2641;











