Пути передачи ВИЧ-инфекции (G. Chin ,1992).
| Путь трансмиссии | Вероятность заражения при однократном воздействии, (%) |
| 1. Сексуальные контакты (вагинальные, анальные) | 0,1-1,0 |
| 2. Переливание крови | >90 |
| 3. Парентеральные инвазии загрязненным инструментом | 0,5-1,0 |
| 4. Ранения медицинского персонала загрязненным инструментом | <0,5 |
| 5. Перинатальное инфицирование |
Наибольшее количество вируса обнаруживают в крови и сперме инфицированных лиц, однако, вирусные частицы в различной концентрации содержатся и в других биологических жидкостях (слезе, слюне, спинномозговой жидкости, грудном молоке, влагалищном и цервикальном секретах). Вероятность заражения ВИЧ зависит от пути передачи инфекции. Наибольшее число случаев ВИЧ-инфицирования зарегистрировано среди определенных групп риска: наркоманов, гомосексуалистов, проституток, детей, рожденных от ВИЧ-инфицированных матерей, реципиентов крови и ее препаратов, органов, тканей и спермы.
Основным фактором риска заражения ВИЧ в России является внутривенное введение наркотиков (до 92,6% от общего числа лиц с известными факторами риска заражения). Однако, ситуация такова, что СПИД перестал быть болезнью наркоманов и вышел в основную популяцию населения.
Этиология ВИЧ-инфекции.
Вирус иммунодефицита человека (ВИЧ) - это РНК-содержащий экзогенный вирус, относящийся к семейству ретровирусов, подсемейству лентивирусов, вызывающих медленные инфекции. Подобно возбудителям других медленных инфекций ВИЧ может длительное время находиться в организме человека в латентном состоянии, не вызывая клинических проявлений болезни.
Вирионы ВИЧ имеют округлую форму и диаметр 100-120 нм. Полная вирусная частица включает оболочку и нуклеоид.
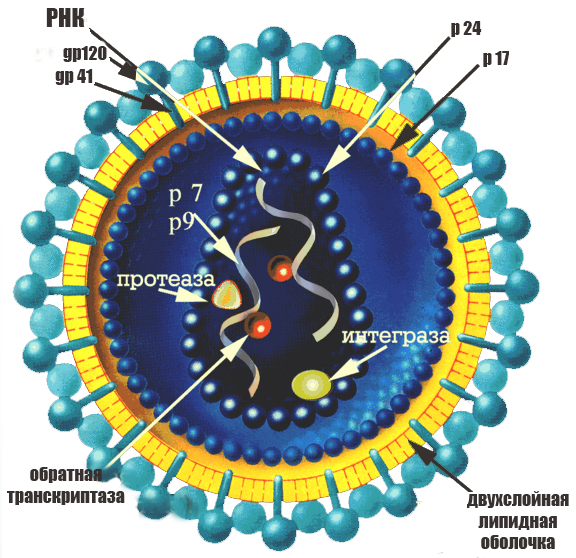
Рис. 19. Строение ВИЧ
Оболочка ВИЧ построена из фрагментов мембраны клетки хозяина, из которой рождаются вновь образованные вирионы. Таким образом, оболочка ВИЧ представляет собой фосфолипидный бислой с включением белков клеточной мембраны, в т.ч. антигенов ГКС I и II класса от клетки-хозяина. Наружная мембрана вириона, позаимствованная от клетки хозяина, пронизывается собственными белками вируса - оболочечными (еnv): внешним gp120 и трансмембранным gp41, связанными нековалентной связью. Нуклеоид имеет три компонента: геном вируса, представляющий диплоидный
набор одноцепочечной РНК, протеин с ММ 7 кД, связанного с РНК и комплекса ферментов (pol) - обратная транскриптаза, интеграза, протеаза, РНКаза. Оболочка нуклеоида построена из молекул белка р24. Между наружной оболочкой вириона и нуклеоидом существует каркас, который образован белком р17. Белки р7, р17, р24 - (gag) группо-специфические. Вышеперечисленные белки кодируются соответствующими генами (env, gag, pol), которые называют структурными, так как кодируемые ими белки являются либо структурными белками зрелого вириона, либо ферментами.
ВИЧ чувствителен к повышенной температуре: погибает при кипячении в течение нескольких секунд, после прогревания при 56°С в течение 30 минут инфекционная активность вируса снижается в 100-1000 раз. Вирус инактивируется при обработке 50%-70% этиловым спиртом, 0,1% гипохлоритом натрия, H2O2, 0,1н NaOH, устойчив к ультрафиолетовому и g-излучению.
Процесс инфекции ВИЧ включает следующие стадии
1. Связывание вириона с поверхностью клетки - рецепция вируса осуществляется специфическими механизмами, посредством специфической рецепции вируса и молекулы CD4, экспрессированной на мембранах Тхелперов, моноцитов/макрофагов, эозинофилов, клеток нервной ткани, сперматозоидах и др.. Неспецифическими - независимыми от CD4 рецептора, путем проникновения генома ВИЧ в “чужие” клетки-мишени в виде псевдовирусов, содержащих геном одного вируса, а оболочку другого, через инфицирование клеток, не несущих CD4 рецептор, например Влф(точные механизмы этого пути остаются неизученными), инфекцией комплекса ВИЧ с гамма-интерфероном в клетки, имеющие рецептор для гамма-интерферона и другие. Наиболее распространенным способом является связывание CD4 (на поверхности Тх) рецептора клетки-мишени с gp120 вируса.


Рис. 20. Жизненный цикл развития вируса.


Рис. 20 (продолжение). Жизненный цикл развития вируса.
2. Слияние мембран вируса и клетки. Проникновение вируса внутрь клетки.
3. Высвобождение нуклеоида и геномной РНК вируса в цитоплазме клетки-мишени и образование под действием обратной транскриптазы ДНК провируса.
4. Интеграция генома вируса в геном клетки-хозяина.
5. Латентная стадия инфекции - это период времени, в течение которого ДНК провируса интегрирована в геном, но транскрипции и трансляции с генов вируса нет, соответственно нет и экспрессии антигенов вируса (иммунологическими методами эта стадия инфекции не распознается).
6. Активация процессов транскрипции с ДНК провируса и последующей трансляции белков вируса.
7. Активная репликация вируса, т.е. крупномасштабная наработка всех компонентов вируса и формирование зрелых дочерних вирионов.
8. Высвобождение вирионов из клетки-хозяина во внешнюю среду. Цитопатогенные эффекты ВИЧ.
Развиваясь в клетках иммунной системы, вирус периодически поступает в кровь, в период вирусемии концентрация ВИЧ составляет 1000-10 000 вирионов в 1 мл крови Одна клетка, зараженная ВИЧ, производит до 10 тыс. вирионов за 8-10 часов. Вирусемия на всех стадиях болезни способствует диссеминированию ВИЧ в организме и последующему его выделению в составе секретов и биологических жидкостей, при этом значительное количество вируса обнаруживается в крови и сперме, а в остальных жидкостях его концентрация в 10-100 раз меньше.
Особенности патогенеза ВИЧ-инфекции до настоящего времени остаются недостаточно изученными. Однако, иммунологические феномены, возникающие у больных СПИД, хорошо известны. К ним относятся: уменьшение количества CD4+ лимфоцитов, снижение ответа на митогены и растворимые антигены, продукции ИЛ-2, γ-ИФН, активности NK, цитотоксических лимфоцитов и клеток макрофагально-фагоцитарной системы. У больных СПИД наблюдается гипергаммаглобулинемия, как следствие поликлональной активации В-лимфоцитов с повышением количества неспецифических IgA, IgG, циркулирующих иммунных комплексов, продукции аутоантител и снижением синтеза специфических противовирусных антител. При этом отмечается повышенная продукции ФНО и многие другие феномены, причины и следствия развития которых изучаются.
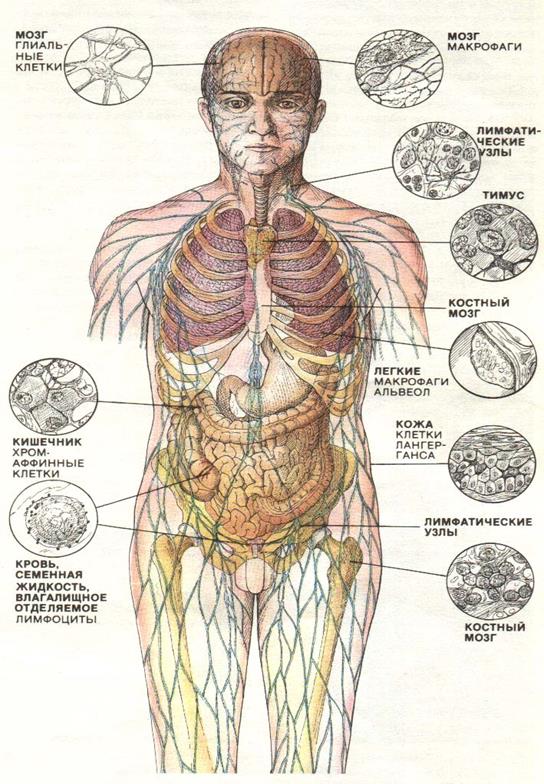
Рис. 21. Спектр тканей, которые могут быть поражены ВИЧ
К механизмам формирования иммунодефицита при ВИЧ-инфекции относят:
цитопатогенные эффекты вируса (массивная гибель инфицированных клеток путем некроза);
ускоренная гибель Т-лимфоцитов (как инфицированных, так и неинфицированных) путем апоптоза;
синцитиеобразование (слияние клеток с формированием многоядерных образований, не способных выполнять свои обычные функции, что ведет к их гибели);
цитопатогенные эффекты белков вируса (gp120, gp41), которые могут способствовать синцитиеобразованию и др.
Прогрессирующая иммунодепрессия приводит к нарушению основных физиологических функций иммунной системы, и в первую очередь, к подавлению противоинфекционного и противоопухолевого иммунитета, что способствует активации условно-патогенной флоры, повышению чувствительности к патогенным микроорганизмам в условиях вторичного иммунодефицита, а также развитию опухолей. Клиническим проявлением этого процесса являются вторичные рецидивирующие инфекции, поражение нервной, дыхательной, пищеварительной, сердечно-сосудистой и других систем организма, что обусловливает полиморфность клинической картины заболевания.
Дата добавления: 2016-07-18; просмотров: 2217;











