Практические занятия
Цель занятий — изучить анатомическое и гистологическое строение органов пищеварения (желудка, стенки пищеварительного тракта, печени, поджелудочной железы).
Оснащение — таблицы, схемы, гистологические микропрепараты, электронные микрофотографии, микроскоп, диапроектор.
Содержание работы. Учащийся должен знать: 1) особенности строения пищеварительной системы; 2) строение желудка, кишечника и процессы пищеварения в них; 4) строение печени и желчного пузыря, физиологию желчеобразования и желчевыведения; 5) строение и физиологию поджелудочной железы; 6) гистологические препараты, которые отражают строение пищеварительной системы.
Оформление протокола. Зарисовать препараты, нанести соответствующие обозначения.
Дыхательная система
Дыхательная система объединяет органы, которые выполняют воздухоносную (полость рта, носоглотка, гортань, трахея, бронхи) и дыхательную, или газообменную (легкие), функции.
Основная функция органов дыхания — обеспечение газообмена между воздухом и кровью путем диффузии кислорода и углекислого газа через стенки легочных альвеол в кровеносные капилляры. Кроме того, органы дыхания участвуют в звукообразовании, определении запаха, выработке некоторых гормоноподобных веществ, в липидном и водно-солевом обмене, в поддержании иммунитета организма.
В воздухоносных путях происходит очищение, увлажнение, согревание вдыхаемого воздуха, а также восприятие запаха, температурных и механических раздражителей.
Характерной особенностью строения дыхательных путей является наличие хрящевой основы в их стенках, в результате чего они не спадаются. Внутренняя поверхность дыхательных путей покрыта слизистой оболочкой, которая выстлана мерцательным эпителием и содержит значительное количество желез, выделяющих слизь. Реснички эпителиальных клеток, двигаясь против ветра, выводят наружу вместе со слизью и инородные тела.
Полость носа
Полость носа (cavitas nasi) — это начальный отдел дыхательных путей и одновременно орган обоняния. Проходя через полость носа, воздух или охлаждается, или согревается, увлажняется и очищается. Полость носа формируется наружным носом и костями лицевого черепа, делится перегородкой на две симметричные половины. Спереди входными отверстиями в носовую полость являются ноздри, а сзади через хоаны она соединяется с носовой частью глотки. Перегородка носа состоит из перепончатой, хрящевой и костной частей. В каждой половине носа выделяют преддверие полости носа. Внутри оно покрыто переходящей через ноздри кожей наружного носа, содержащей потовые, сальные железы и жесткие волоски, которые задерживают частицы пыли. От боковой стенки в просвет каждой половины носа выступают по три выгнутые костные пластинки: верхняя, средняя и нижняя раковины. Они делят полость носа на узкие, соединенные между собой носовые ходы.
Различают верхний, средний и нижний носовые ходы, расположенные под соответствующей носовой раковиной. В каждый носовой ход открываются воздухоносные (околоносовые) пазухи и каналы черепа: отверстия решетчатой кости, клиновидная, верхнечелюстная (гайморова) и лобная пазухи, носослезный канал. Слизистая оболочка носа продолжается в слизистую оболочку околоносовых пазух, слезного мешка, носовой части глотки и мягкого нёба. Она плотно срастается с надкостницей и надхрящницей стенок полости носа и покрыта эпителием, который содержит большое количество бокаловидных слизистых желез, кровеносных сосудов и нервных окончаний.
В верхней носовой раковине, частично в средней и в верхнем отделе перегородки находятся нейросенсорные (чувствительные) клетки обоняния. Воздух из полости носа попадает в носоглотку, а затем в ротовую и гортанную части глотки, где открывается отверстие гортани. В области глотки происходит пересечение пищеварительного и дыхательного путей; воздух сюда может поступать и через рот.
Гортань
Гортань (larynx) выполняет функции дыхания, звукообразования и защиты нижних дыхательных путей от попадания в них инородных частиц. Она расположена в передней области шеи, на уровне IV—VII шейных позвонков; на поверхности шеи образует небольшое (у женщин) и сильно выступающее вперед (у мужчин) возвышение — выступ гортани. Сверху гортань подвешена к подъязычной кости, внизу соединяется с трахеей. Спереди гортани лежат мышцы шеи, сбоку -- сосудисто-нервные пучки.
Скелет гортани составляют непарные и парные хрящи. К непарным относятся щитовидный, перстневидный хрящи и надгортанник, к парным — черпаловидные, рожковидные и клиновидные хрящи, которые соединяются между собой связками, соединительнотканными мембранами и суставом.
Хрящи гортани. Основу гортани составляет гиалиновый перстневидный хрящ, который соединяется с первым хрящом трахеи при помощи связки. Он имеет дугу и четырехугольную пластинку; дуга хряща направлена вперед, пластинка ~ назад. На верхнем крае пластинки находятся две составные поверхности для соединения с черпаловидными хрящами. На дуге перстневидного хряща расположен гиалиновый непарный, самый большой хрящ гортани — щитовидный. На передней части щитовидного хряща находятся верхняя щитовидная и небольшая нижняя щитовидная вырезки. Задние края пластинок щитовидного хряща образуют с каждой стороны длинный верхний и короткий нижний рога. Черпаловидный хрящ парный, гиалиновый, похож на четырехгранную пирамиду. В нем различают переднелатеральную, медиальную и заднюю поверхность. Основание хряща направлено вниз, верхушка заострена, отклонена несколько назад. От основания отходит мышечный отросток, к которому прикрепляются голосовые связка и мышца. Сверху и спереди вход в гортань прикрывает надгортанник — эластичный отросток. Он прикрепляется щитонадгортанной связкой к щитовидному хрящу. Надгортанник перекрывает вход в гортань во время проглатывания еды. Рожковидный и клиновидный хрящи находятся в толще черпаловидной связки.
Соединяются хрящи гортани между собой и с подъязычной костью при помощи суставов (перстнещитовидный, перстнечерпаловидный) и связок (щитоподъязычная мембрана, серединная щитоподъязычная, латеральные щито-подъязычные, подъязычно-надгортанная, щитонадгортан-ная, перстнещитовидная, перстнетрахеальная).
Мышцы гортани. Все мышцы гортани делятся на три группы: расширители, суживающие голосовую щель и изменяющие напряжение голосовых связок.
К мышцам, расширяющим голосовую щель, относится только одна мышца — задняя перстнечерпаловидная. Эта парная мышца при сокращении оттягивает мышечный отросток назад, поворачивает черпаловидный хрящ наружу. Голосовой отросток поворачивается также латерально и голосовая щель расширяется.
В группу мышц, суживающих голосовую щель, входят парная латеральная перстнечерпаловидная и парная щиточерпаловидная, парная косая черпаловидная мышцы и непарная поперечная черпаловидная мышца.
К мышцам, натягивающим (напрягающим) голосовые связки, относится парная перстнещитовидная, а также голосовая мышца.
Полость гортани. В полости гортани различают три отдела: преддверие, межжелудочковый отдел и подголосовую полость (рис.79).
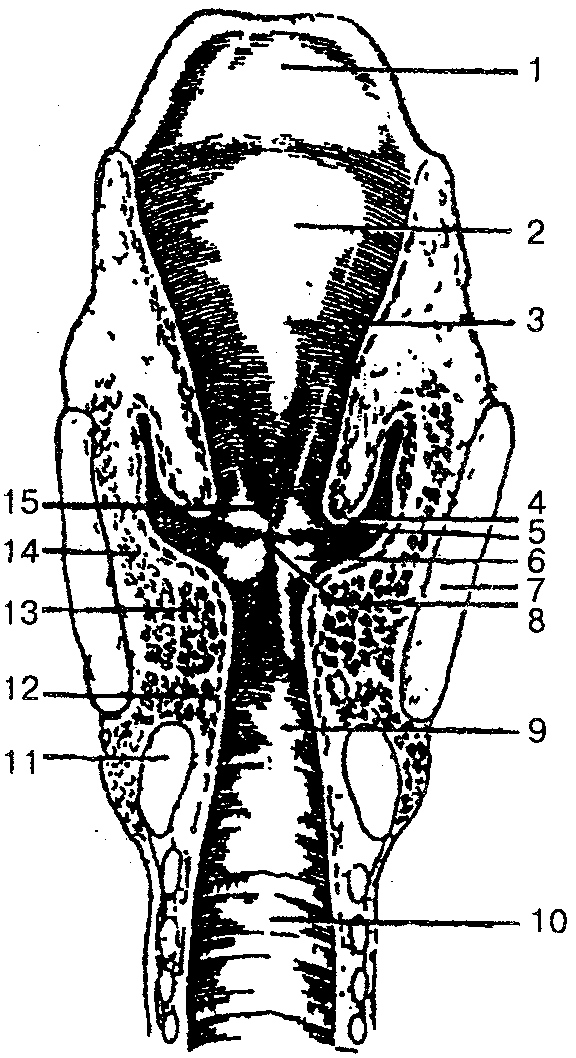
Рис. 79. Полость гортани (фронтальный распил):
1 — надгортанник; 2 — надгортанный бугорок; 3 — преддверие гортани; 4 — складка преддверия; 5 — желудочек гортани; 6 — голосовая складка; 7— щитовидный хрящ; 8 — голосовая щель; 9 — подголо-совая полость; 10 — полость трахеи; 11 — перстневидный хрящ; 12 — латеральная перстнечерпаловидная мышца; 13 — голосовая мышца; 14— щиточерпаловидная мышца; 15— щель преддверия
Преддверие гортани находится в пределах от входа в гортань до складок преддверия. Складки преддверия сформированы слизистой оболочкой гортани, которая содержит слизистые железы и утолщенные эластические волокна. Между этими складками находится щель преддверия.
Средний отдел — межжелудочковый — самый узкий. Он простирается от складок преддверия вверху к голосовым связкам внизу. Между складками преддверия (ложная голосовая складка) и голосовой складкой с левой и правой сторон гортани расположены желудочки. Правая и левая голосовые складки ограничивают голосовую щель — наиболее узкую часть полости гортани. В голосовой щели выделяют межперепончатую и межхрящевую части. Длина голосовой щели у мужчин равна 20—24 мм, у женщин — 16—19 мм; ширина при спокойном дыхании — 5 мм, а при голосообразовании — 15 мм.
Нижний отдел полости гортани, который переходит в трахею, называется подголосовой полостью.
Гортань имеет три оболочки: слизистую, фиброзно-хряще-вую и соединительнотканную. Первая покрыта многорядным мерцательным эпителием, кроме голосовых связок. Фиброзно-хрящевая оболочка состоит из гиалиновых и эластичных хрящей. Последние в свою очередь окружены плотной волокнистой соединительной тканью и выполняют роль каркаса гортани.
При образовании звука голосовая щель закрыта и открывается только при повышении давления воздуха в подголосовой полости на выдохе. Воздух, поступающий из легких в гортань, вибрирует голосовые связки. При этом образуются звуки разной высоты и силы. В формировании звука участвуют мышцы гортани, которые суживают и расширяют голосовую щель. Кроме того, звукообразование зависит от состояния резонаторов (полость носа, придаточные пазухи носа, глотка), возраста, пола, функции речевого аппарата. В звукообразовании принимает участие и центральная нервная система, под контролем которой находятся голосовые связки и мышцы гортани. У детей размеры гортани меньше, чем у взрослых; голосовые связки короче, тембр голоса выше. Размеры гортани могут изменяться в период полового созревания, что ведет к изменению голоса.
Трахея и бронхи
Трахея (trachea) — непарный орган, через который воздух поступает в легкие и наоборот (рис. 80).
Трахея имеет форму трубки длиной 9—10 см, несколько сжатой в направлении спереди назад; поперечник ее равен в среднем 15— 18 мм.
Основу трахеи составляют 16—20 гиалиновых хрящевых полуколец, соединенных между собой кольцевыми связками.
Трахея начинается на уровне нижнего края VI шейного позвонка, и заканчивается на уровне верхнего края V грудного позвонка.
В трахее различают шейную и грудную части. В шейной части спереди трахеи находятся щитовидная железа, сзади — пищевод, а по бокам — сосудисто-нервные пучки (общая сонная артерия, внутренняя яремная вена, блуждающий нерв).
В грудной части спереди трахеи находятся дуга аорты, плечеголовной ствол, левая плечеголовная вена, начало левой общей сонной артерии и вилочковая железа.
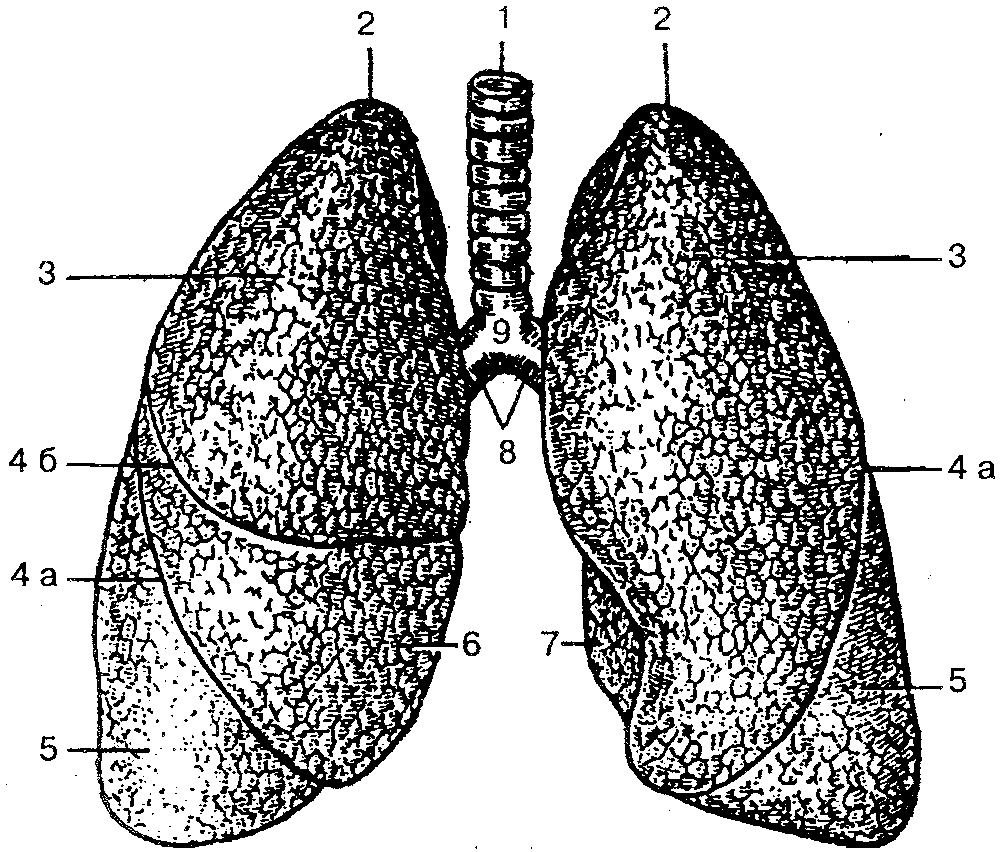
Рис. 80. Трахея, главные бронхи и легкие:
1 — трахея; 2 — верхушка легкого; 3 — верхняя доля; 4 а — косая щель; 46— горизонтальная щель; 5— нижняя доля; 6— средняя доля; 7— сердечная вырезка левого легкого; 8 — главные бронхи; 9 — бифуркация трахеи
В грудной полости трахея делится на два главных бронха, которые отходят в правое и левое легкое. Место деления трахеи называется бифуркацией. Правый главный бронх имеет более вертикальное направление; он короче и шире левого. В связи с этим инородные тела из трахеи чаще попадают в правый бронх. Длина правого бронха около 3 см, а левого 4—5 см. Над левым главным бронхом лежит дуга аорты, над правым — непарная вена. Правый главный бронх имеет 6—8, а левый 9—12 хрящевых полуколец. Внутри трахея и бронхи выстланы слизистой оболочкой с реснитчатым многослойным эпителием, содержащей слизистые железы и одиночные лимфоидные узелки. Снаружи трахея и главный бронх покрыты адвентицией.
Главные бронхи (первого порядка) в свою очередь делятся на долевые (второго порядка), а они в свою очередь — на сегментарные (третьего порядка), которые делятся далее и образуют бронхиальное дерево легких.
Главные бронхи состоят из неполных хрящевых колец; в бронхах среднего калибра гиалиновая хрящевая ткань заменяется на хрящевую эластическую; в концевых бронхиолах хрящевая оболочка отсутствует.
Легкие
Легкие (pulmones) — главный орган дыхательной системы, который насыщает кислородом кровь и выводит углекислый газ. Правое и левое легкое расположено в грудной полости, каждое в своем плевральном мешке (см. рис. 80). Внизу легкие прилегают к диафрагме, спереди, с боков и сзади каждое легкое соприкасается с грудной стенкой. Правый купол диафрагмы лежит выше левого, поэтому правое легкое короче и шире левого. Левое легкое уже и длиннее, потому что в левой половине грудной клетки находится сердце, которое своей верхушкой повернуто влево.
Верхушки легких выступают выше ключицы на 2—3 см. Нижняя граница легкого пересекает VI ребро по средне-ключичной линии, VII ребро — по передней подмышечной, VIII—по средней подмышечной, IX — по задней подмышечной, Х ребро — по околопозвоночной линии.
Нижняя граница левого легкого расположена несколько ниже. На максимальном вдохе нижний край опускается еще на 5—7 см.
Задняя граница легких проходит вдоль позвоночника от II ребра. Передняя граница (проекция переднего края) берет начало от верхушек легких, проходит почти параллельно на расстоянии 1,0—1,5 см на уровне хряща IV ребра. В этом месте граница левого легкого отклоняется влево на 4— 5 см и образует сердечную вырезку. На уровне хряща VI ребра передние границы легких переходят в нижние.
В легком выделяют три поверхности: выпуклую реберную, прилегающую к внутренней поверхности стенки грудной полости; диафрагмальную — прилегает к диафрагме; медиальную (средостенную), направленную в сторону средостения. На медиальной поверхности находятся ворота легкого, через которые входят главный бронх, легочная артерия и нервы, а выходят две легочные вены и лимфатические сосуды. Все вышеперечисленные сосуды и бронхи составляют корень легкого.
Каждое легкое бороздами делится на доли: правое — на три (верхнюю, среднюю и нижнюю), левое — на две (верхнюю и нижнюю).
Большое практическое значение имеет деление легких на так называемые бронхолегочные сегменты; в правом и в левом легком по 10 сегментов (рис. 81). Сегменты отделяются один от другого соединительнотканными перегородками (малососудистыми зонами), имеют форму конусов, верхушка которых направлена к воротам, а основание — к поверхности легких. В центре каждого сегмента расположены сегментарный бронх, сегментарная артерия, а на границе с другим сегментом — сегментарная вена.
Каждое легкое состоит из разветвленных бронхов, которые образуют бронхиальное дерево и систему легочных пузырьков. Вначале главные бронхи делятся на долевые, а затем и на сегментарные. Последние в свою очередь разветвляются на субсегментарные (средние) бронхи. Субсегмен-тарные бронхи также делятся на более мелкие 9—10-го порядка. Бронх диаметром около 1 мм называется дольковым и вновь разветвляется на 18—20 конечных бронхиол. В правом и левом легком человека насчитывается около 20 000 конечных (терминальных) бронхиол. Каждая конечная бронхиола делится на дыхательные бронхиолы, которые в свою очередь делятся последовательно дихотомично (на две) и переходят в альвеолярные ходы.
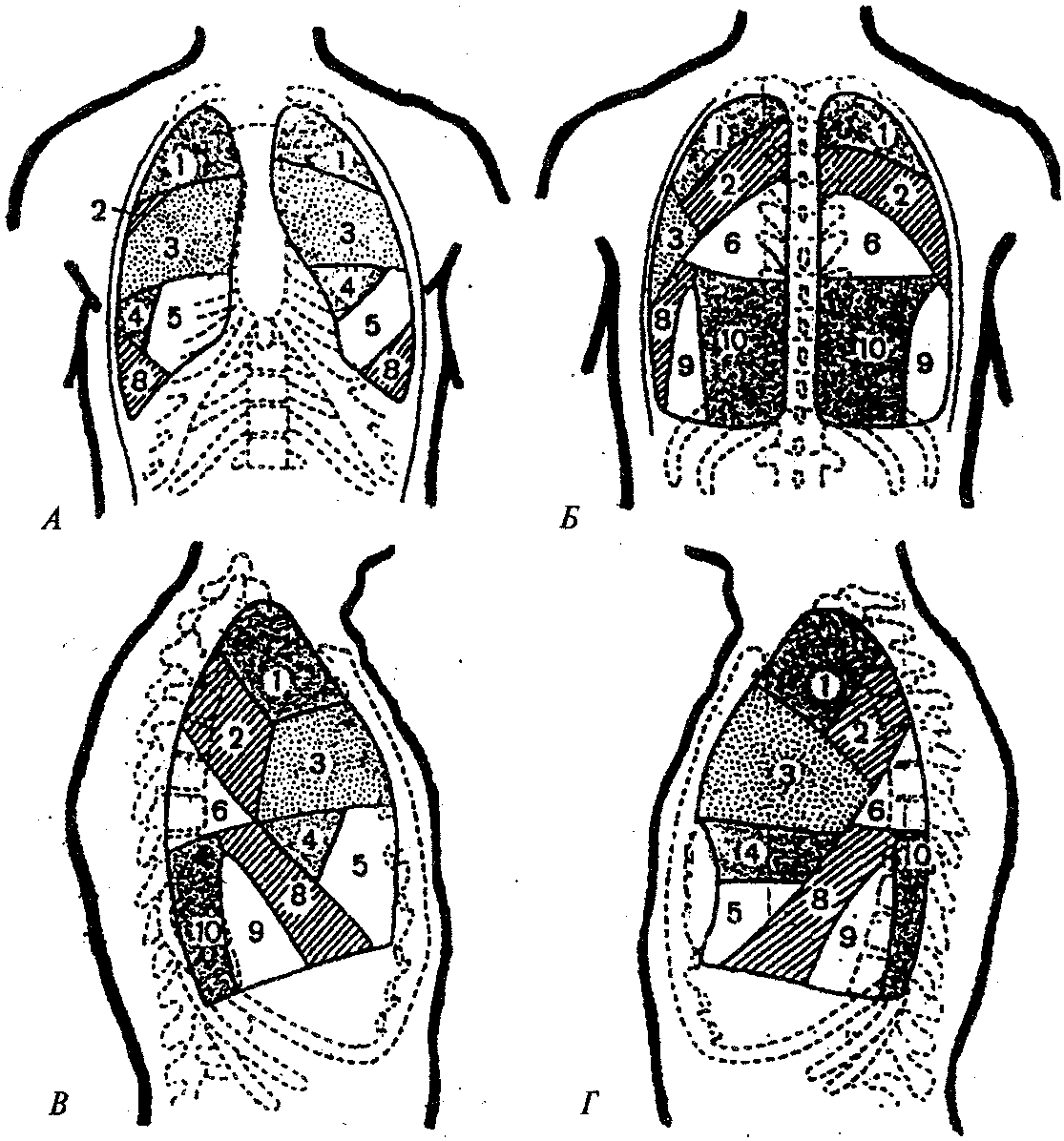
Рис. 81. Схема сегментов легкого:
А — вид спереди; Б — вид сзади; В — правое легкое (вид сбоку); Г— левое легкое (вид сбоку)
Каждый альвеолярный ход заканчивается двумя альвеолярными мешочками. Стенки альвеолярных мешочков состоят из легочных альвеол. Диаметр альвеолярного хода и альвеолярного мешочка составляет 0,2—0,6 мм, альвеолы — 0,25—0,30 мм.
Дыхательные бронхиолы, а также альвеолярные -ходы, альвеолярные мешочки и альвеолы легкого образуют альвеолярное дерево (легочный ацинус), которое является структурно-функциональной единицей легкого. Количество легочных ацинусов в одном легком достигает 15 000; количество альвеол в среднем составляет 300—350 млн, а площадь дыхательной поверхности всех альвеол — около 80 м2.
Для кровоснабжения легочной ткани и стенок бронхов кровь поступает в легкие по бронхиальным артериям из грудной части аорты. Кровь от стенок бронхов по бронхиальным венам отходит в протоки легочных вен, а также в непарную и полунепарную вены. По левой и правой легочным артериям в легкие поступает венозная кровь, которая обогащается кислородом в результате газообмена, отдает углекислый газ и, превратившись в артериальную кровь, по легочным венам стекает в левое предсердие.
Лимфатические сосуды легких впадают в бронхолегоч-ные, а также в нижние и верхние трахеобронхиальные лимфоузлы.
Дата добавления: 2016-07-05; просмотров: 2640;











