Лицо эмбриона; 2 — конечности эмбриона; 3 — позвоночник эмбриона; 4 — воротниковое пространство эмбриона; 5 — головка эмбриона.
На 7—8-й неделе беременности на месте расположения ворсинчатого хориона отмечается его утолщение до 1—1,5 см и истончение его капсулярной части, что позволяет прогнозировать характер расположения плаценты.
Обнаружение некоторых пороков развития или признаков, позволяющих заподозрить наличие этих пороков, также возможно на ранних сроках беременности. С этой целью изучают строение эмбриона. Более целесообразно такое исследование проводить с использованием трансвагинального доступа. В процессе исследования следует принимать во внимание, что с 7 нед беременности головка эмбриона определяется как отдельное образование. С этого же срока возможна визуализация позвоночника эмбриона. Его конечности идентифицируются с 8 нед. До 11 нед сохраняется физиологическая эмбриональная грыжа передней брюшной стенки. Многие органы брюшной полости и почки эмбриона начинают визуализироваться после 11—12 нед. С этого же срока определяются и структуры лица плода (рис. 4.21). Важным является также установление величины воротникового пространства эмбриона, представляющей собой переднезадний размер анэхогенной зоны в шейном отделе позвоночника эмбриона. Измерение этого показателя можно проводить в сроки беременности от 10 до 14 нед, однако более точные данные получают в том случае, когда значения КТР эмбриона находятся в пределах 45— 84 мм. При этом величина данного показателя, превышающая 3 мм, указывает на возможный высокий риск появления пороков развития у плода, что требует дальнейшего уточнения на втором уровне обследования.
Для оценки характера течения беременности и ближайшего прогноза большое значение при эхографическом исследовании имеет изучение желточного мешка. Это тонкостенное образование округлой формы обычно становится видно уже с 6 нед беременности, а после 12 нед оно, как правило, уже не визуализируется. Уменьшение диаметра желточного мешка менее 2 мм после 8 нед или его увеличение более 5,5 мм, а также его преждевременная редукция или, наоборот, обнаружение после 12 нед служат неблагоприятным признаком, указывающим на возможность неразвивающейся беременности и ее прерывания.
Диагностика неразвивающейся беременности обычно не вызывает затруднений и основана на обнаружении признаков смерти эмбриона, которые выражаются отсутствием сердечной деятельности и движений, несоответствием размеров эмбриона и плодного яйца предполагаемому сроку беременности. Наличие пустого плодного яйца (анэмбриония) также является признаком неразвивающейся беременности.
Об угрозе самопроизвольного прерывания беременности позволяет судить наличие локального утолщения миометрия, которое сопровождается изменением конфигурации плодного яйца (рис. 4.22). При этом пациентка не всегда может испытывать болевые ощущения. В ряде случаев такое локальное утолщение стенки матки может быть обусловлено только ответной реакцией миометрия на механическое раздражение датчиком во время исследования. В связи с этим необходим строго дифференцированный подход в диагностике угрозы прерывания беременности с учетом не только результатов УЗИ, но и клинических данных.
Важное значение приобретает эхографическое исследование при появлении кровяных выделений из половых путей. При этом чаще всего кровотечение обусловлено отслойкой хориона (начавшийся аборт). Эхографическое исследование позволяет оценить величину отслойки и степень прогрессирования патологического процесса.
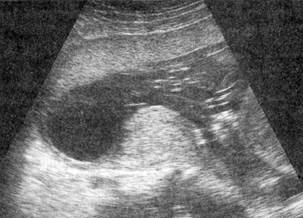
Рис. 4.22. Эхограмма. Локальное утолщение миометрия по задней стенке матки.
Аборт в ходу характеризуется тем, что визуализируется полностью отслоившееся деформированное плодное яйцо, которое чаще всего располагается в канале шейки матки. Такая картина сопровождается кровотечением и болями внизу живота.
При неполном аборте в расширенной полости матки определяются неоднородные эхоструктуры, представляющие собой остатки плодного яйца, чему сопутствует и соответствующая клиническая картина. Данное состояние следует дифференцировать от шеечной беременности.
Полный аборт при эхографическом исследовании подтверждается отсутствием в полости матки плодного яйца и его остатков. Шеечный канал закрыт, а размеры матки несколько увеличены по сравнению с показателями, характерными для небеременных женщин.
Для диагностики ИЦН проводят измерение диаметра внутреннего зева при наполненном мочевом пузыре. При величине этого показателя более 2,5 см, а также при наличии воронкообразной формы внутреннего зева и признаках пролабирования части плодного яйца в шеечный канал можно предполагать наличие ИЦН. Однако эхографическое исследование позволяет только подтвердить клиническое предположение о наличии данной патологии, но опровергнуть его с помощью данного метода не представляется возможным.
Диагностика пузырного заноса основана на выявлении в расширенной полости матки множественных неоднородных структур, имеющих губчатое строение. Размеры матки при этом больше, чем они должны быть в данный срок беременности. Приблизительно в половине наблюдений при данной патологии определяются также кистозные включения в структуре яичников (текалютеиновые кисты).
Обязательным является изучение строения самой матки и ее придатков для исключения аномалий развития, миомы матки, объемных образований органов таза, внематочной беременности.
Возможность наиболее точно подтвердить наличие внематочной беременности, как правило, возникает только при ее прогрессировании за пределами матки (чаще всего в маточной трубе), когда визуализируется целое плодное яйцо. Чаще всего исследование выполняют уже при нарушенной трубной беременности и при наличии соответствующей клинической картины. В этих случаях следует исключить наличие беременности в матке.
Дата добавления: 2020-05-20; просмотров: 648;











