ЗАБОЛЕВАНИЯ С ВОЗДУШНО-КАПЕЛЬНЫМ ПУГЕМ ПЕРЕДАЧИ
Скарлатина
Скарлатина — одна из форм стрептококковой инфекции. Для скарлатины характерны поражение зева ангиной, мелкоточечная сыпь на покрасневшем теле и общие явления отравления скарлатинозным ядом. Скарлатиной болеют в основном дети в возрасте от 1 года до 9 лет.
Источник инфекции — больные скарлатиной в период клинических проявлений болезни и в первые 5—6 дней после их исчезновения. Передача болезни от больного к здоровому ребенку происходит воздушно-капельным путем. Возможно также заражение через третьих лиц, игрушки, предметы обихода, которыми пользовался больной ребенок (см. Приложение 12).
Входными воротами инфекции служат зев, полость носоглотки, не исключается также проникновение возбудителя через поврежденную кожу и слизистые оболочки.
Инкубационный период при скарлатине длится от нескольких часов до 12 дней (в среднем от 2 до 7 дней).
Начало болезни острое, внезапное. Резко повышается температура тела до 38—40°С, иногда с ознобом, общим ухудшением самочувствия, тошнотой, рвотой, головными болями и болью в горле. Через 18—24 ч после начала болезни на покрасневшей коже появляется мелкоточечная красная сыпь, вначале на шее, плечах, груди (рис. 28, а).
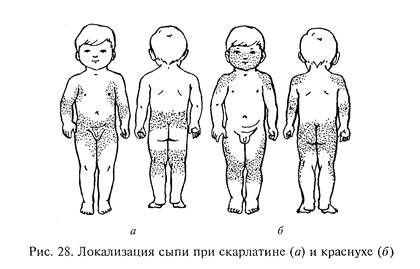
В последние годы в связи с наличием эффективных средств лечения, а также с изменением токсических свойств возбудителя болезнь у большинства детей протекает легко, сыпи на теле и особенно на лице может не быть. Вслед за окончанием острого периода, чаще на 8-й день, на коже появляется характерное для скарлатины шелушение (на теле мелкочешуйчатое, на ладонях и подошненных поверхностях конечностей — крупнопластинчатое, начинающееся с кончиков пальцев). Если не развиваются ранние осложнения скарлатины (воспаление среднего уха — отит, лимфатических узлов, легких и др.), то к концу 1-й недели острый период болезни заканчивается.
Наблюдения последних лет показывают, что при правильном лечении к 10—12-му дню от начала заболевания большинство детей полностью выздоравливают. На 2—4-й неделе болезни могут возникнуть поздние осложнения: наиболее частые из них повторная ангина, отит, пиелонефрит[40]. У некоторых детей временно нарушается сердечная деятельность («инфекционное сердце»). Болезненное состояние, как правило, проходит через 2—З недели, но иногда затягивается на несколько месяцев. Скарлатина может способствовать и возникновению или обострению ревматоидных заболеваний.
Все это необходимо учитывать при возвращении детей, переболевших скарлатиной, в дошкольное учреждение.
После изоляции больного скарлатиной все его вещи, постельные принадлежности, посуду, книги и игрушки, которыми он пользовался, подвергают дезинфекции.
Дети, посещающие дошкольные учреждения, но не болевшие скарлатиной, не допускаются в эти учреждения в течение 7 дней от момента изоляции больного. Взрослые, общавшиеся с больными, работающие в дошкольном учреждении, допускаются к работе, но подвергаются медицинскому наблюдению в течение того же срока.
Переболевшие дети приходят в дошкольные учреждения через 12 дней после клинического выздоровления.
Корь
Корь — острое инфекционное заболевание вирусной этиологии, сопровождается характерной лихорадкой, поражением слизистых оболочек дыхательных путей и своеобразной сыпью.
Возбудитель кори - фильтрующийся вирус, очень летучий и маложизнеспособный вне человеческого организма. Источником коревого вируса является больной человек, распространяющий вирус воздушно-капельным путем: при кашле, чиханье, крике, разговоре, смехе. Вирус кори может также разноситься на значительные расстояния, в соседние помещения и даже проникать через щели с потоком воздуха на другие этажи. Передача кори через третьих лиц и предметы обихода вследствие малой стойкости вируса, как правило, не наблюдается (см. Приложение 13).
Необходимо отметить очень высокую восприимчивость к кори, которая достигает 100 %.
Больные корью особенно заразны в последние дни инкубационного периода и в начале заболевания. На 2—3-й день после появления сыпи опасность передачи инфекции значительно снижается и исчезает к концу 1-й недели.
Инкубационный период — 9—11 дней (редко 14—17), у детей, которым введен гамма-глобулин — 21 день.
Продромальный период (период предвестников) продолжается 3—5 дней и сопровождается повышением температуры тела (38— 39 °С), ухудшением общего состояния (вялость, сонливость, головные боли, потеря аппетита), воспалением слизистых оболочек. У ребенка появляются насморк, конъюнктивит (воспаление слизистой оболочки век), навязчивый сухой кашель Характерный для этого периода болезни симптом — появление на покрасневшей слизистой оболочке щек, чаще всего напротив нижних коренных зубов, мелких белесоватых пятен, названных по фамилиям открывших их ученых пятнами Бельского—Филатова—Коплика. Период предвестников очень заразен, и, не имея видимых для окружающих характерных симптомов, корь в этот период опасна для детского коллектива.
На 4—6-й день болезни начинается период высыпания коревой сыпи (рис. 29На коже высыпает сыпь (обычно в течение З дней): сначала на лице, затем на туловище и, наконец, на руках и ногах. Вначале сыпь имеет вид мелких, слегка возвышающихся над кожей бледно-розовых пятнышек, которые затем увеличиваются в размерах, уплощаются и превращаются в пятнистую темно-бурую пигментацию. Через З дня сыпь начинает исчезать и на ее месте можно наблюдать шелушение, особенно заметное на лице (см. Приложение 11).
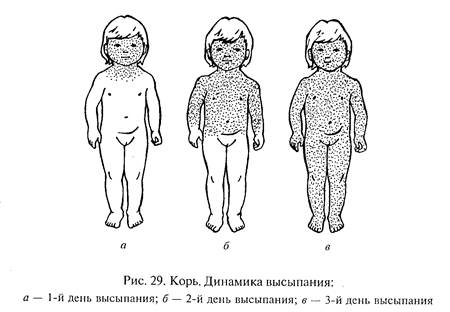
После исчезновения сыпи и воспалительных явлений на слизистых оболочках болезнь при отсутствии осложнений идет на убыль и ребенок быстро поправляется. Однако, значительно снижая иммунобиологические свойства организма, корь довольно часто дает осложнения,
Наиболее тяжелым и распространенным является воспаление легких. Иногда корь сопровождается ларингитом или коревым крупом (воспалительный отек гортани), стоматитом, колитом, поражением глаз. Нередко дети, перенесшие корь, заболевают туберкулезом.
Для предупреждения заболевания у детей, контактирующих с больными, большое значение имеет ранняя диагностика кори у заболевшего (в период предвестников). Больного изолируют, чаще дома, где создают условия максимального разобщения его с окружающими.
В соответствии с официальной инструкцией изоляция больного прекращается через 5 дней, а при наличии осложнений — через 10 дней с момента появления сыпи.
Химическая дезинфекция при кори в связи с малой устойчивостью возбудителя не проводится, но помещение, где находится больной, следует тщательно проветривать и убирать влажным способом.
В настоящее время всем здоровым детям, достигшим 12 мес, в обязательном порядке проводится однократная вакцинация против кори. Вторая вакцинация против кори осуществляется в 6 лет (рудивакс).
Краснуха
Краснуха — острое инфекционное заболевание, которое сопровождается сыпью и поражением лимфатической ткани. Возбудитель краснухи — фильтрующийся вирус. Восприимчивость к этой болезни у детей меньше, чем к кори (см. Приложение 14).
Передача болезни происходит только от больного при непосредственном контакте, либо воздушно-капельным путем; существует внутриутробный путь передачи вируса от матери к плоду. По данным ВОЗ, если в течение первых 12 недель беременности у матери появляются симптомы краснухи, инфицирование плода наблюдается в 90 % случаев. Наиболее опасным для ребенка первые 3 мес беременности, так как в эти сроки происходит развитие органов плода: для мозга — 3—4-я неделя, для органа зрения и сердца — 4—7-я, для органов слуха 7— 12-я недели. Частота выкидышей, связанных с краснухой, достигает 40 %. Заразный период начинается во время появления сыпи (см. рис. 28, 6) и продолжается до ее исчезновения, в среднем около З дней. Краснухой дети болеют в дошкольном и младшем школьном возрасте, до 10—12 лет. После перенесенной краснухи остается стойкий пожизненный иммунитет.
Инкубационный период длится 11—22 дня и в среднем составляет 17 дней. Период предвестников отсутствует. Начинается заболевание с повышения температуры тела до 37,4—38 °С и появления сыпи на лице, туловище, руках и ногахСыпь при краснухе более мелкая, имеет более правильную, чем при кори, округлую или овальную форму, почти не выступает над кожей; наиболее интенсивно сыпь при краснухе высыпает на спине, ягодицах и на разгибательных поверхностях конечностей. Катары слизистых оболочек выражены значительно слабее, чем при кори, пятен Бельского—Филатова— Коплика не бывает. К 3—4-му дню болезни сыпь исчезает, температура тела нормализуется. Пигментации и шелушения после окончания заболевания не остается.
Течение краснухи обычно легкое, осложнений не бывает. Больному ребенку рекомендуется постельный режим до исчезновения всех острых явлений; изоляция в домашних условиях прекращается через 4 дня от начала появления сыпи. За детьми в течение 17 дней от 1-го дня контакта проводят медицинское наблюдение.
В настоящее время в соответствии с календарем прививок первую вакцинацию делают детям в 12 мес и вторую — в 6 лет. Эффективность защиты от краснухи после прививки достигает 95 %.
Дифтерия
Дифтерия — острое инфекционное заболевание, которое сопровождается явлениями общей интоксикации, фиброзным воспалением миндалин, зева, гортани, носа, а также глаз, уха и половых органов. Течение болезни характеризуется местным воспалением преимущественно слизистых оболочек с выпотом экссудата, содержащего фибриноген, явлениями общей интоксикации организма. Возбудитель дифтерии — коринебактерия дифтерии (С. diphtheriae), продуцирующая токсин, который оказывает повреждающее действие на органы и ткани организма.
Дифтерия чаще всего возникает в осенне-зимние месяцы, когда большую часть времени дети проводят в закрытом помещении, без достаточного количества свежего воздуха и солнца. Болеют дети в возрасте от 1 года до 5 лет, иногда подростки и даже взрослые.
Заражение дифтерией обычно происходит воздушно-капельным путем при прямом контакте с больным дифтерией, выздоравливающим или здоровым бактерионосителем, реже — через предметы, которыми пользовался больной или бактерионоситель, а также через продукты питания (молоко). Инкубационный период при дифтерии от 2 до 7 дней. Симптомы заболевания очень разнообразны и в значительной степени зависят от места образования воспалительного процесса (см. Приложение 15).
Дифтериязева начинается, как правило, остро с повышения температуры тела, головной боли, общего недомогания, незначительной боли в горле. Несмотря на незначительное повышение температуры тела, наблюдается выраженная общая интоксикация (отравление) организма: ребенок очень бледен, вял, сонлив, плохо ест; появляются небольшая болезненность при глотании, умеренная гиперемия (покраснение) миндалин и налеты на них. В первые 1 —2 дня налеты принимают вид пленки с гладкой поверхностью, плохо снимаются. При токсических формах заболевания налеты быстро распространяются по слизистой оболочке на твердое небо, заднюю стенку глотки и носоглотки.
Дифтериягортани, как правило, начинается с зева и постепенно переходом на гортань. Дифтерийное поражение гортани и дыхательных путей больше известно под названием «истинного крупа», возникает чаще всего у детей в возрасте от 1 года до 3 лет. Для этой формы болезни характерно постепенное нарастание основных признаков: появление грубого лающего кашля, осиплость голоса. Дыхательные пути могут поражаться как изолированно, так и в сочетании с дифтерией зева или носа. Стеноз гортани развивается в результате появления плотной фибринозной пленки, вызывающей спазм мускулатуры гортани, и сопровождается отеком слизистой оболочки. Состояние при появлении крупа характеризуется бледностью кожных покровов вследствие кислородной недостаточности, учащением пульса, развитием гипоксии головного мозга. Если своевременно такому ребенку не оказать врачебную помощь, это может привести к летальному исходу.
Дифтерияноса сопровождается упорным насморком, преимущественно из одной ноздри. Выделение из носа часто кровянистое, разъедающего характера, в связи с чем кожа крыльев носа и верхней губы отекает, краснеет, иногда покрывается язвами и корочками. Общая интоксикация при этом обычно отсутствует, температура тела чаще нормальная. В таком состоянии ребенок часто посещает детский сад и представляет большую опасность для других детей.
При дифтерииглаз вначале наблюдается одностороннее поражение. Веки краснеют, отекают, покрываются сероватой плотной пленкой, гнойные отделения скудны. При переходе воспалительного процесса со слизистых оболочек век на роговицу могут произойти прободение радужки и потеря зрения.
Дифтерияуха иногда протекает под видом обычного отита, отличается затяжным течением и наличием скудного кровянисто-гнойного отделяемого.
Дифтерияполовыхорганов наблюдается у девочек. Иногда бывает самостоятельным заболеванием, но чаще сопровождает другие формы болезни. Половые органы краснеют, отекают, покрываются пленками серовато-гнойного цвета, отмечается болезненность при мочеиспускании.
Самым опасным осложнением при дифтерии является миокардит (поражение мышечной оболочки сердца), которое нередко служит причиной смерти больных тяжелой формой дифтерии. Миокардит чаще всего возникает на 1-й или на 2-й неделе болезни.
Поражение нервной системы проявляется в центральных и особенно периферических параличах и полупараличах — нарезах. Наблюдаются чаще параличи и нарезы мягкого неба. Симптомы заболевания: гнусавость, попадание жидкой пищи в нос, поперхивание при еде Нередки поражения надпочечников, воспаление почек. Раннее лечение (с 1 — 2-го дня заболевания) полностью предупреждает тяжелые формы дифтерии и ее осложнения.
При выявлении больного или подозрении на дифтерию ребенка или взрослого немедленно изолируют и показывают врачу. Больных после введения им противодифтерийной сыворотки отправляют в больницу, В детском учреждении проводится химическая дезинфекция, У каждого привитого ребенка или взрослого, заболевшего дифтерией, в первые 5 дней от начала заболевания и до начала введения противодифтерийной сыворотки (ПДС) необходимо взять кровь для исследования на наличие дифтерийных антител[41].
При невозможности проведения бактериологического анализа всех детей и взрослых, имевших контакт с больным, изолируют от здоровых на 7 дней. Ребенка, перенесшего дифтерию, допускают вновь в детское учреждение лишь после исчезновения клинических проявлений болезни и отрицательного анализа на бактерионосительство. Если у ребенка наблюдаются изменения голоса, походки, воспитатели обязаны показать его врачуВсем здоровым детям на 3-м месяце жизни проводят активную иммунизацию против дифтерии. Для иммунизации используют следующие препараты: адсорбированную коклюшно-дифтерийно-столбнячную (АКДС) вакцину, адсорбированный дифтерийно-столбнячный (АДС) анатоксин, адсорбированный дифтерийно-столбнячный анатоксин с уменьшенным содержанием антигенов (АДС-М), адсорбированный дифтерийный анатоксин с уменьшенным содержанием дифтерийного антигена (АД-М). Вакцинацию осуществляют трехкратно с интервалом в 1,5 мес. Первая ревакцинация от всех перечисленных болезней проводится в 18 мес после законченной вакцинации и в 7 лет совместно с ревакцинацией от туберкулеза и столбняка. Анатоксином АДС прививают детей, имеющих противопоказания к введению вакцины АКДС, а также переболевших коклюшем.
Коклюш
Коклюш — острое инфекционное заболевание, характеризующееся преимущественным поражением нервной системы, дыхательных путей и своеобразными приступами кашля. Заболевание встречается главным образом у детей от 1 года до 5 лет (см. Приложение 16).
Возбудитель коклюша — короткая палочка, неустойчивая во внешней среде; быстро погибает при высушивании, ультрафиолетовом облучении, под влиянием дезинфицирующих средств.
Больной коклюшем заразен в продолжение всей болезни (в среднем 3О дней).
Инкубационный период колеблется от З до 14 дней. Коклюш имеет З периода: начальный — катаральный, период судорожного кашля (спазматический) и период разрешения. В начальном периоде болезни отмечаются незначительный кашель, нередко насморк и невысокая температура. В течение 7— 10 дней кашель усиливается, становится более упорным, напряженным, приступообразным, особенно по ночам.
Спазматический период наблюдается в конце 2-й недели от начала заболевания и сопровождается приступами кашля, которые начинаются внезапно, часто без определенных причин. Во время приступа лицо ребенка испуганное, дыхание поверхностное, вены головы и шеи набу5ают, иногда от напряжения разрываются мелкие кровеносные сосуды (кровоизлияния в конъюнктиве глаз или из носа). Лицо больного вследствие венозного застоя постепенно становится одутловатым, веки отекают, на уздечке языка, которая во время кашля трется о нижние зубы, нередко образуются небольшие язвочки, покрытые белым налетом. Приступ кашля заканчивается выделением вязкой стекловидной мокроты или рвотой. Между приступами ребенок может чувствовать себя хорошо, он бодр и весел, аппетит и масса тела не снижаются, однако частые и продолжительные приступы значительно ослабляют организм.
Продолжительность спазматического периода 3—4 недели (при неблагоприятных условиях он может значительно увеличиться). Затем приступы становятся реже, общее состояние ребенка улучшается, кашель в это время обычный, без приступов. В период разрешения или после полного исчезновения кашля иногда возникают «возвраты приступов» вследствие наличия очага возбуждения в продолговатом мозге. Они представляют ответную реакцию на какой-либо неспецифический раздражитель, чаще в виде острых вирусных респираторных заболеваний; больной при этом незаразен.
Больных и подозрительных на заболевание коклюшем детей изолируют в домашних условиях, изоляторах или особых группах детского учреждения, обеспечивая врачебное наблюдение за ними и по возможности бактериологическое исследование мокроты. Больных детей изолируют на 30 дней от начала заболевания.
Дети до 10 лет, бывшие в контакте с больным и ранее не болевшие коклюшем, находятся на карантине 14 дней (с момента их изоляции). Всем детям до 1 года, особенно тем, которые по какой-либо причине не иммунизированы против коклюша, в случае контакта с больным вводят гамма-глобулин.
Кашляющих детей из карантинной группы переводят в изолированную круглосуточную группу для дальнейшего наблюдения.
Детям, больным коклюшем, необходимо как можно больше находиться на свежем воздухе, поэтому для прогулок и сна больных, оставленных в детском учреждении, на его участке или в ближайших садах и парках выделяется изолированное место. Очень важно создать для ребенка спокойную, жизнерадостную обстановку, отвлечь, заставить забыть о болезни. Шумные игры, связанные с возбуждением, резкими движениями и криком, лучше запретить, так как всякое волнение, крик, плач, усиленные движения при коклюше нередко вызывают приступы кашля. При частой рвоте детей следует кормить чаще, понемногу и вскоре после рвоты, когда рвотный рефлекс снижен. Помещение, в котором находится больной коклюшем, необходимо регулярно проветривать; уборку производят влажным способом. Носовые платки, полотенце и посуду больного подвергают дезинфекции.
В нашей стране проводится активная иммунизация от коклюша вакциной АКДС. Иммунизацию начинают с 3-месячного возраста, проводят троекратно с интервалом в 45 Дней; ревакцинация проводится в 18 мес после законченной вакцинации.
Дата добавления: 2018-05-10; просмотров: 1508;











