Стрессовое недержание мочи
Согласно классификации Международного общества по удержанию мочи (International Continence Society -ICS), стрессовое недержание мочи - это непроизвольное подтекание мочи при внезапном повышении внутрибрюшного давления и недостаточности сфинктерного аппарата уретры.
В данном случае под стрессом понимают не психоэмоциональное состояние человека, а внезапное повышение внутрибрюшного давления, возникающее при кашле, чихании, беге, быстрой ходьбе, физических нагрузках и т. д.Более подходящее и чаще применяемое на практике определение этого заболевания - недержание мочи при напряжении.
Стрессовое недержание мочи - важная социальная проблема, ведущая к психоэмоциональным нарушениям и социальной дезадаптации. Многие женщины вынуждены из-за этого менять привычный образ жизни, ограничивать повседневную активность. Им приходится избегать общения и появления в общественных местах, чтобы не попасть в неловкое положение. Некоторые абсолютно неоправданно считают это нормальным возрастным проявлением, не требующим коррекции, другие не обращаются к врачу из-за стыдливости или отсутствия информации о возможности эффективного лечения.
Эпидемиология. Наиболее часто недержание мочи встречается у женщин активного трудоспособного возраста в 40-50 лет. Вероятность его развития выше у тех пациенток, которые во время беременности или в ближайшее время после родов отмечали хотя бы один эпизод подтекания мочи. У нерожавших женщин стрессовая инконтиненция встречается в 10 % случаев, у перенесших операцию кесарева сечения - в 15 %, у рожавших через естественные родовые пути - в 20 % случаев. Женщины европеоидной расы страдают недержанием мочи чаще, чем азиатки и афроамериканки. Заболеваемость увеличивается с возрастом. К 50 годам стрессовое недержание мочи встречается у 30 %, в возрасте старше 70 лет - у 40 % женщин.
Этиология и патогенез. В патогенезе стрессового недержания мочи основная роль принадлежит недостаточности сфинктерного аппарата уретры и мочевого пузыря. Основным условием для удержания (континенции) мочи является соотношение давления в уретре и в мочевом пузыре. В норме в уретре давление выше и выражается как положительный градиент уретрального давления. При нарушении мочеиспускания и недержании мочи этот градиент становится отрицательным. Нормальная работа сфинктерного аппарата обеспечивается его анатомической макро- и микроструктурой, полноценной нервной регуляцией и адекватным состоянием структур тазового дна, которые выполняют опорно-фиксационную функцию. Сфинктерный аппарат представляет собой переплетение гладкомышечных и поперечно-полосатых мышечных волокон, при этом в поддержании его нормальной функции принимают участие и другие мягко-тканные компоненты, в первую очередь коллаген и эластин. Количественные и качественные изменения микроархитектоники приводят к нарушению основных свойств сфинктера - его сократимости, растяжимости и способности противодействовать внешнему давлению.
В работе сфинктера важная роль принадлежит анатомическим структурам, которые обеспечивают стабильность топографического расположения моче-выводящих путей в полости таза. При ослаблении связочного аппарата и мио-фасциальных структур возможны опущение и ротация уретры. Нарушение нейрогенной регуляции замыкательной функции уретры (прерывание соматических нервов, иннервирующих тазовое дно, повреждение вегетативных волокон, участвующих в иннервации гладкомышечного сфинктера, или поражение крестцовых сегментов спинного мозга, откуда берут начало эти периферические нервы-проводники) приводит к дисфункции сфинктеров.
Факторы риска развития недержания мочи можно разделить на три группы: 1) предрасполагающие; 2) провоцирующие; 3) акушерские и гинекологические.
К основным предрасполагающим факторам относятся: раса, наследственность и неврологические нарушения (травмы и заболевания центральной и периферической нервной системы). Провоцирующими факторами являются: возраст, сопутствующие заболевания, ожирение, курение и менопауза. Акушерские и гинекологические факторы - это беременность, роды, перенесенная эпизиотомия, инструментальное родовспоможение, крупный плод, перенесенные операции на органах таза, лучевая терапия и пролапс тазовых органов.
Классификация. Для оценки выраженности стрессового недержания мочи применяют классификацию T. A. Stamey (1975):
легкая степень - потеря мочи при кашле, чихании, тяжелой работе и физической нагрузке;
средняя степень - потеря мочи при ходьбе, беге, резком вставании;
тяжелая степень - потеря мочи в покое, без напряжения.
Симптоматика и клиническое течение. Заболевание проявляется непроизвольным, без позыва к мочеиспусканию, подтеканием мочи при кашле, чихании, смехе и любой другой физической нагрузке, приводящей к повышению внутрибрюшного давления. Объем теряемой в течение суток мочи возрастает по мере развития заболевания и может колебаться от нескольких капель до потери практически всей суточной мочи.
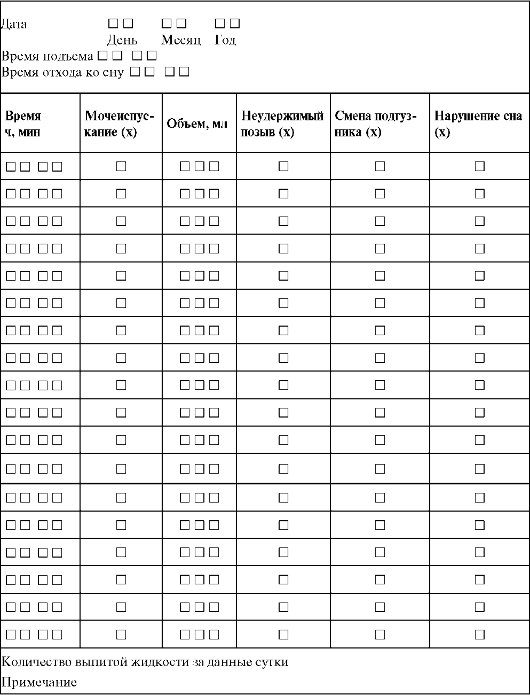
Пациентке предлагают заполнить специальный дневник мочеиспусканий (табл. 16.1), где отражаются все физиологические и патологические изменения акта мочеиспускания в течение трех суток и более. В дневнике указывается частота мочеиспусканий, выделенный объем за одно мочеиспускание, количество эпизодов недержания мочи и использованных прокладок, а также суточное потребление жидкости. Дневник позволяет получить объективную и достоверную информацию о числе мочеиспусканий и объеме выделенной мочи, распределение общего диуреза на дневные и ночные часы.
Диагностика и дифференциальная диагностика. Диагноз устанавливают на основании жалоб, анамнеза, составленного дневника мочеиспускания и объективного исследования. Уточняют особенности нарушения мочеиспускания, частоту и обстоятельства эпизодов подтекания мочи. Необходимо узнать у пациентки время и причины их появления, ход развития заболевания. Важно выяснить акушерский анамнез (количество родов, способ родоразрешения, вес плода, осложнения и др.). Уточняют характер профессиональной деятельности,
степень физических нагрузок и факторов, влияющих на повышение внутри-брюшного давления (подъем тяжестей, наличие хронических заболеваний кишечника и дыхательных путей). Необходимо получить информацию о факторах риска, в том числе и наследственных, выяснить предшествующие оперативные вмешательства на гениталиях и органах таза.
Таблица 16.1.Дневник регистрации мочеиспусканий
Физикальное обследование заключается в определении индекса массы тела пациентки (с целью выявления ожирения), неврологического статуса и влагалищном осмотре. Во время влагалищного осмотра оценивают состояние наружного отверстия уретры, слизистой влагалища и характер выделений. Обращают внимание на наличие атрофических изменений, характерных для эстрогенной недостаточности, при которой может снижаться тонус уретры и ее замыкающая функция. В покое и при натуживании определяют положение передней и задней стенок влагалища, шейки и тела матки. Ослабление связочного аппарата и миофасциальных структур приводят к таким патологическим изменениям, как уретроцеле, цистоцеле, ректоцеле и выпадение матки. У 50 % женщин с уретро- и цистоцеле отмечается стрессовое недержание мочи.
В диагностике недержания мочи при напряжении проводят специальные тесты - кашлевой и с прокладками. Для оценки кашлевого теста пациентка с заполненным мочевом пузырем, находясь в гинекологическом кресле, покашливает или натуживается. Тест считается положительным, если происходит непроизвольное выделение мочи.
Тест с прокладками (Pad-тест) может быть коротким (за 1 час) и продленным (за 24 часа). Он дает количественную оценку потери мочи и основан на измерении разницы в весе сухой прокладки и после указанного выше периода времени. Тест является положительным, если разница в весе прокладок превышает 1 г при проведении часового теста и 4 г при проведении 24-часового теста.
Лабораторное исследование включает анализы мочи и крови. При микрогематурии исключают мочекаменную болезнь и другие заболевания. Наличие признаков воспаления (лейкоцитурия) может сопровождаться нарастанием симптомов недержания мочи. В этом случае для уточнения патогенной микрофлоры проводят микробиологическое исследование мочи.
Уродинамическое исследование позволяет определить функциональное состояние мочевого пузыря и мочеиспускательного канала, уточнить тип недержания мочи и подобрать оптимальное лечение.Стандартная уродинамика включает урофлоуметрию, цистометрию наполнения и опорожнения, профилометрию. Урофлоуметрия характеризует эвакуаторную функцию мочевого пузыря и является скрининговым методом определения инфравезикальной обструкции. Цистометрия наполнения позволяет измерить взаимоотношение объем/давление и разграничить стрессовое и ургентное недержание мочи. Ургентность при уродинамике определяется как снижение цистометрической емкости и наличие непроизвольных сокращений детрузора. Для стрессового недержания мочи характерно отсутствие непроизвольных сокращений мышц мочевого пузыря в фазе наполнения, тогда как при кашлевой пробе во время исследования отмечается повышение внутрипузырного давления с возможной потерей мочи. Профилометрия уретры определяет внутриуретральное давление, что дает возможность оценить замыкательную функцию наружного сфинктера мочевого пузыря в покое и при кашле.
Рентгенологическое обследование включает уретроцистографию, которая показывает анатомию мочевого пузыря и уретры. По результатам исследования
оценивают состояние, форму мочевого пузыря, положение его шейки и уретры, динамику происходящих изменений в покое и при напряжении. Исследование вместе с влагалищным осмотром позволяет определить тип недержания мочи по Международной классификации.
УЗИ начинают с оценки состояния почек, а затем мочевого пузыря. Определяют форму, положение, количество остаточной мочи, выявляют возможные патологические изменения (дивертикулы, камни и новообразования). Влагалищным датчиком 7,5 МГц, расположенным в преддверии влагалища, оценивают конфигурацию шейки мочевого пузыря, задний уретровезикальный угол, а также локализацию и подвижность уретровезикального сегмента по отношению к лобковому симфизу в покое и при натуживании.
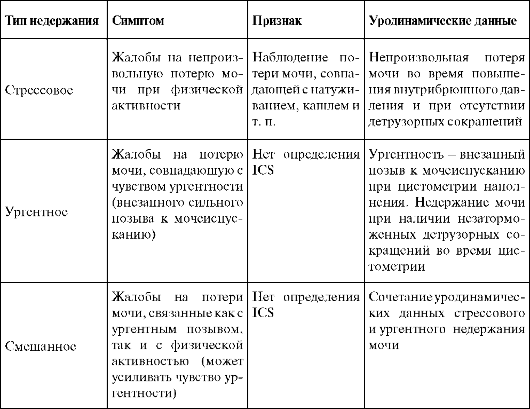
Стрессовое недержание мочи в первую очередь необходимо дифференцировать с ургентной инконтиненцией. Нередко они могут сочетаться.Стрессовая форма недержания мочи наблюдается у 50 %, ургентная - у 20 % и смешанная - у 30 % женщин. В табл. 16.2 приведены симптомы, признаки и уродинамические данные различных видов недержания мочи.
Таблица 16.2.Виды недержания мочи
Лечение. В лечении стрессового недержания мочи применяют консервативные и хирургические методы.
Консервативное лечение заключается в снижении массы тела при ожирении, упражнениях для мышц промежности и других видах лечения, которые могут
улучшить функциональное состояние мышц тазового дна. Оно может быть эффективным только при начальных проявлениях стрессового недержания мочи. В случаях значительной потери мочи при напряжении данные методы неэффективны. Отказ от курения непосредственно не влияет на уменьшение симптомов недержания, но значительно снижает вероятность развития брон-холегочных заболеваний, одним из проявлений которых является кашель, провоцирующий повышение внутрибрюшинного давления.
Упражнения для мышц тазового дна представляют собой комбинацию последовательно выполняемых «длинных и коротких» сокращений мышцы, поднимающей задний проход, что способствует и «тренировке» мышц сфинктера мочевого пузыря. Для большего эффекта можно использовать специальные влагалищные конусы, к которым по нарастающей в зависимости от возможности их удерживать подвешивается груз. С этой же целью применяют электростимуляцию мышц промежности. При проведении процедуры используют специальные приборы с электродами, которые накладывают на кожу промежности или вводят во влагалище. По электродам проводятся высокочастотные (от 2 до 4 Гц) и низкочастотные (10 Гц) токи. Электрические импульсы способствуют рефлекторному сокращению мышц, вследствие чего укрепляется сфинктер мочевого пузыря и устраняются начальные проявления недержания мочи.
При стрессовом недержании мочи применяют α-адреномиметики (ду-локсетин) и эстрогены. Вопрос назначения системной заместительной гормональной терапии остается спорным, поскольку она обладает рядом нежелательных побочных эффектов. Однако для профилактики урогенитальных расстройств возможно назначение эстриола для местного применения в виде вагинальных суппозиториев или крема (лечебная доза 0,5 мг в сутки, поддерживающая - 0,5 мг 2 раза в неделю), так как в этом случае системного воздействия не отмечают.
При ургентном недержании мочи назначают антихолинергические препараты (оксибутинин в дозе 2,5-5 мг 2-4 раза в сутки, толтеродин 1-2 мг 2 раза в сутки, троспия хлорид и др.). Ботулинический токсин типа А-гемагглютинин комплекса в виде внутрипузырных инъекций можно применять исключительно в специализированных центрах.
Хирургическое лечение является основным и наиболее эффективным методом при стрессовом недержании мочи.В процессе поисков оптимальной операции было придумано более 300 методов. В итоге последние годы широко и с хорошими результатами используются биологически инертные синтетические материалы в форме лент, которые устанавливаются в виде «гамака» под мочеиспускательным каналом, усиливая функцию сфинктера мочевого пузыря и предотвращая чрезмерную подвижность уретры. Эта малотравматичная операция выполняется из небольших разрезов. Наибольшее распространение из этой группы в настоящее время получила операцияTVT(Tension-Free Vaginal Tape), то есть свободная синтетическая петля с малым натяжением.Операцию можно выполнять под местной или эпидуральной анестезией, что позволяет в результате контакта с пациенткой осуществить интраоперационный контроль эффективности удержания мочи (степень натяжения ленты). Техника операции следующая:
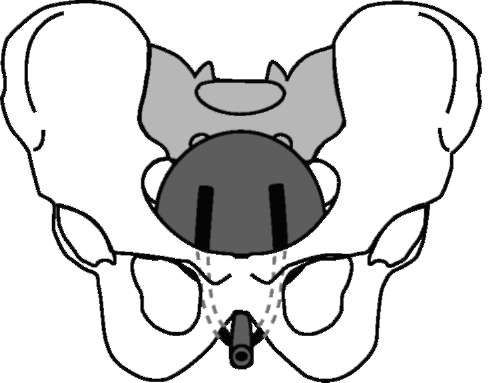
Рис. 16.1.Операция TVT
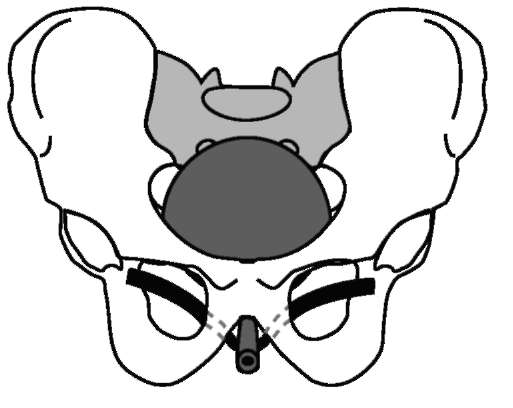
Рис. 16.2.Операция TVT-O
в передней стенке влагалища ниже уретры делают небольшой разрез, через который в обход шейки мочевого пузыря с обеих сторон проводят специальную синтетическую петлю в надлобковую область. Петля располагается свободно, без фиксации швами и натяжения (рис. 16.1). В настоящее время хорошо зарекомендовала себя модификация данной операции TVT-O (obturator), когда концы петли проводят не через надлобковую область, а через запирательные отверстия (рис. 16.2). Ее преимуществом является меньшая вероятность повреждения стенки мочевого пузыря при проведении петли. Когда недержание мочи сочетается с опущением или выпадением тазовых органов (стенки влагалища, матка, мочевой пузырь и прямая кишка), необходимо одновременно хирургически устранить и эти заболевания. В противном случае их прогрессирование приведет к ослаблению эффекта выполненной операции.
Когда петлевые операции неэффективны, используют искусственный сфинктер мочевого пузыря, состоящий из клапана, который имплантируется в половые губы. При необходимости мочеиспускания пациентка надавливает на клапан, манжета, сдавливающая мочеиспускательный канал, сдувается, освобождая просвет уретры.
Прогноз при своевременно выполненном хирургическом лечении благоприятный.
Мочеполовые свищи
Мочеполовым свищом называют патологическое сообщение между органами мочевой и половой систем. Если свищ сообщается с кожей или стенкой влагалища и его содержимое выделяется наружу, он называется наружным. Характерным симптомом наружного свища является постоянное недержание мочи. Внутренний свищ не сообщается с кожей или влагалищем.
Этиология и патогенез. Чаще всего мочеполовые свищи у женщин возникают в результате ятрогенных незамеченных или недостаточно профессионально ушитых повреждений мочевых органов во время акушерско-гинекологических операций или в связи с трофическими расстройствами в стенке мочевого пузыря во время длительно и с осложнениями протекающих родов.
Наиболее тяжелую группу составляют радиационные пузырно-влагалищ-ные свищи. Они образуются в результате некроза стенки влагалища и мочевого пузыря после лучевой терапии опухолей внутренних гениталий. Значительно реже причиной развития свищей являются гнойные процессы в яичниках и трубах, бытовая травма и др. Постоянно выделяющаяся из влагалища моча вызывает мацерацию кожи, способствует развитию различных воспалительных процессов в данной области. Большинство пациенток на фоне послеоперационных рубцовых процессов, изменения трофики и иннервации имеют нарушения уродинамики нижних и верхних мочевых путей, что приводит к развитию гидроуретеронефроза и хронического пиелонефрита. Таким образом, наличие мочеполового свища является серьезной медицинской и социальной проблемой.
Классификация. Мочеполовые свищи в зависимости от затронутых органов подразделяются:
на мочепузырные - пузырно-влагалищные, пузырно-маточные, пузырно-придатковые, параметрально-пузырные;
мочеточниковые - мочеточниково-влагалищные, мочеточниково-маточные; уретро-влагалищные и уретро-пузырно-влагалищные; комбинированные сложные мочеполовые;
резервуарно-влагалищные (свищ между искусственным кишечным мочевым пузырем и влагалищем).
Мочепузырные свищи,как правило, возникают вследствие ятрогенного повреждения мочевого пузыря во время акушерско-гинекологических операций или очаговой ишемии с последующим некрозом, вызванным прижатием стенки мочевого пузыря головкой плода к лонным костям. Пузырно-влагалищные фистулы являются самыми распространенными среди всех генитальных свищей и составляют от 45,0 до 85,0 %, а по нашим данным - 58,9 %.
В большинстве случаев пузырно-влагалищные свищи образуются, когда операция проходила с техническими трудностями и в ходе нее отмечалось значительное кровотечение, для остановки которого использовались грубое наложение зажимов и прошивание тканей толстыми шелковыми лигатурами.
Симптоматика и клиническое течение. Основным симптомом пузырно-влага-лищного свища является недержание мочи.После интраоперационного повреждения мочевого пузыря подтекание мочи из влагалища начинается на 5-8-е сутки. Если свищевое отверстие не более 0,3-0,5 см, то мочеиспускание по уретре может быть сохранено. Наряду с этим отмечается и недержание мочи. В области фистулы на шелковых лигатурах могут образоваться камни. Свидетельством тому служит присоединение дизурии и гематурии.
Диагностика. Выявление мочепузырно-влагалищного свища основывается на данных влагалищного исследования, осмотра влагалища в зеркалах, цистоскопии, ультразвуковых и рентгенологических методов исследования. Следует установить размеры, количество, формы и расположения фистул.
Влагалищное исследование позволяет определить расположение, форму и состояние свищей. Свищевое отверстие после экстирпации матки всегда располагается в зоне рубца сшитых стенок влагалища. Для облегчения идентификации в мочевой пузырь вводят раствор метиленового синего.
Цистоскопия дает представление о локализации свищевого отверстия, его отношении к устьям мочеточников и к внутреннему отверстию уретры. Можно увидеть лигатуры, которыми был прошит мочевой пузырь, и лигатурные камни. О состоянии верхних мочевых путей и почек можно судить по результатам УЗИ, экскреторной урографии и сцинтиграфии.
Пузырно-маточные, пузырно-придатковые, параметрально-пузырные свищи относятся к редким видам генитальных свищей. Они также возникают после ятрогенных повреждений соответствующего органа.
Мочеточниковые свищи. Мочеточниково-влагалищные свищи образуются в результате незамеченных проникающих ятрогенных повреждений мочеточников во время акушерско-гинекологических и хирургических операций. Нарастающая урогематома в забрюшинном пространстве приводит к ее опорожнению через культю влагалища. Как правило, это происходит на 5-8-е сутки после операции. Образуется мочеточниково-влагалищный свищ. Он может развиться и в более поздние сроки после операции в результате повреждения мочеточника (грубое взятие в зажим) с образованием некроза, а затем дефекта. По нашим данным, мочеточниково-влагалищные свищи встречаются в 18,9 % случаев.
Симптоматика и клиническое течение. Ведущий симптом мочеточниково-вла-галищного свища - постоянное подтекание мочи из влагалища при сохраненном нормальном мочеиспускании.Данные свищи всегда сопровождаются сужением мочеточника, что приводит к развитию гидроуретеронефроза и появлению болей в поясничной области на соответствующей стороне. На фоне уростаза может возникнуть пиелонефрит.
Диагностика основана на характерных жалобах пациента, данных влагалищного исследования, УЗИ почек, мочевого пузыря и цистоскопии с катетеризацией мочеточников. В случае выделения мочи из влагалища в первую очередь надо исключить пузырно-влагалищный свищ.Это делают следующим образом. Влагалище тампонируют марлевым тампоном, после чего в мочевой пузырь вводят раствор, окрашенный метиленовой синью. Если тампон во влагалище пропитывается жидкостью, но не окрашивается в синий цвет, это означает, что пузырно-влагалищный свищ исключается и можно говорить о мочеточниково-влагалищном свище.
Обязательно проводят УЗИ почек. В большинстве случаев пузырно-мочеточ-никовый свищ возникает на фоне обструкции мочеточника. На сонограммах почек четко выявляются признаки гидроуретеронефроза на стороне свища. Экскреторная урография подтверждает обструкцию в нижней трети мочеточника, а иногда можно отметить и проникновение контрастного вещества за пределы мочеточника.
Мочеточниково-влагалищные свищи практически всегда представляет угрозу для функции почки. Даже в тех случаях, когда они самостоятельно закрываются, в их зоне остается рубец, который со временем может привести к гибели почки. При подозрении на такой свищ семейный врач должен направить больного на консультацию к урологу.
Мочеточниково-маточные свищи образуются после медицинского аборта или кесарева сечения, в результате незамеченного ятрогенного повреждения
мочеточника. Они встречаются очень редко. Клинические проявления и лечение такие же, как и при мочеточниково-влагалищных свищах.
К редким влагалищным свищам относятся уретро-влагалищные и уретро-пузырно-влагалищные свищи, комбинированные сложные мочеполовые фистулы и резервуарно-влагалищные свищи. Последние не являются ятрогенными, а возникают как осложнение после радикальной цистэктомии с экстирпацией матки и илеоцистопластикой. Диагностика такая же, как и при всех влагалищных свищах.
Лечение мочеполовых свищей. Консервативное лечение неэффективно даже при небольших свищах. Основной метод - оперативный. Пузырно-влагалищ-ные свищи ушивают через влагалище (фистулорафия), а при мочеточниково-влагалищных выполняют уретероцистоанастомоз (рис. 52, см. цв. вклейку) или операцию Боари (рис. 53, см. цв. вклейку).
Прогноз благоприятный только при своевременно выполненном хирургическом лечении.
НОЧНОЙ ЭНУРЕЗ
Ночной энурез (ночное недержание мочи) - непроизвольное выделение мочи во время сна. Обычно под термином энурез понимают ночное недержание мочи. В действительности существуют два вида энуреза - дневной и ночной. В отличие от ночного энуреза, который происходит только во время сна, дневной проявляется непроизвольным выделением мочи в состоянии бодрствования. Более 80 % больных, страдающих энурезом, имеют только ночное недержание мочи, у остальных возможно сочетание обоих видов или только дневной энурез.
У младенцев и маленьких детей произвольный контроль над мочеиспусканием отсутствует; он появляется по мере созревания центральной нервной системы. Рефлексы, регулирующие функцию нижних мочевых путей, как правило, формируются к 3-4-м годам, поэтому диагноз «энурез» правомочно устанавливать с 5-летнего возраста.
Выделяют первичный и вторичный энурез. Под первичным понимают непроизвольное недержание мочи с момента рождения и при отсутствии «сухого» периода после 5-летнего возраста. Вторичным считается энурез, возобновившийся вновь, после 6 и более месяцев, свободных от ночного недержания мочи.
Эпидемиология. У детей энурез - наиболее распространенное заболевание и до 7 лет встречается с частотой 5-10 %. У мальчиков он наблюдается в 2 раза чаще, чем у девочек. К 10-летнему возрасту энурез проходит у 95 %, а к 15 годам - у 99 % пациентов.
Этиология и патогенез. Несмотря на огромное количество научных работ, посвященных энурезу, на сегодняшний день этиология и патогенез его изучены недостаточно. Выделяют два варианта энуреза: 1) энурез, при котором недержание мочи возникает и в ночное, и в дневное время; 2) моносимптом-ный энурез, при котором ребенок мочится непроизвольно только ночью во время сна.
Энурез с дневным и ночным недержанием мочи обычно связан с патологией нижних мочевыводящих путей. При уродинамическом обследовании часто
обнаруживают нестабильность детрузора и снижение функциональной емкости мочевого пузыря при нормальной его анатомической емкости. Подтверждением тому, что в основе недержания мочи лежит гиперактивность детрузо-ра, является эффективность антихолинергических препаратов при лечении этой формы энуреза. У таких детей могут быть врожденные аномалии уроге-нитальной области (эктопия мочевого пузыря, эктопия устьев мочеточников, эписпадия). У мальчиков необходимо исключать обструкцию по ходу моче-выводящих путей (гидронефроз, стриктура мочеточника или уретры, клапан уретры и др.). Внезапно возникший энурез и учащенное мочеиспускание могут быть следствием глистной инвазии.Кроме того, этот вид энуреза встречается у детей с отставанием умственного развития (олигофрения), с психозами, шизофренией и эпилепсией.
Моносимптомный энурез, как правило, характеризуется отсутствием даже при углубленном обследовании какой-либо психической, неврологической и урологической патологии.Единственным отличием детей, страдающих моносимптом-ным энурезом, от здоровых детей является ночное недержание мочи. Органическая патология у них выявляется очень редко, по данным разных авторов, от 1 до 10 % случаев.
Среди причин, способствующих развитию энуреза, выделяют нарушение формирования контроля функции нижних мочевыводящих путей со стороны центральной нервной системы, нарушение сна и секреции вазопрессина (антидиуретический гормон), генетические факторы (наследственность), задержку возрастного развития и стрессы.
Энурез не является психосоматическим заболеванием. Однако неблагоприятные социальные факторы и хронические стрессы способствуют задержке церебрального контроля над мочеиспусканием. Известно, что энурез чаще наблюдается у детей, растущих в семьях с низким социально-экономическим статусом. Если в семье постоянная стрессовая обстановка, вероятность развития заболевания увеличивается в 3 раза.
Наиболее обоснована теория, объясняющая возникновение энуреза у детей задержкой созревания организма в целом и, как следствие, задержкой развития различных структур головного мозга, в том числе отвечающих за контроль функции нижних мочевыводящих путей.
Моносимптомный ночной энурез отражает отставание нейрофизиологического развития, которое проявляется в задержке восприятия головным мозгом информации о наполнении мочевого пузыря и сокращений его детрузора.
Симптоматика и клиническое течение. Основной и наиболее частый симптом - недержание мочи во время сна. Частота непроизвольных ночных мочеиспусканий может варьировать от единичных случаев в течение месяца до нескольких раз за ночь. Для некоторых пациентов с энурезом характерны эмоциональная лабильность и неврозы. У таких больных отмечается тревожный характер, поверхностный беспокойный сон с множеством сновидений, переживание своего недостатка, усиление проявлений энуреза под воздействием психотравмирующих ситуаций.
Диагностика. Обследование больного начинают с тщательного сбора жалоб и анамнеза как у ребенка, так и у его родителей. При расспросе уточняют
проявления недержания мочи (ночное, дневное, смешанное, императивные позыв и др.), характер сна (глубокий, тревожный), наличие инфекций мочевых путей, врожденных пороков мочевыводящих органов, число случаев энуреза в неделю, месяц, наличие «сухого» периода и его продолжительность. Обязательно выясняют акушерский (родовая травма, гипоксия плода и др.) и семейный анамнез (энурез у родителей ребенка и ближайших родственников), а также присутствие стрессогенных ситуаций в семье.
Физикальное исследование заключается в осмотре наружных половых органов для выявления аномалий развития и признаков воспаления. При аномалиях нервной системы в крестцовой области можно обнаружить липомы, участки повышенного оволосения и пигментные пятна. Для оценки неврологического статуса определяют кожную чувствительность, исследуют буль-бокавернозный рефлекс, рефлексы нижних конечностей и оценивают тонус анального сфинктера. Пациенты или их родители заполняют дневник мочеиспусканий на протяжении не менее 3 суток. На основании этих данных определяют количество мочеиспусканий, число эпизодов недержания мочи в разное время суток, объем мочевого пузыря и наличие императивных позывов к мочеиспусканию.
Выполняют клинические и биохимические анализы крови и мочи, прежде всего для исключения мочевой инфекции. УЗИ почек и мочевых путей позволяет исключить остаточную мочу и нарушение уродинамики верхних мочевых путей. Уродинамическое исследование может выявить инфравезикальную обструкцию и нестабильность детрузора.
Во время цистоскопии можно определить емкость мочевого пузыря, трабеку-лярность его стенки, зияние шейки мочевого пузыря (симптом Алексеева-Шрам-ма). Рентгенологическое исследование заключается в выполнении рентгенограмм черепа в области турецкого седла для выявления возможных изменений гипофиза и рентгенограмм пояснично-крестцового отдела позвоночника, на которых можно обнаружить незаращение дужек позвонков(spina bifida).
Лечение энуреза, вызванного органической патологией мочеполовой или нервной системы, прежде всего, требует ее устранения. В остальных случаях лечение заключается в назначении поведенческой, медикаментозной и психотерапии.
Поведенческая терапия направлена на выработку условного рефлекса мочеиспускания. С родителями ребенка проводят подробную разъяснительную беседу. Рекомендуют уменьшить потребление жидкости во второй половине дня, особенно вечером, опорожнять мочевой пузырь перед сном. Ребенок должен спать на жесткой, теплой кровати, избегать переохлаждений. Из пищевого рациона исключают кофе и содержащие кофеин продукты, усиливающие диурез. Необходимо проводить «тренировку мочевого пузыря», суть которой заключается в постепенном увеличении интервалов между мочеиспусканиями и таким образом увеличении объема мочевого пузыря. Одной из эффективных поведенческих методик является выработка рефлекса пробуждения. Для этой цели применяют специальные детекторы, подсоединенные к сигнальному устройству (будильник) с тонким проводком, со специальной прокладкой (подушечкой), которая подкладывается под пациента.
Во время сна при непроизвольном мочеиспускании капли мочи, попавшие на прокладку, вызывают замыкание электрической цепи и звуковой сигнал, который пробуждает больного и вынуждает продолжить мочеиспускание в туалете.
Эффективными методами немедикаментозного лечения энуреза являются психотерапия и гипноз.
Медикаментозное лечение энуреза включает назначение препаратов с анти-холинергическим действием (оксибутинин), трициклических антидепрессантов (мелипрамин) и аналогов вазопрессина (десмопрессин).
Антихолинергические препараты наиболее эффективны при энурезе с ночными и дневными проявлениями, частыми и императивными позывами, когда в основе патологического процесса лежит гиперактивность детрузора мочевого пузыря. Трициклические антидепрессанты обладают антихолинергическим и спазмолитическим действием на гладкую мускулатуру стенки мочевого пузыря, что увеличивает его функциональную емкость. У половины пациентов наступает излечение, у 80 % - улучшение. Десмопрессин обладает выраженным антидиуретическим действием, он снижает объем образующейся ночью мочи. Рекомендуется назначать детям старше 5 лет с моносимптомным ночным энурезом. Эффективность достигает 70 %.
Эффективность лечения энуреза достаточно высока, однако отмена медикаментозной терапии в ряде случаев приводит к возобновлению симптоматики. Рекомендуется продолжать терапию до 4 недель «сухого» периода. О полном успехе лечения можно говорить в том случае, когда в течение 2 лет после его завершения не было ни одного эпизода ночного недержания мочи.
Прогноз благоприятный. В подавляющем большинстве случаев энурез исчезает по достижении пубертатного возраста. В случае органической причины энуреза следует ее устранить.
Дата добавления: 2021-06-28; просмотров: 579;











