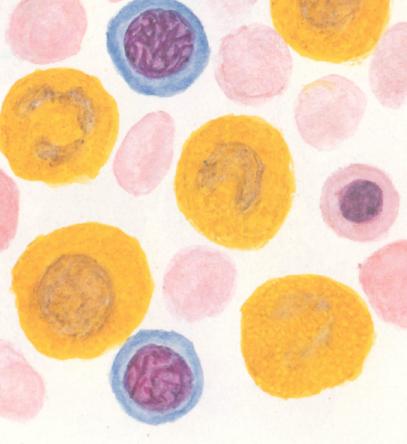
Опухолевые клетки имеют типичные для миелобластов цитохимические маркеры: ШИК -положительную диффузно окрашенную цитоплазму, содержат липиды, пероксидазу, эстеразы.
 Реакция на миелопероксидазу.
Цитоплазма всех клеток найтрофильного ряда окрашена в желтый цвет.
Реакция на миелопероксидазу.
Цитоплазма всех клеток найтрофильного ряда окрашена в желтый цвет.
| 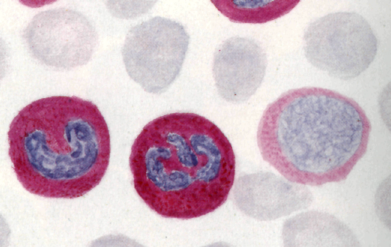 ШИК-реакция нейтрофилов. Ядра окрашены в синий цвет, цитоплазма заполнена мельчайшей красной зернистостью, создающей впечатленью сплошной окраски.
ШИК-реакция нейтрофилов. Ядра окрашены в синий цвет, цитоплазма заполнена мельчайшей красной зернистостью, создающей впечатленью сплошной окраски.
|
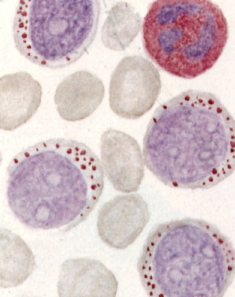
| ШИК реакция лимфоцитов (лимфобластов). В цитоплазме видна сравнительно крупная, не сливающаяся зернистость красного цвета. |
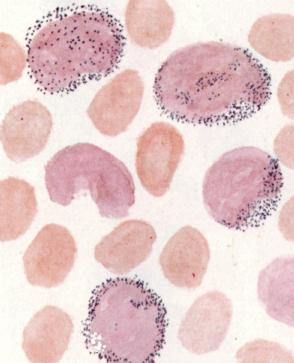
| Реакция на хлорацетатэстеразу. В цитоплазме клеток миелоидного ряда определяется мелкая синяя зернистость, более слабо выраженная при остром миеломонобластном лейкозе. |
| Реакция на липиды с Суданом черным. Цитоплазма клеточных элементов приобретает коричнево-черную окраску. |
Опухолевые клетки инфильтрируют костный мозг, приобретающий макроскопически пиоидный вид, селезенку, печень, лимфатические узлы, слизистую оболочку желудочно-кишечного тракта, что сопровождается язвенно-некротическими и геморрагическими осложнениями. В 1/3 случаев лейкозные инфильтраты обнаруживаются в легких ("лейкозный пневмонит"), в 1/4 — в оболочках мозга ("лейкозный менингит"). По иммунологическим фенотипам выделяют 6 вариантов заболевания. Больные умирают от кровоизлияний в головной мозг, желудочно-кишечных кровотечений и инфекционных осложнений. Лечение цитостатиками изменило проявления заболевания, удлинило жизнь больным.
Хронические лейкозы. Хронические лейкозы отличаются от острых цитарной дифференцировкой опухолевых клеток, более длительным стадийным течением.
Первая стадия заболеваний характеризуется присутствием одного клона опухолевых клеток, течет годами, относительно доброкачественно, хронически и называется моноклоновой, доброкачественной.
Вторая стадия обусловлена появлением вторичных опухолевых клонов, характеризуется быстрым, злокачественным течением с появлением множества бластов и называется злокачественной, поликлоновой стадией, или стадией бластного криза. 80% больных хроническими лейкозами погибают в стадии бластного криза.
Результаты цитогенетических исследований показали, что злокачественная трансформация кроветворных клеток при хронических лейкозах может происходить на очень ранних стадиях — на стадиях стволовых клеток. Цитарный характер лейкозов обусловлен низким блоком дифференцировки в опухолевых клетках.
При хронических лейкозах лейкозные инфильтраты обнаруживаются в костном мозге, где в связи с длительными течением и цитостатической терапией нередко развивается миелофиброз в печени, селезенке и лимфатических узлах, которые иногда достигают значительных размеров.
Хронические лимфоцитарные лейкозы. Эти формы лейкозов объединяются в две группы. Первая — хронический лимфолейкоз и примыкающие к нему болезнь Сезари (лимфоматоз кожи), Т- клеточный лимфоцитарный лейкоз, пролимфоцитарный лейкоз (В-клеточный), волосато-клеточный лейкоз (В-клеточный). Вторая группа — парапротеинемические лейкозы. Наибольшее значение имеет хронический лимфолейкоз.
Хронический лимфолейкоз. Встречается обычно у лиц старше 40 лет, чаще в пожилом возрасте. Мужчины болеют в два раза чаще женщин. Заболеваемость достигает 6 случаев на 100 000 населения. Цитогенез — в 95 % случаев из ранних В-клеток. Опухолевые клетки напоминают пролимфоциты и малые лимфоциты и экспрессируют параглобулины СD19, СD20, СD5. В клинической картине преобладают лимфаденопатия, анемия (нередко аутоиммунная), тромбоцитопения, гранулоцитопения, имеются выраженная иммунодепрессия и предрасположенность к инфекционным осложнениям. Прогноз относительно хороший, заболевание протекает длительно с высокими показателями выживаемости. Однако в финале может развиться бластный криз. Лейкозные инфильтраты диффузно поражают костный мозг, лимфатические узлы, которые могут достигать значительных размеров, образуя мягкие или плотноватые пакеты, а также сдавливать соседние органы. Селезенка резко увеличена, в отдельных случаях ее масса составляет несколько килограммов. Печень увеличена в меньшей степени. Больные умирают обычно от инфекционных осложнений. Описаны наблюдения трансформации хронического лимфолейкоза в неходжкинские лимфомы.
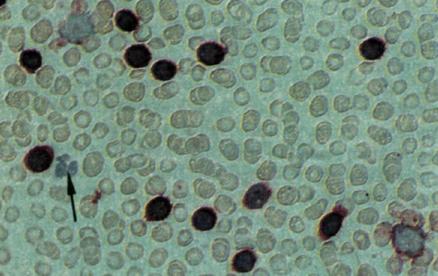
| Выявление трех антигенных маркеров на клетках крови больного хроническим лимфолейкозом с помощью трех препаратов моноклональных антител (антитела к антигенам НLА- DR, ТЗ и Т1). в. Антиген НLА-DR обнаруживается на всех лейкозных клетках и отсутствует на полиморфно-ядерных лейкоцитах (отмечены стрелками). |
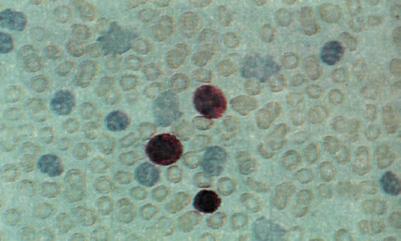
| г. Хорошо видны три нормальных Т-лимфоцита, окрашенные на антиген ТЗ; на лейкозных клетках этот антиген не выявляется, |
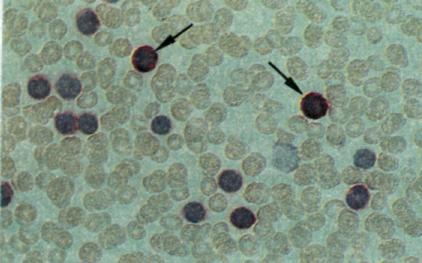
| д. Антиген Т1 интенсивно экспрессируется на двух нормальных лимфоцитах (отмечены стрелками) и слабо экспрессируется лейкозными клетками. Эта картина характерна для хронического лимфолейкоза. |
Парапротеинемические лимфолейкозы. В эту группу входят три заболевания — миеломная болезнь, первичная макроглобулинемия Вальденстрема и болезнь тяжелых цепей Франклина. 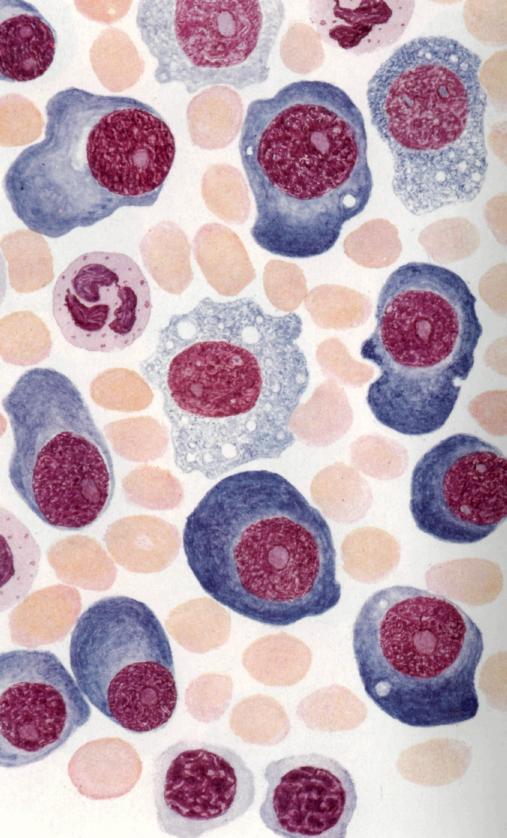 Тотальная метаплазия костного мозга миеломными клетками.
Тотальная метаплазия костного мозга миеломными клетками.
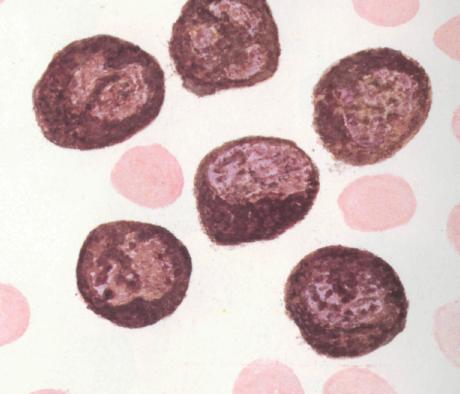
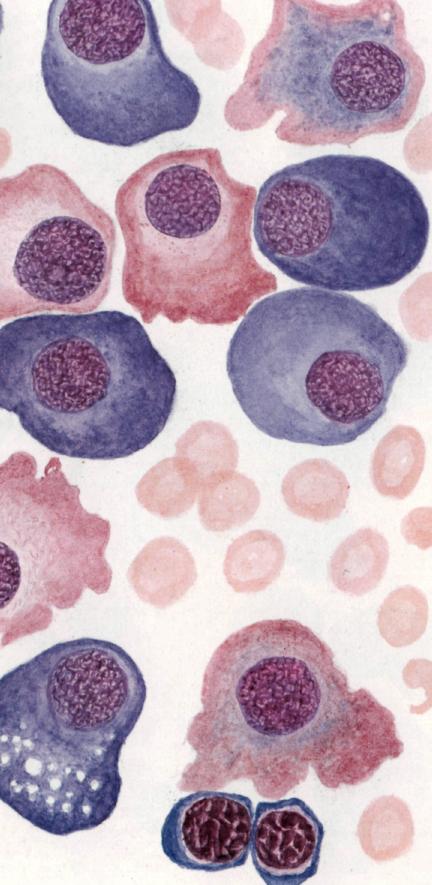 Обилие «пламенеющих» (фуксифильных) клеток при миеломной болезни в пунктате костного мозга.
Обилие «пламенеющих» (фуксифильных) клеток при миеломной болезни в пунктате костного мозга.
Особенностью парапротеинемических лейкозов, которые также называются злокачественными иммуно-пролиферативными заболеваниями, является способность опухолевых клеток синтезировать однородные иммуноглобулины или их фрагменты — парапротеины, что связано с цитогенезом опухолевых клеток. Опухолевые клетки при парапротеинемических лейкозах дифференцируются по плаз-моцитарному типу, сохраняя в извращенной форме особенность плазмати-ческих клеток синтезировать иммуноглобулины. Наибольшее значение среди парапротеинемических лейкозов имеет миеломная болезнь.
Миеломная болезнь (болезнь Рустицкого — Калера, множественная миелома, генерализованная плазмоцитома) встречается в основном у взрослых. Описаны единичные наблюдения у людей моложе 30 лет. Свое название заболевание и опухолевая клетка получили в связи с преимущественной локализацией процесса на "территории" костного мозга (миелон — костный мозг). Выделяют несколько вариантов миеломной болезни в зависимости от характера распространения миеломных инфильтратов в костном мозге, от характера миеломных клеток и от типа синтезируемого парапротеина.
По характеру распространенности опухолевого инфильтрата в костном мозге выделяют диффузную, диффузно-узловатую, множественно-узловатую формы миеломы; по клеточному составу — плазмоцитарную, плазмобластную, полиморфноклеточную и мелкоклеточную миелому.
В зависимости от способности секретировать различные типы парапро-теинов различают несколько вариантов миеломной болезни: несекре-тирующие, диклоновые миеломы, миелому Бенс-Джонса, G-, А-, М-миеломы. Наиболее часто встречаются G-, А- миелома, миелома Бенс-Джонса, на долю которых приходится 75, 20 и 15 % наблюдений соответственно.
Опухолевая ткань разрастается преимущественно в плоских костях (череп, ребра, таз) и в позвоночнике, инициируя в них остеолизис, остеопороз. На рентгенограмме очаги поражения имеют вид гладкостенных пробоин. Полости образуются в местах роста миеломных клеток за счет активации ими остеокластов, осуществляющих лизис и резорбцию костной ткани (пазушное рассасывание). Высказываются предположения, что в качестве активирующих остеокласты субстанций могут выступать интерлейкин-1 и бета-трансформирующий фактор роста, выделяемые миеломными клетка-ми. Помимо костного мозга, опухолевые инфильтраты могут обнаруживаться и в других органах.
Осложнения миеломной болезни развиваются вследствие деструкции костной ткани — патологические переломы, боли в костях, а также из-за продукции парапротеинов — амилоидоз (АL-амилоидоз), парапротеине-мическая кома и парапротеиноз органов.
Хронические миелоцитарные лейкозы. Группа лейкозов, содержащих опу-холевые клетки типа процитарных и цитарных предшественников мие-лоидного ряда. В эту группу входят хронический миелоцитарный лейкоз с или без филадельфийской хромосомы, ювенильный хронический миело-цитарный лейкоз, хронический нейтрофильный лейкоз, хронический эозинофильный лейкоз, первичный миелофиброз (мегакариоцитарная дифференцировка опухолевых клеток). Разнообразие форм хронических миелоцитарных лейкозов обусловлено существованием общей клетки-предшественницы гранулоцитарного, моноцитарного, мегакариоцитарного, эозинофильного и базофильного ростков. При развитии всех этих форм злокачественная трансформация, вероятно, происходит на уровне плюрипотен-тной стволовой клетки миелоидного ростка, так как цитогенетические маркеры можно обнаружить во всех ветвях этого ростка.
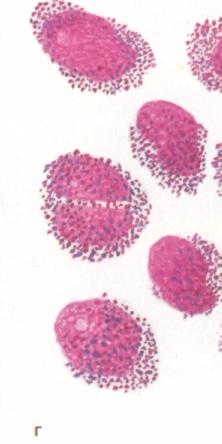 Клетки промиелоцитарного лейкоза. Клетки промиелоцитарного лейкоза.
| 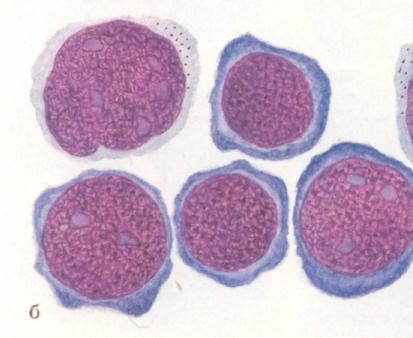 Клетки двухросткового эритромиелоза.
Клетки двухросткового эритромиелоза.
|
Хронический миелолейкоз представляет наибольший практический инте-рес. Это нередкое заболевание, на долю которого приходится 15 % всех случаев лейкоза. В США ежегодно регистрируется 2500 новых случаев. Встречается в любом возрасте, немного чаще у лиц мужского пола. В раз-витии заболевания имеют значение те же этиологические факторы, что и при остром миелобластном лейкозе. Цитогенетическим маркером заболевания является филадельфийская хромосома, свидетельствующая также и о плохом прогнозе. Заболевание протекает в две или даже три стадии: хроническая стадия, промежуточная (выделяется клиницистами, так как требует особых терапевтических мероприятий) и бласттрансформации.
◄Хроническая стадия длится 3—4 года, нередко не имеет клинических проявлений. Морфологически в эту стадию обнаруживают сплено- и гепатомегалию, анемию. В костном мозге, периферической крови, в селе-зенке, печени и лимфатических узлах обнаруживают увеличение про- и цитарных форм миелоидного ростка, имеющих маркеры одного опухолевого клона.
◄Промежуточная стадия сопровождается нарастанием слабости, повыше-нием температуры тела, появлением клеток с новыми цитогенетическими отклонениями, резистентных к применявшимся ранее цитостатикам, прог-рессированием сплено- и гепатомегалии. Эта стадия длится несколько месяцев, но при правильно назначенном лечении может быть пролонгиро-вана.
◄Стадия бласттрансформации — бластного криза — заканчивается смертью больных, несмотря на проводимую терапию, в очень короткие сроки. В инфильтратах в костном мозге и во внутренних органах, а также в периферической крови появляются бластные формы (12—25 %), опухо-левые клоны с новыми цитогенетическими нарушениями. У 10 % больных заболевание заканчивается миелофиброзом, обусловленным действием цитостатиков. Другой причиной миелофиброза может быть двухростковая пролиферация клеток типа цитарных предшественников грануло- и мегакариоцитарного ростков. Последние продуцируют фактор роста тромбоцитов, активирующий фибробласты. На аутопсии имеются харак-терные изменения внутренних органов: пиоидный костный мозг, значи-тельные сплено- и гепатомегалия, умеренное увеличение лимфатических узлов.
Дата добавления: 2016-09-06; просмотров: 2796;











